Как проходит колоноскопия
Содержание
- 1 Общая информация
- 2 Показания к проведению
- 3 Подготовка
- 4 Проведение процедуры
- 5 Противопоказания и осложнения
- 6 Отзывы
- 7 Колоноскопия – что это такое
- 8 Зачем нужна колоноскопия кишечника?
- 9 Осложнения при колоноскопии
- 10 Подготовка к колоноскопии
- 11 Колоноскопия, как проходит процедура
- 12 Результаты
- 13 Когда проходит повторная колоноскопия
- 14 После процедуры
- 15 Какие болезни можно выявить этим исследованием?
- 16 Какие процедуры могут быть выполнены при колоноскопии?
- 17 Оборудование
- 18 Больно ли делать колоноскопию?
- 19 Как проходит колоноскопия?
- 20 Как вести себя после исследования?
- 21 Какие осложнения могут возникнуть?
- 22 Показатели колоноскопии
- 23 При каких симптомах нужно делать колоноскопию?
- 24 Противопоказания
- 25 Подготовка к колоноскопии
- 26 Как обследовать кишечник другими методами?
8 минут Автор: Любовь Добрецова 49124

Проктолог — это один из самых нелюбимых многими врачей, визит к которому откладывают до последнего. Да и говорить о каких-либо проблемах в кишечнике считается довольно постыдным, а между тем колоректальный так уверенно набирает обороты и уносит много жизней.
И это при том что если вовремя обращаться за помощью к специалистам, диагностировать эту патологию не составляет труда. И прогнозы он имеет благоприятные, если только пациент не пришел на последней стадии рака. Обследование больных может начинаться со скрининговых тестов на выявлении скрытых кровотечений.
А также им проводят колоноскопию, ирригоскопию и сигмоскопию. Далеко не все пациенты понимают, что подразумевается под этими терминами, поэтому у больных могут возникать такие вопросы: что такое колоноскопия кишечника? Как проходит процедура? Что показывает колоноскопия? Больно ли это?
Общая информация
Процедура колоноскопии — это инструментальное исследование толстого кишечника и его нижнего сегмента (прямая кишка), которое используется для диагностики и лечения патологических состояний этой части пищеварительного тракта. Оно детально показывает состояние слизистой оболочки. Иногда эту диагностику называют — фиброколоноскопией (колоноскопия ФКС). Обычно процедуру колоноскопии кишечника проводит диагност-проктолог, которому ассистирует медсестра.
Эта диагностическая процедура подразумевает введение в анальное отверстие зонда, оснащенного на конце камерой, которая передает изображение на большой экран. После этого в кишечник нагнетается воздух, который не дает кишкам слипаться. По мере продвижения зонда детально осматриваются различные участки кишечника. В некоторых случаях проводят колоноскопию не только с целью визуализации проблем, но также она позволяет осуществить следующие манипуляции:
- сделать забор биоптата;
- удалить полипы или соединительно-тканные тяжи;
- извлечь чужеродные предметы;
- остановить кровотечения;
- восстановить проходимость кишечника в случае его сужения.
Показания к проведению
Проводится колоноскопия кишечника с целью подтверждения предварительного диагноза. Она позволяет точно определить место и степень патологических изменений. Это особенно уместно при таких состояниях и заболеваниях:
- кровотечение из прямой и толстой кишки (в ходе процедуры выполняется термокоагуляция);
- новообразования в кишечники доброкачественной природы (удаление полипов);
- онкопатология в толстом отделе кишечника (забор биоптата для гистологического исследования);
- болезнь Крона (гранулематозное воспалительное заболевание);
- неспецифический язвенный колит;
- полное нарушение пассажа содержимого по кишечнику;
- нарушения стула (частые диареи или хронические запоры);
- стремительная потеря веса по непонятным причинам;
- пониженный гемоглобин;
- продолжительно держащаяся субфебрильная температура.
Колоноскопия прямой кишки показана в целях профилактики 1 раз в год пациентам в возрасте от 50 лет. Особенно это касается тех, у кого имеется плохая наследственность (у близких родственников был диагностирован колоректальный рак).
Подготовка
Подготовительный процесс подразумевает такие этапы: первичная подготовка, диетическое питание, медикаментозное очищение кишечника. Точность соблюдения этих шагов позволит добиться максимально достоверных результатов.
Первичная подготовка
Если пациент длительно страдает запорами, то одних только очищающих медикаментозных средств будет недостаточно. Заранее таким больных назначают прием масла клещевины (касторка) или проведение классических клизм. Касторку принимают 2 дня подряд на ночь. Количество рассчитывают по весу. Если в среднем пациент весит около 70 кг, то вполне достаточно 60 мл средства.
Если запоры стойкие и запущенные, а касторовое масло себя не оправдывает, то рекомендованы клизмы. Чтобы совершить такую манипуляцию в домашних условиях понадобится специальный резервуар с наконечниками (кружка Эсмарха) и 1,5 литра воды комнатной температуры.
Пошаговое выполнение процедуры:
- Больной должен лечь на левый бок, а правую ногу при этом нужно выдвинуть вперед и согнуть в колене. Под тело лучше подстелить клеенку, чтобы не намочить диван или кровать.
- Кружку Эсмарка наполняют водой, зажим при этом закрыт. После этого стравливают воздух и зажим снова закрывают.
- Грелку необходимо подвесить выше уровня дивана/кровати на 1–1,5 метра.
- Насадку следует обильно смазать вазелином и аккуратно ввести ее в анальное отверстие на глубину до 7 см.
- Зажим с кружки Эсмарха снимают и впускают в пациента весь объем жидкости, после чего наконечник достают.
- Больной не должен тут же бежать в туалет, а прежде следует немного подвигаться, сжав сфинктер (5–10 минут). После этого можно справить нужду. Такую манипуляцию следует совершать 2 вечера подряд.
Диетическое питание
Еще один способ качественно очистить нижние отделы пищеварительного тракта — это за 2–3 дня до намеченной процедуры отдать предпочтение бесшлаковой диете. В этот период следует отказаться от продуктов, вызывающих повышенное газообразование. Кушать можно нежирные сорта мяса и рыбы, кисломолочные продукты, отварные овощи. Последний прием пищи должен быть не позднее чем за 8–12 часов до намеченной процедуры.
Очищение кишечника
Такие препараты, как Фортранс и Эндофальк мешают питательным веществам всасываться в ЖКТ, поэтому пища стремительно продвигается по кишечнику и быстро покидает его в жидком виде. А другая группа препаратов (Флит Фосфо-сода и Лавакол) задерживают выведение жидкости из кишечника, поэтому повышается перистальтика, смягчается кал и ускоряется очищение кишечника.
Проведение процедуры
У пациентов часто воображение работает в неправильном направлении и они совершенно неправильно представляют себе, как делают колоноскопию кишечника. Им кажется, что их ждут настоящие пытки, но медицина в этом плане давно шагнула вперед. При обследовании, как правило, используется обезболивание или седация.
Колоноскопия с местной анестезией
Для этих целей используются препараты, где активным действующим веществом выступает лидокаина (Луан гель, Дикаиновая мазь, Ксилокаин гель). Их наносят на насадку колоноскопа, вводимую в анус, или смазывают ими непосредственно слизистую. Кроме того, местная анестезия может быть достигнута парентеральным введением анестезирующих средств. Но ключевое здесь то, что пациент находится в сознании.
Седация
Еще один вариант премедикации. В этом случае человек находится в состоянии, напоминающим сон. Он находится в сознании, но при этом ему не больно и не дискомфортно. Для этого применяются Мидазолам, Пропофол.
Колоноскопия кишечника под общим наркозом
Этот способ предполагает парентеральное введение лекарств, отправляющих пациента в глубокий медикаментозный сон с полным отсутствием сознания. Колоноскопия, проводимая таким образом, особенно показана в детской практике, для людей с низким болевым порогом и наблюдающихся у психиатра.
Исследование кишечника проводится в специальном кабине для проктологических исследований. Пациента просят раздеться до пояса, взамен ему дают одноразовые диагностические трусики и укладывают его на кушетку на левый бок. Ноги при этом нужно согнуть в коленях и придвинуть к животу.Когда пациент получает подобранное для него обезболивание, начинается проведение самой процедуры.
Колоноскоп вводят в анальное отверстие, нагнетают воздух и начинают его аккуратно продвигать вперед. Для контроля врач одной рукой прощупывает переднюю стенку брюшины, чтобы понимать как трубка преодолевает изгибы кишечника. Все это время на экран монитора подается видео и врач внимательно изучает различные участки кишечника. В конце процедуры колоноскоп извлекается.
Если процедура проводилась под местной анестезией, то больного отпускают домой в этот же день. А если применялся общий наркоз, то пациент будет вынужден провести в стационаре несколько дней, и будет находиться под наблюдением специалистов. Процедура, как правило, длится не более получаса. Фото отдельных участков кишечника или видео колоноскопии может быть записано на цифровой носитель.
Противопоказания и осложнения
Пациенты также интересуются тем, в каких случаях данная процедура противопоказана и какие после проверки могут появиться осложнения. Пройти данное обследование не смогут пациенты в таких состояниях:
- перитонит;
- тяжелые нарушения кровообращения;
- острый инфаркт миокарда;
- травма стенки кишечника;
- тяжелые стадии колита;
- беременность.
Кроме того, существует еще и ряд относительных противопоказаний, о которых более подробно можно прочитать в этой статье. После осмотра кишечника могут возникнуть такие осложнения: разрыв стенки кишечника, внутренние кровотечения, непродолжительное вздутие кишечника, болевой синдром в брюшине, повышение температуры тела до 37,5 °C в течение 2–3 дней (особенно если была выполнена небольшая резекция).
Следует незамедлительно обратиться к врачу, если после того, как была сделана колоноскопия, появились следующие симптомы:
- лихорадочное состояние;
- сильная боль в животе;
- тошнота, сопровождающаяся рвотой;
- жидкий стул с примесями крови;
- общая слабость, головокружение.
Колоноскопия относится к довольно безопасным методам исследования, если ее проводит высококвалифицированный специалист, а пациент при этом выполняет все рекомендации во время подготовительного периода.
Отзывы
Отзывы тех пациентов, кто прошел такое обследование и четко представляет, что это за процедура, очень интересуют тех, кому она еще только предстоит.
Несмотря на то что проведение колоноскопии вызывает у пациентов физический и психологический дискомфорт. На сегодняшний день не существует более информативной процедуры для диагностики толстого кишечника.
В современных условиях проведение колоноскопии занимает от 20 минут до 1 часа, причем большую часть этого времени пациент проводит в бессознательном состоянии. А вот подготовка к колоноскопии может занять не менее недели. Что такое колоноскопия, как очистить кишечник перед колоноскопией, какую выбрать клизму, какие препараты принимать и как проходят процедуру – на все вопросы эта статья даст ответ.
Колоноскопия – что это такое
Хорошо известно, что такая сложная процедура, как колоноскопия, необходима для диагностики патологий толстой и прямой кишки. Процедура состоит во введении зонда (колоноскопа) в заднепроходное отверстие. Зонд крепится к гибкой трубке и содержит крошечную видеокамеру, которая позволяет доктору исследовать поверхность слизистой оболочки на протяжении всего толстого кишечника. Длина прибора составляет до 1,45 м, что позволяет провести осмотр слепой, сигмовидной, ободочной и прямой кишок. Колоноскопия не затрагивает тонкий кишечник. Если потребуется, при колоноскопии также можно провести удаление полипов или другие виды новообразований или взять образцы ткани на анализ (биопсия).
Зачем нужна колоноскопия кишечника?
Пациенту показана колоноскопия при хронических болях в животе, кровотечении из заднепроходного отверстия, хронических запорах, диарее и других проблемах с кишечником.
Также можно пройти колоноскопию на предмет наличия рака кишечника. Если пациенту более 50 лет, и при этом в роду у него не наблюдалось случаев возникновения рака толстой кишки, врач может порекомендовать ему проходить осмотр брюшной полости при помощи колоноскопа каждые 7-10 лет.
Если пациент склонен к образованию полипов на стенках толстого кишечника, колоноскопия должна проводиться через определенные промежутки времени, чтобы в процессе осмотра стенок находить и удалять возникшие полипы. Эта манипуляция проводится для снижения риска возникновения рака прямой кишки.
Осложнения при колоноскопии
В подавляющем большинстве случаев процедура проходит без каких-либо эксцессов, но в некоторых случаях могут возникнуть следующие осложнения:
- У пациента может развиться неблагоприятная реакция на обезболивающий препарат, используемый во время обследования;
- При удалении полипа, взятии образца тканей может возникнуть кровотечение;
- В очень редких случаях возможно прободение стенки толстой кишки.
Подготовка к колоноскопии
Колоноскопия – это малотравматичный вид медицинских процедур, большинство людей переживают ее под воздействием анестезии. Само исследование занимает не больше часа, а восстановление после – пару часов. Больше всего трудностей для пациентов составляет подготовка к исследованию. Немного утешает, что если процедура проходит успешно, и никаких патологий не выявлено, то следующая может не потребоваться в течение 7-10 лет.
Хорошо известно, что колоноскопия требует предварительного очищения кишечника, чтобы он был пустым и максимально чистым (насколько это возможно) – иначе остатки пищи и каловые массы могут затруднить доктору обзор. Как правило, когда врач назначает проведение диагностической процедуры, он сообщает больному, как именно надо к ней готовиться, что есть, какие препараты употреблять и каких реакций организма следует ожидать в процессе подготовки. Метод подготовки к колоноскопии подбирается для каждого пациента в индивидуальном порядке.
Семь дней перед колоноскопией: запастись всем необходимым
Как минимум за семь дней до колоноскопии рекомендуется отправиться в аптеку и закупиться нужными препаратами (ведь потом это сделать будет гораздо труднее). В список входят:
- Слабительные средства,
- Влажные салфетки или хорошая туалетная бумага,
- Увлажняющий противовоспалительный крем для кожи,
- Пищевые продукты.
Что касается препаратов, то рекомендуется использовать те, которые назначены врачом.
Несколько сложнее вопрос с туалетной бумагой. После нескольких походов в туалет в течение короткого промежутка времени обычная дешевая туалетная бумага может начать царапать и раздражать кожу, а если позыв застал за пределами дома, помогут влажные салфетки. Предпочтительно использовать салфетки с соком алоэ или витамином Е – эти вещества помогут успокоить воспаленную кожу.
Во время подготовки рекомендуется проводить процедуру регулярного смазывания области заднепроходного отверстия кремом – это снимет раздражение и поможет снизить риск возникновения воспаления, вызванного диареей и воздействием туалетной бумаги.
Подготовка на более поздних этапах должна включать специальное питание. Требуется питаться согласно предписаниям врача; желательно продумать свое меню в дни, предшествующие исследованию. Рекомендуется запастись легко перевариваемой пищей, которая не вызовет запора, и достаточным количеством жидкости. Это могут быть как спортивные напитки, так и светлые прозрачные жидкости.
Пять дней перед колоноскопией: режим питания
На этом этапе подготовки пациенту требуется скорректировать свой режим питания, включив в него продукты, которые легко перевариваются и легко выходят естественным путем (особенно важно это для людей, страдающих запорами). Это пища с низким содержанием клетчатки, такие продукты, как светлый хлеб, макаронные изделия, рис, яйца, нежирное мясо (птица или рыба), овощи без кожицы, фрукты без семян и кожицы. Примерно за двое суток до проведения исследования рекомендуется перейти на мягкие продукты, такие, как омлет, овощные пюре и супы, спелые фрукты без кожицы, например, бананы.
Следует избегать продуктов, которые трудно и долго перевариваются; их остатки могут затруднить осмотр кишечника врачом. К ним относятся жирные и жареные блюда, жесткое мясо, семена, орехи, злаки, сырые овощи, шкурки овощей и фруктов, фрукты с семенами и кожицей, капуста (брокколи, белокочанная, цветная), салат, кукуруза, бобовые (фасоль, горох, нут).
До подготовки исследования стоит известить врача о каких-либо принимаемых лекарственных препаратах (особенно в случае диабета, высокого кровяного давления, сердечных заболеваний или анемии). Также обязательно необходимо сообщить об употреблении антикоагулянтов (например, Варфарин, Цибор и пр.). Возможно, потребуется скорректировать дозу с учетом будущего исследования или даже отказаться от приема медицинских препаратов на время подготовки. Внимание! В число препаратов, о приеме которых необходимо предупредить врача, также входят витамины, биодобавки и прочие препараты, продаваемые без рецепта, которые пациент привык часто использовать.
24 часа перед колоноскопией
В этот период подготовка вступает в свою важнейшую фазу. Даже если во время предыдущей стадии пациент ел только предписанные продукты, за сутки до проведения процедуры следует отказаться от твердой пищи и перейти исключительно на жидкое питание. Причина – очищение кишечника требует времени; для удаления всех твердых отходов, скопившихся в толстой кишке, нужно будет не менее суток.
Очень важно, чтобы в этот период подготовки исследования организм получал достаточное количество жидкости. Пациент может пить любые прозрачные, бесцветные жидкости; желательно каждый час выпивать не меньше стакана. Сюда входят чистая вода, чай и кофе без добавления молока или сливок, нежирный бульон, минеральная вода. Следует избегать окрашенных жидкостей, особенно красного цвета – их остатки врач может спутать с кровью во время осмотра внутренней поверхности кишечника, что затруднит постановку диагноза.
Ночь перед колоноскопией
Подготовка в данный момент включает окончательное избавление от любых оставшихся отходов. Очищение кишечника производится при помощи назначенного врачом слабительного. Как правило, слабительное рекомендуется принимать в два приема: за 12 часов до проведения обследования и часов за 6 до него. Например, если колоноскопию намечено проводить в 6-7 часов утра, то первую дозу принимают в полдень накануне, а вторую – незадолго до полуночи.
После приема слабительного кишечник человека начнет выталкивать отходы в ускоренном темпе, что приводит к диарее. Помимо диареи, пациент может ощущать спазмы в брюшной полости, вспучивание живота, дискомфорт, его может тошнить и даже рвать. Если у человека есть геморрой, он может воспалиться, что добавит еще неприятных ощущений.
В туалете придется сидеть долго, поэтому рекомендуется заранее его обустроить с максимально доступным комфортом. Скамеечка под ноги, интересная книга, планшет с игрой – все это поможет скрасить долгие часы на унитазе. Купленная заранее мягкая туалетная бумага и влажные салфетки (или влажная туалетная бумага) с противовоспалительной и увлажняющей пропиткой, а также кремы и лосьоны помогут снизить раздражение кожи после частых походов в туалет.
Если врач не назначил конкретные слабительные препараты, можно принимать следующие:
Касторовое масло в размере 2 ст. л. Если глотать чистое масло тяжело, его можно растворить в стакане кисломолочного продукта (простокваши, кефира, ряженки).
2/3 стакана тридцатипроцентного раствора сернокислой магнезии. Магнезия на редкость неприятна на вкус, поэтому можно запить ее светлым сладким соком, выжать в стакан со слабительным лимон, добавить туда имбирь или еще какие-либо вещества с приятным запахом.
Другие препараты использовать не рекомендуется – полное очищение кишечника при них невозможно. Принимать их можно только при индивидуальной непереносимости первых двух препаратов; по этому вопросу лучше проконсультироваться с врачом.
В некоторых случаях доктор может предложить пациенту использовать клизму. Это делается либо вечером накануне обследования, либо за пару часов до него. Обычно используют клизму на 1,5 л и наполняют ее теплой водой. Клизма повторяется до появления практически чистых и незамутненных сливных вод.
Подготовка к колоноскопии с использованием осмотических слабительных
Хотя клизма, безусловно, эффективна, но процесс ее самостоятельного приготовления и применения может быть сложным и неприятным для пациента. На помощь приходят современные препараты, в частности, осмотические слабительные, содержащие макрогол. Эффективность очистки кишечника препаратами, содержащими макрогол, зависит только от объема выпитого раствора. Необходимо употребить не менее трех-четырех литров; к счастью, со времен сернокислой магнезии медицина шагнула вперед и вкус у них не настолько отвратительный. В крайнем случае, всегда можно использовать подсластитель или вкусовую добавку вроде сока лимона или имбиря.
Плюс слабительных препаратов на основе макрогола в том, что они не вызывают обезвоживание организма, и даже наоборот – содержащиеся в них осмотически активные вещества удерживают поступающую в кишечник воду, тем самым способствуя промыванию и очищению кишечника на уровне клизмы. Особенно хороши осмотические слабительные для очистки нисходящей ободочной и сигмовидной кишки, куда вода из клизмы может не дойти.
Торговые наименования препаратов, содержащих макрогол – Форлакс, Лавакол, Фортранс. Как правило, дозу препарата рассчитывают исходя из веса пациента – по одному пакетику средства, растворенного в 1 л воды, на каждые 15-20 кг массы тела больного. Так как сразу употребить такой объем воды тяжело, больному рекомендуется выпивать по стакану раствора каждые 20 минут.
Если Фортранс подходит для больных без наличия осложнений, то Форлакс разработан специально для тех, кто по состоянию здоровья не способен пить так много жидкости (например, для людей, страдающих сердечно-сосудистыми заболеваниями или язвенной болезнью желудка). Препарат растворяют в стакане воды и принимают либо по два пакетика один раз в день (утром), либо по два пакетика утром и вечером в течение трех дней до дня проведения обследования. При использовании Форлакса клизмы не избежать – за пару часов до процедуры желательно сделать себе одну небольшую клизму.
Перед колоноскопией: за два часа
Нельзя ни есть, ни пить (даже воду). Этот запрет возник не просто так – из-за наличия воды в желудке колоноскопия может вызвать рвоту, которой может захлебнуться пациент под общим наркозом. Некоторые медицинские учреждения требуют более длительного периода воздержания от воды (вплоть до 8 часов), так что рекомендуется выяснить этот вопрос заранее.
Колоноскопия, как проходит процедура
Как проводится обследование? При его проведении на пациенте будет халат и, как правило, более ничего. Обычно используется наркоз. Общая анестезия осуществляется при помощи внутривенной инъекции, но иногда используется местное обезболивание; в таком случае врач делает пациенту инъекцию седативного препарата или дает таблетки.
Пациент ложится боком на стол, подтянув колени к груди. Врач вводит колоноскоп в прямую кишку через заднепроходное отверстие. Трубка колоноскопа достаточно длинна, чтобы колоноскоп мог пройти все изгибы кишечника, и врач мог провести точный осмотр всего толстого кишечника, исследовать каждую его слизистую складку. У колоноскопа есть световой элемент, и он способен нагнетать воздух. Воздух расширяет просвет кишки, что позволяет врачу лучше ее осмотреть.
На кончике трубки находится небольшая видеокамера, которая отправляет на монитор изображение внутренней поверхности кишечника. Колоноскопия также позволяет осуществлять ввод в кишечник инструментов, при помощи которых происходит забор образцов тканей, удаление полипов и других аномальных образований.
Как правило, колоноскопия длится от 20 минут до 1 часа.
Результаты
Отрицательный результат – самый лучший. Это значит, что во время обследования врач не выявил заболеваний или признаков воспаления в толстой кишке. Пожилым пациентам врач может порекомендовать пройти повторное обследование на рак прямой кишки через 7-10 лет (если у больного отсутствуют другие факторы риска, помимо возраста). Если же отрицательный результат вызван невозможностью полностью обследовать кишечник из-за остаточного стула, врач, скорее всего, порекомендует пройти колоноскопию заново.
Положительный результат – когда врач выявил патологии в толстой кишке (полипы, измененную ткань и так далее). Как правило, если выявлено наличие полипов, то в этом нет ничего страшного, так как большинство из них – доброкачественные образования, но некоторые могут быть предраковыми. Обнаруженные полипы отправляют в лабораторию на анализ, чтобы определить, являются ли они доброкачественными, предраковыми или же злокачественными опухолями. В зависимости от размера и количества полипов врач может назначить периодичность последующих колоноскопических обследований. Если число полипов совсем маленькое, буквально одна или две штуки, и диаметр их не более 1 см, то последующая колоноскопия проводится только лет через пять. Если же полипов больше, их размер увеличен или лабораторный анализ показал, что они обладают определенными характеристиками, врач может рекомендовать проведение процедуры уже года через три (при отсутствии других факторов риска). Если же полипы оказались злокачественными, то в таком случае колоноскопия может потребоваться уже через 3-6 месяцев.
Когда проходит повторная колоноскопия
Если доктор недоволен результатами обследования петель кишечника (исследованию мешают остаточные каловые массы или другие препятствия), он может предложить пройти повторную колоноскопию. Если же на пути следования эндоскопа встали неодолимые препятствия, как правило, используется воздушное контрастное исследование (бариевая клизма) или виртуальная колоноскопия – когда кишечник исследуют при помощи мультиспирального компьютерного томографа.
После процедуры
После окончания обследования требуется около часа, чтобы пациент начал приходить в себя. Желательно, чтобы члены семьи, друзья или родственники отвезли его домой, так как полностью избавиться от последствий приема седативного препарата получится лишь к концу дня. В таком состоянии крайне нежелательно самостоятельно садиться за руль или заниматься деятельностью, требующей концентрации внимания.
Как правило, после обследования пациенту не рекомендуется есть в течение часа. После этого периода можно съесть что-нибудь небольшое, нежной текстуры и легко усваиваемое (полужидкая каша из хорошо разваренной крупы, жидкий творог, йогурт и так далее). Если было проведено удаление полипа, врач может порекомендовать соблюдение специальной диеты на определенный промежуток времени.
Еще некоторое время после окончания обследования пациент может ощущать вздутие живота или испускать газы – так из прямой кишки выходит воздух, попавший туда в ходе обследования. Не стоит напрягать живот в попытке выдавить воздух насильно – он постепенно выйдет сам собой. Облегчить положение поможет принятие вертикального положения и хождение по комнате или небольшая прогулка. При сохранении болевых симптомов можно принять анальгетик.
При первой дефекации в кале могут обнаружиться небольшие следы крови. Как правило, тревожиться тут не о чем – обычно кровь исчезает при повторной дефекации. Но если кровь продолжает течь, в кале есть сгустки крови, пациент испытывает боль в животе, у него повышена температура, следует немедленно обратиться к врачу.
Колоноскопия — это медицинский эндоскопический диагностический метод, во время которого врач осматривает и оценивает состояние внутренней поверхности толстой кишки при помощи эндоскопа. 
Какие болезни можно выявить этим исследованием?
Колоноскопия принадлежит к самым точным методам, которые позволяют изучить состояние кишечника изнутри, его слизистую оболочку, просвет, тонус и другие показатели. Она также дает возможность быстро и без открытых операций на брюшной полости убрать доброкачественные образования или взять биопсию подозрительного участка, чтобы узнать характер возможного новообразования.
- Рак, опухоль, полип толстой кишки. Основная цель — это раннее выявление раковых новообразований и их предшественников, вследствие чего упрощается дальнейшее лечение патологии. Также на первой стадии рака с помощью колоноскопии производят удаление злокачественного образования.
- Воспаление слизистой оболочки. С помощью колоноскопии можно обнаружить воспалительный процесс и оценить его степень, обнаружить изъязвления, сделать биопсию тканей для дополнительной диагностики, а также остановить кровотечение.
- Язвы. Современные колоноскопы позволяют произвести детальный осмотр отделов толстого кишечника с целью раннего выявления в слизистой оболочке даже самых мелких эрозий и язв.
- Дивертикулы. Колоноскопия является наиболее информативным методом диагностики дивертикулита.
- Кишечная непроходимость. С помощью колоноскопии выявляется истинная причина некоторых видов кишечной непроходимости. Также с помощью колоноскопа проводится извлечение инородных тел.
Какие процедуры могут быть выполнены при колоноскопии?
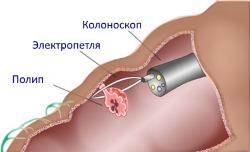 С помощью колоноскопии можно произвести следующие манипуляции:
С помощью колоноскопии можно произвести следующие манипуляции:
- извлечь инородное тело;
- удалить полип;
- удалить опухоль;
- остановить кишечное кровотечение;
- восстановить проходимость кишечника при стенозе (сужении);
- сделать биопсию (взять кусочек ткани на гистологическое исследование).
Оборудование
По своему техническому исполнению колоноскопия относится к сложным методам эндоскопического исследования. Методика проведения хорошо разработана, но индивидуальные особенности толстой кишки, а особенно патологические процессы в ней, создают трудности при обследовании. Поэтому важно, чтобы эта процедура проводилась специалистами высокого уровня на современном оборудовании.
Колоноскопия производится при помощи тонкого, мягкого и гибкого фиброколоноскопа или оптического зонда. Гибкость прибора позволяет при исследовании безболезненно проходить все анатомические изгибы кишечника.  Прибор оснащен миниатюрной видеокамерой, изображение передается на экран монитора в многократном увеличении, благодаря чему врач может детально рассмотреть кишечник пациента (поэтому часто ее называют видеоколоноскопией). При этом колоноскоп обладает источником холодного света, что исключает ожог слизистой оболочки при обследовании кишечника.
Прибор оснащен миниатюрной видеокамерой, изображение передается на экран монитора в многократном увеличении, благодаря чему врач может детально рассмотреть кишечник пациента (поэтому часто ее называют видеоколоноскопией). При этом колоноскоп обладает источником холодного света, что исключает ожог слизистой оболочки при обследовании кишечника.
Во многих клиниках колоноскопия проводится на современном эндоскопическом оборудовании производителя Pentax Medical (Япония). Отличие этого колоноскопа состоит в его минимальном диаметре и высокотехнологичной оптике. (ОнКлиник)
Тонкий и гибкий зонд существенно снижает дискомфорт пациента при проведении исследования. Качественная оптика позволяет опытному врачу гарантированно поставить точный диагноз и определить заболевание на ранних стадиях, а также провести процедуру без осложнений.
Другое оборудование высшего (экспертного) класса от компании Olympus (Япония) с возможностью цифрового увеличения и осмотра в узком спектре света, позволяющими увидеть ранний рак площадью от 1мм. Аппаратура обрабатывается после каждого пациента в специальных моечных машинах (также производства Olympus), что полностью исключает возможность передачи инфекции от одного пациента другому. Обработка в моечной машине считается золотым стандартом обработки эндоскопов, но приводит к повышению себестоимости исследования. Однако, ведущие клиники не экономят на безопасности пациентов (ЦКБ).
Видеоколоноскопия
Видеоколоноскопия является наиболее информативным и точным методом диагностики заболеваний толстого кишечника. Она позволяет изучить тонус и сократительную способность кишок. Ее главное отличие от традиционной колоноскопии состоит в том, что видеодатчик, применяемый при исследовании, позволяет врачу рассматривать обследуемые участки на экране монитора. Любую область кишечника при изучении можно значительно увеличить, что значительно упрощает постановку диагноза и дает возможность как можно раньше начать лечение.
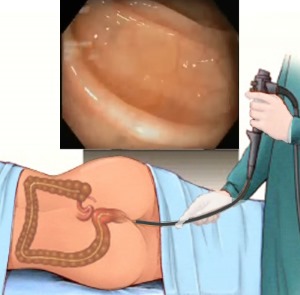 Тщательное исследование слизистой кишечника при проведении видеоколоноскопии позволяет врачу замечать малейшие отклонения от нормы и обнаруживать патологические новообразования размером от 1 мм. В случае необходимости в ходе проведения видеоколоноскопии можно взять вызывающие подозрения ткани на биопсию. Гистологическое исследование полученных образцов ткани (с применением многократно увеличивающего микроскопа) дополнительно поможет поставить правильный диагноз как можно быстрее.
Тщательное исследование слизистой кишечника при проведении видеоколоноскопии позволяет врачу замечать малейшие отклонения от нормы и обнаруживать патологические новообразования размером от 1 мм. В случае необходимости в ходе проведения видеоколоноскопии можно взять вызывающие подозрения ткани на биопсию. Гистологическое исследование полученных образцов ткани (с применением многократно увеличивающего микроскопа) дополнительно поможет поставить правильный диагноз как можно быстрее.
Оборудование экспертного уровня позволит выявить возможную патологию и как можно скорее начать лечение без необходимости дорогостоящих дополнительных исследований.
После проведения исследования пациент получает на руки результаты видеоколоноскопии в цифровом виде.
Больно ли делать колоноскопию?
Проведение колоноскопии на толстой кишке иногда сопровождается болезненными ощущениями. Причиной боли может быть растяжение кишки колоноскопом или воздухом, который вводят в кишку для раскрытия ее просвета. В этот момент пациент может испытывать кратковременные боли по типу болезненных спазмов.
Тем не менее многие врачи, основываясь на своем опыте считают, что лучше начинать процедуру без предварительного обезболивания. Обезболивающие средства и спазмолитики лучше вводить местно при проведении колоноскопии при повышенной болевой реакции или чрезмерном спазмировании кишки.
В качестве местной анестезии при колоноскопии могут использоваться препараты, основным действующим веществом у которых является лидокаин. При нанесении на необходимую область он оказывает местное обезболивание.
Преимуществом предварительно выполненной анестезии является то, что пациент на протяжении проведения колоноскопии не ощущает дискомфорта и боли.
Когда нужно делать колоноскопию во сне?
Много исследований проводятся без наркоза: опыт врача, современная аппаратура с регулируемой жесткостью эндоскопа и применение местных анестезирующих гелей для заднего прохода позволяют свести дискомфорт к минимуму, а иногда и вовсе избежать каких-либо болевых ощущений.
Колоноскопию под наркозом рекомендуется проводить пациентам, перенесшим несколько операций, или если был опыт болезненного исследования.
Термины «седация», «общая анестезия», «наркоз» и «колоноскопия во сне» — это одно и то же. Перед процедурой с наркозом необходимо пройти обследование и сдать ряд анализов (например, анализ крови) для выявления возможных противопоказаний.
Пациент, пребывающий в состоянии медикаментозного сна, должен во время проведения исследования находиться под непрерывным наблюдением опытного врача-анестезиолога.
Как проходит колоноскопия?
Исследование толстого кишечника проводится в специализированном кабинете. Человеку, проходящему обследование, следует раздеться ниже пояса, включая нижнее белье, затем в подготовленном виде необходимо будет лечь на кушетку, на левый бок, согнув ноги в коленях и придвинув их к животу.
Врач аккуратно вводит колоноскоп через анальное отверстие, после чего последовательно осматривает стенки кишечника.
Для лучшей визуализации и более тщательного исследования производится расширение просвета кишечной трубки и разглаживание его складок. Это происходит за счет умеренной подачи газа в кишечник, при этом у пациента может появиться ощущение вздутия живота. По окончании исследования введенный газ удаляется врачом через специальный канал аппарата и ощущения вздутия проходят.
Процедура колоноскопии в среднем длится от пятнадцати до тридцати минут.
После завершения исследования колоноскоп аккуратно извлекается из кишечника и отправляется на дезинфекцию в специальный аппарат.
Пациент, если ему была произведена местная анестезия или инъекция обезболивающего препарата, после окончания процедуры может сразу покинуть клинику. В случае проведения колоноскопии под общей анестезией, больного после процедуры перевозят в палату, где он будет находиться до тех пор, пока не пройдет действие наркоза.
Как вести себя после исследования?
- Если процедура проводилась без наркоза, есть и пить можно сразу после окончания процедуры.
- Если проводился наркоз, прием пищи лучше отложить как минимум на 45 минут.
- Если процедура носила лечебный характер, возможно, потребуется следовать определенной диете, рекомендуемой доктором.
- После процедуры следует пройтись 5 минут и затем 10-15 минут посидеть в туалете для того, чтобы расслабиться и выпустить остатки воздуха. Если чувство распирания и вздутия живота газами сохраняется дольше 30-60 минут, можно принять 8-10 таблеток мелко истолченного активированного угля, размешанного в 1/2 стакана теплой кипяченой воды, или выпить 30мл «Эспумизана» также разведенного в 1/2 стакана теплой воды.
Какие осложнения могут возникнуть?
Колоноскопия является достаточно безопасным методом исследования.
В исключительных случаях у пациента во время или после обследования могут возникнуть следующие осложнения:
- перфорация (прободение) стенки толстого кишечника (случается примерно в одном проценте случаев);
- больного может беспокоить незначительное вздутие живота, которое проходит через некоторое время;
- в кишечнике может развиться кровотечение (случается примерно в 0,1 % случаев);
- наркоз может привести к остановке дыхания у пациента (случается примерно в 0,5 % случаев);
- после удаления полипов могут наблюдаться такие симптомы как болезненные ощущения в области живота, а также незначительное повышение температуры (37 – 37,2 градуса) в течение двух – трех дней.
Больному необходимо срочно обратиться к лечащему врачу, если у него после проведения колоноскопии возникли следующие симптомы:
- слабость;
- утомляемость;
- головокружение;
- боли в области живота;
- тошнота и рвота;
- диарея с прожилками крови;
- температура 38 градусов и выше.
Показатели колоноскопии
В результатах колоноскопии описывается внешний вид слизистой оболочки кишечника.
- У здоровых людей при наблюдении через колоноскоп она имеет бледную окраску. При этом цвет зависит от интенсивности освещения.
- В норме стенки покрыты тонким слоем слизи и выглядят блестящими. При недостаточности слизи поверхность кишечника выглядит матовой. Такое состояние слизистой оболочки указывает на наличие патологических нарушений в толстом кишечнике.
- Поверхность кишки должна быть гладкой и слегка исчерченной, без изъязвлений, выпячивания и бугорков.
- При обследовании в норме хорошо прослеживаются мелкие кровеносные сосуды слизистой оболочки и подслизистой основы. Отсутствие или усиление сосудистого рисунка говорит о возможном патологическом растяжении или отеке подслизистой оболочки.
- Наблюдаемые наложения слизистой оболочки вызваны скоплением слизи в толстом кишечнике и в норме они представляются светлыми комочками.
- Когда следует проводить колоноскопию?
При каких симптомах нужно делать колоноскопию?
Показаниями для проведения процедуры являются такие симптомы, как:
- частые запоры,
- частые повторяющиеся боли в области кишечника,
- кровянистые либо слизистые выделения из прямой кишки;
- наличие крови или слизи в кале,
- необъяснимое похудение, утомляемость,
- ощущение переполнения кишечника, склонность к частому вздутию живота, газообразованию, метеоризм,
- подготовка к различным гинекологическим операциям,
- подозрение на различные заболевания толстого кишечника,
- частые боли в животе,
- частые поносы,
- ранее выявленные полипы,
- анемия,
- наследственность – наличие родственников, страдающих онкологическими заболеваниями кишечника,
- аллергические реакции неясного происхождения,
- присутствует повышение концентрации специфичных онкомаркеров в анализе крови;
Противопоказания
Противопоказаний для проведения процедуры практически не существует. Исследование противопоказано только при тяжелой сопутствующей патологии, которая требует серьезного стационарного лечения.
Например, при острой кишечной непроходимости, обнаруженном остром дивертикулите или перитоните колоноскопия запрещена.
Геморрой не является противопоказанием к колоноскопии. Наоборот, эта процедура может применяться для остановки кровотечений и обследовании узлов.
Подготовка к колоноскопии
Перед проведением колоноскопии требуется специальная подготовка, именно она является залогом высокой достоверности результатов исследования.
Перед проведением колоноскопии следует соблюдать следующие рекомендации:
- прекратить прием противодиарейных, а также железосодержащих препаратов;
- увеличить потребление жидкости.
В настоящее время подготовка к проведению колоноскопии осуществляется за счет приема внутрь специальных слабительных растворов и соблюдения определенной диеты.
Диета
За два – три дня до проведения колоноскопии следует придерживаться бесшлаковой диеты, целью которой является эффективное очищение кишечника. При этом из рациона рекомендуется исключить продукты питания, которые вызывают брожение, вздутие живота, а также увеличивают образование каловых масс.
За 1 день до процедуры желательно есть только жидкую пищу (йогурты, манную кашу, яичницу). Наиболее плотный обед можно позволить себе до 12 часов дня, а затем только прозрачный нежирный куриный бульон, чай и негазированную воду.
Вечером накануне исследования рекомендуется отказаться от ужина, а утром в день исследования не следует завтракать.
Продукты, от которых следует отказаться
- Все овощи в сыром виде,
- фрукты,
- горох, фасоль,
- черный хлеб,
- зелень,
- копчености (колбаса, мясо, рыба),
- маринад, соленья,
- перловая, овсяная и пшенная каши,
- шоколад, чипсы, орехи, семечки,
- молоко, кофе,
- газированные напитки, алкоголь.
Что можно есть?
- Овощи в вареном виде,
- кисломолочные продукты (сметана, творог, кефир, йогурт, ряженка),
- овощные супы,
- сухарики из белого хлеба, крекеры, белый хлеб,
- яйца в вареном виде,
- нежирные сорта мяса (куриное мясо, кролик, телятина, говядина),
- нежирные сорта рыбы (например, хек, судак, карп),
- сыр, масло,
- слабо заваренный чай, компоты,
- желе, мед,
- негазированная вода, прозрачные соки.
Очищение кишечника
В настоящее время для очищения кишечника наиболее широко применяются специальные слабительные препараты. Необходимо изучить противопоказания и подобрать наиболее подходящее для вас средство. Лучше при возможности проконсультироваться с врачом.
Как правило, с этой целью применяются Фортранс, Эндофальк, Флит Фосфо-сода, Лавакол.
Основной механизм действия этих препаратов заключается в том, что данные препараты предотвращают всасывание веществ в желудке, а также кишечнике, что ведет к более быстрому продвижению и эвакуации содержимого (в виде диареи) желудочно-кишечного тракта. За счет содержания в слабительных препаратах электролитов солей предотвращается нарушение водно-солевого баланса организма.
Как принимать Фортранс перед колоноскопией?
Наиболее популярной является чистка кишечника Фортрансом.
Один пакетик препарата рассчитан на 20 кг массы тела. Каждый пакетик следует развести в одном литре теплой, прокипяченной воды. Если, например, вес человека составляет 80 кг, то необходимо будет четыре пакетика развести в четырех литрах воды.
Выпить получившийся раствор следует по приведенной ниже схеме.
При назначении на колоноскопию до 14.00:
- Выпить весь раствор «Фортранс» со скоростью 1 литр в час, 1 стакан в 15 минут, с 16.00 до 20.00 предыдущего дня.
- Утром можно выпить сладкий чай, если Вы планируете проведение колоноскопии БЕЗ СНА.
- Если Вы планируете, проведение колоноскопии ВО СНЕ, употребление любых жидкостей, в том числе и лекарств, за 4 часа до исследования строго запрещено.
При назначении на колоноскопию после 14.00:
- Выпить половину раствора «Фортранс» с 18.00 до 20.00 в день до исследования.
- Выпить оставшуюся половину «Фортранс» с 7.00 до 9.00 в день исследования.
- Если Вы планируете проведение колоноскопии БЕЗ СНА, допускается легкий прием пищи (бульоны, йогурты, кисели (без ягод), чай с печеньем или сухарями), но не ранее, чем за 2 часа до колоноскопии.
- Если Вы планируете, проведение колоноскопии ВО СНЕ, употребление любых жидкостей, в том числе и лекарств, за 4 часа до исследования строго запрещено.
После приема препарата «Фортранс», в течение некоторого времени, возможен жидкий стул, это нормально.
Как обследовать кишечник другими методами?
«Золотым» стандартом диагностики заболеваний толстой кишки и самым выгодным исследованием по соотношению цена/качество на сегодняшний день является только колоноскопия.
Виртуальная колоноскопия, ирригоскопия (рентген с бариевой клизмой), видеокапсульная эндоскопия толстой кишки, компьютерная томография – ни одно из этих исследований не достигает диагностического уровня колоноскопии и применяются в качестве вспомогательных исследований. Кроме того, у всех них есть главный и самый важный недостаток – во время их проведения нельзя выполнить ни одну лечебную процедуру, можно только произвести осмотр.


