Кровотечение при полном предлежании плаценты
Содержание
- 1 Плацента – новый орган беременной
- 2 Расположение плаценты: сверху, сбоку, снизу
- 3 Почему возникает предлежание плаценты
- 4 Как проявляется предлежание плаценты
- 5 Развитие беременности при предлежании плаценты
- 6 Предлежание плаценты. Что делать?
- 7 Как рожать с предлежанием плаценты
- 8 Как избежать предлежания плаценты
- 9 Причины полного предлежания плаценты
- 10 Симптомы и осложнения
- 11 Диагностика
- 12 Роды при полном предлежании плаценты
В матке небеременной женщины различают три отдела — тело, перешеек и шейку (рис. 13). Эти части матки отличаются друг от друга не только по анатомическим признакам, но и в функциональном отношении. При развивающейся маточной беременности примерно со срока в 13—14 нед перешеек начинает растягиваться, образуя вместе с телом матки вместилище для плодного яйца. В конце беременности из этой части матки формируется так называемый нижний сегмент. С началом родовой деятельности, приводящей к сглаживанию шейки матки и раскрытию наружного маточного зева, нижний сегмент постепенно еще более растягивается, в родах в его состав входит и шейка матки.

13. Три отдела матки.
1 — тело, 2 — перешеек, 3 — шейка.
При нормальном расположении плацента локализуется в теле матки. Если прикрепляясь в нижнем сегменте, она полностью или частично перекрывает внутренний зев, имеет место опасное осложнение беременности— предлежание плаценты (placenta praevia).
Различают несколько видов предлежания плаценты в зависимости от того, в какой степени при раскрытии маточного зева на 5—6 см он перекрыт плацентарной тканью (рис. 14).

14. Виды предлежания плаценты.
а — краевое предлежание плаценты; б — боковое предлежание плаценты; в — центральное предлежание плаценты.
Краевое предлежание плаценты (placenta praevia marginalis) — при раскрытии зева на 5—6 см определяются гладкие или слегка шероховатые оболочки плодного пузыря и, чаще всего сбоку, край плаценты в виде губчатой ткани.
Боковое предлежание плаценты (placenta praevia lateralis) — при том же раскрытии в 5—6 см почти весь маточный зев перекрыт тканью плаценты и лишь на небольшом его участке прощупываются оболочки.
Центральное предлежание плаценты (placenta praevia centralis) — над всем внутренним зевом, раскрытым на 5—6 см, определяется плацентарная ткань.
В процессе родов иногда один вид предлежания переходит в другой. Например, при раскрытии зева на 3—4 см прощупывается только край плаценты, при прогрессировании родов и увеличении раскрытия до 6—7 см может оказаться, что большая часть зева перекрыта плацентарной тканью, т. е. краевое предлежание перешло в боковое.
Однако в практической работе далеко не всегда можно воспользоваться этой анатомической классификацией, так как возникающее при предлежании плаценты кровотечение не позволяет ждать того момента, когда раскрытие зева достигнет 5—6 см, тем более что интенсивность кровотечения при предлежании плаценты как во время беременности, так и, особенно, в родах не зависит от вида предлежания — краевое, боковое оно или центральное. В связи с этим многие акушеры пользуются другой классификацией, согласно которой все случаи предлежания плаценты делятся на два вида — полное и частичное предлежание, независимо от степени раскрытия маточного зева. Вполне естественно, что полное предлежание плаценты далеко не всегда соответствует центральному ее предлежанию, так как при малом раскрытии зева он может быть полностью перекрыт плацентарной тканью, но при увеличении раскрытия выясняется, что на каком-то участке определяются оболочки плодного пузыря, т. е. имеет место боковое предлежание плаценты.
Причины имплантации плодного яйца в области перешейка и внутреннего маточного зева в основном связаны с патологическими изменениями слизистой оболочки матки дистрофического и атрофического характера. Практическим доказательством того, что в возникновении предлежания плаценты ведущее значение имеют изменения эндометрия, является тот факт, что эта патология во много раз чаще встречается у повторнородящих женщин и очень редко развивается у первобеременных. К предрасполагающим причинам относятся чрезмерное выскабливание слизистой при операции искусственного прерывания беременности, изменения эндометрия вследствие перенесенных воспалительных заболеваний разной этиологии, приводящих как к повышенной секреторной функции желез эндометрия, так и к исчезновению складчатости слизистой оболочки и к рубцовым изменениям.
Кроме того, возникновению предлежания плаценты способствуют атрофические изменения эндометрия при различных процессах местного и общего характера, например при явлениях инфантилизма. Все заболевания или состояния организма женщины, приводящие к недостаточной децидуальной реакции слизистой оболочки матки при наступлении беременности, могут быть причиной того, что оплодотворенное яйцо, не найдя в полости матки благоприятной почвы для имплантации, прикрепляется в области внутреннего зева или над ним.
Однако предлежание плаценты может возникнуть даже при имплантации яйца в нормальном месте, когда ворсины хориона, обращенные в сторону оболочки из слизистой матки (decidua capsularis), не атрофируются, как это бывает обычно, а разрастаются и перекрывают внутренний зев. В таких случаях плацента обычно бывает очень больших размеров, чаще овальной формы и может иметь одну или несколько добавочных долей.
Частота предлежания плаценты составляет около 0,5% к общему числу родов. Полное предлежание встречается в 4—5 раз реже частичного.
Основным клиническим симптомом предлежания плаценты является кровотечение из половых путей, впервые появляющееся при беременности и усиливающееся в родах. В последние месяцы беременности в связи с более интенсивным ростом плода и постепенной подготовкой к родам нижний сегмент матки развертывается, т. е. растягивается. При этом растяжении нижнего сегмента нарушается связь между стенкой матки и плацентой, которая не участвует в процессе развертывания нижнего сегмента — наступает частичная отслойка плаценты. В результате нарушения маточно-плацентарной связи вскрываются кровяные синусы межворсинчатых пространств и сосуды плацентарной площадки. Следовательно, источником кровотечения при предлежании плаценты являются вскрывшиеся маточные сосуды и разрушенные межворсинчатые пространства.
Интенсивность и длительность кровотечения зависят от нескольких факторов и прежде всего от размеров происшедшей отслойки. Растяжение нижнего сегмента во время беременности происходит медленно и постепенно. Поэтому отслойка плаценты, как правило, происходит на небольшом участке, и кровотечение при беременности, особенно появившееся впервые, бывает незначительным. Если процесс отслойки временно прекратился, кровотечение может также прекратиться. Повторяющиеся неоднократно кровотечения при больших сроках беременности свидетельствуют о продолжающейся отслойке плаценты. Поэтому у женщин с предлежанием плаценты нередко вслед за кровотечением развиваются схватки и наступают преждевременные роды. Частота преждевременных родов при предлежании плаценты составляет 50—60%.
Повторяющиеся кровотечения свидетельствуют, как правило, о центральном предлежании плаценты, при котором развертывание нижнего сегмента и подготовка его к родам неминуемо приводят к отслойке плаценты.
Следующим фактором, влияющим на величину и интенсивность кровопотери при предлежании плаценты, является родовая деятельность. Появление кровотечения в самом начале родов обусловлено тем, что при сглаживании шейки матки, раскрытии зева и повышении внутриматочного давления в момент схватки неизбежно отслаивается плацента, находящаяся на нижнем полюсе плодного яйца. По мере прогрессирования родов, усиления сокращений матки и увеличения раскрытия наружного маточного зева отслойка предлежащей плаценты прогрессирует, кровотечение усиливается и может достичь катастрофических размеров. Следовательно, интенсивность кровотечения в родах зависит не столько от вида предлежания плаценты (полное оно или частичное), как от размера отслоившейся части плаценты и от скорости, с которой эта отслойка продолжается, т. е. от силы родовой деятельности.
Наконец, третий фактор, от которого зависит количество теряемой женщиной крови при предлежании плаценты, это скорость свертывания крови. Чем быстрее в сосудах плацентарной площадки произойдет образование тромбов, тем скорее прекратится кровотечение. В норме свертывание крови, вытекающей из матки при отделении плаценты, наступает в 10 раз быстрее, чем свертывание крови, взятой в тот же момент из пальца или из вены. Однако при отслойке предлежащей плаценты в зияющие вены матки могут попасть околоплодные воды. В таком случае развивается другая патология, называемая эмболией околоплодными водами. Попадание околоплодных вод в кровяное русло женщины приводит сразу к ухудшению состояния роженицы — у нее появляется озноб, повышается температура тела до 39—40°, внезапно нарушается дыхание, появляется одышка, быстро усиливается цианоз. Эта картина развивается внезапно, быстро, иногда среди полного благополучия. Тяжесть состояния роженицы зависит от количества попавших в ее кровь околоплодных вод. Но эмболия околоплодными водами опасна не только описанными нарушениями функции внешнего дыхания. В дальнейшем у женщины может развиться так называемый тромбогеморрагический синдром (см. гл. 12), т. е. нарушение свертывания крови, что приводит к увеличению кровопотери и усугубляет и без того тяжелое состояние роженицы.
Следовательно, такое осложнение беременности, как предлежание плаценты, угрожает здоровью и даже жизни женщины кровотечением, возникающим вследствие отслойки детского места. Это опасно и для плода, так как отслоившаяся часть плаценты не участвует в газообмене, плод испытывает недостаток кислорода, у него развивается асфиксия. Если произойдет отслойка одной трети плаценты, плод погибает от асфиксии.
Течение родов при предлежании плаценты, помимо кровотечения, имеет еще целый ряд особенностей. В периоде изгнания значительно легче возникают разрывы шейки матки, так как при расположении плаценты в области внутреннего зева ткань шейки матки особенно богата сосудами и легко рвется, тем более, что роды нередко заканчиваются извлечением плода тем или иным путем из-за развившейся внутриутробно асфиксии.
Последовый период нередко осложняется патологической кровопотерей из-за частичного интимного прикрепления плаценты. В области перешейка слизистая оболочка матки значительно тоньше, чем в теле матки, децидуальная реакция в эндометрии менее выражена, в связи с чем ворсины хориона могут проникнуть глубже компактного слоя, а это приводит к затруднению отделения плаценты в третьем периоде родов, к увеличению кровопотери и вынуждает производить ручное отделение плаценты. Кроме того, повышенная кровопотеря в последовом периоде и сразу после родов может быть связана с гипотонией нижнего сегмента матки. Обычно после отделения плаценты и рождения последа кровотечение останавливается благодаря сокращению матки и образованию тромбов в сосудах плацентарной площадки. Нижний сегмент матки содержит в своей стенке значительно меньше мышечной ткани, чем тело, к тому же в родах происходит перемещение мышечных волокон из нижнего сегмента вверх, в тело матки, из-за чего нижний сегмент еще больше истончается. В этих условиях интенсивность сокращения плацентарной площадки, находящейся в нижнем сегменте матки, после отделения плаценты часто бывает недостаточной для остановки кровотечения.
Следующая опасность, угрожающая роженице с предлежанием плаценты, связана с инфекцией. Как только началась отслойка плаценты, иногда еще до начала родов, в сгустки крови, покрывающие плацентарную ткань, из влагалища проникают патогенные микробы. Каждое влагалищное исследование или какая-либо влагалищная манипуляция при этом способствуют проникновению инфекции, а сгустки крови являются хорошей питательной средой для микроорганизмов. Кроме того, развитию послеродового эндомиометрита способствует снижение защитных сил организма женщины в результате перенесенной в родах кровопотери. В связи с этим послеродовые септические заболевания у родильниц с предлежанием плаценты встречаются в несколько раз чаще, чем у женщин с нормальным течением родов.
Кровотечение из половых путей, внезапно появившееся у женщины в последние месяцы беременности или в самом начале родов, в преобладающем большинстве случаев говорит о предлежании плаценты. Учитывая опасность этой патологии для здоровья и даже для жизни женщины, акушерка не должна в амбулаторных условиях заниматься уточнением диагноза и производить опасное в данной ситуации влагалищное исследование. Даже приемы наружной пальпации надо применять осторожно, чтобы не повысить возбудимость матки и не усилить тем самым отслойку плаценты.
Каждая беременная с подозрением на предлежание плаценты должна быть немедленно госпитализирована в дородовое отделение или палату для уточнения диагноза и лечения.
В стационаре обследование беременной или роженицы начинается с подробного ознакомления с анамнезом заболевания — когда впервые появилось кровотечение, чем оно было вызвано или появилось без видимой причины, сколько раз повторялось на протяжении беременности, интенсивность кровотечения в прошлом. При общем осмотре необходимо выявить, есть ли признаки анемизации, — обратить внимание на цвет кожных покровов, слизистых, частоту пульса, цифры артериального давления.
Специальное обследование необходимо начинать с тех методов, которые не усилят начавшейся отслойки плаценты, а следовательно, не причинят вреда состоянию беременной. Поэтому специальное обследование начинается с осторожной наружной пальпации. Кроме установления особенностей положения и предлежания плода, пальпация матки дает возможность исключить локальную болезненность, которая имеет место при преждевременной отслойке нормально расположенной плаценты. Предлежание плаценты само по себе часто приводит к неправильным положениям плода и к тазовым его предлежаниям. Если сохраняется головное предлежание плода, то головка располагается высоко над входом в таз, — предлежащая плацента мешает головке даже в начале родов прижаться ко входу в таз.
Метод аускультации помогает определить не только сердцебиение плода. Перемещая стетоскоп по нижней части живота над лонными костями, в случае предлежания плаценты удается выслушать характерный дующий шум плацентарных сосудов. Естественно, что этот признак не может считаться достоверным, так как при аускультации крупных маточных сосудов, идущих по боковой поверхности матки, выслушивается такой же шум. Применяя метод аускультации, необходимо помнить, что при доношенной беременности матка бывает повернута левой боковой поверхностью кпереди, поэтому слева над пупартовой связкой выслушивается шум маточных сосудов и без предлежания плаценты.
Из редких причин, которые также могут вызвать кровотечение из влагалища у беременной женщины, не следует забывать о раке шейки матки, разрыве варикозного узла стенки влагалища или шейки, полипе шейки матки. Для исключения этих заболеваний и уточнения источника кровотечения каждая беременная при поступлении в стационар должна быть осмотрена с помощью влагалищных зеркал.
Внутреннее акушерское исследование беременной с предлежанием плаценты требует определенных подготовительных мероприятий. Прежде всего необходимо определить групповую и резус-принадлежность крови беременной и обеспечить наличие достаточного количества одногруппной консервированной донорской крови. Влагалищное исследование должно производиться при развернутой операционной. Необходимость столь серьезной подготовки связана с тем, что влагалищное исследование может усилить отслойку плаценты и привести к профузному кровотечению и даже смерти женщины. В связи с этим производить исследование надо очень бережно и ни в коем случае не стремиться пройти пальцем через закрытый цервикальный канал, чтобы убедиться в предлежании плаценты. При сформированной шейке пальпация проводится через влагалищные своды. Если при этом впереди предлежащей головки определяется какая-то мягкая ткань, диагноз предлежания плаценты подтверждается. В родах при раскрытии зева на 2 см и больше исследующий палец легко определяет рыхлую губчатую ткань плаценты. При этом также следует соблюдать осторожность, чтобы не повредить ткань плаценты и не усилить ее отслойку.
Следовательно, влагалищное исследование, произведенное при беременности, не всегда дает возможность уточнить диагноз предлежания плаценты и в то же время может резко ухудшить состояние женщины.
Для уточнения диагноза предлежания плаценты во время беременности используется целый ряд дополнительных методов. Наиболее простым и доступным является метод цистографии. Он основан на том, что в последние недели беременности предлежащая головка плода давит на мочевой пузырь при его наполнении. Рассматривая рентгеновский снимок при наполненном мочевом пузыре, хорошо видна тень головки плода, находящаяся очень близко от вогнутой тени мочевого пузыря. Ширина щели, разделяющей тени пузыря и головки плода, так называемое пузырно-головное пространство, не превышает в норме 1—1,4 см. При предлежании плаценты пузырно-головное пространство увеличивается. Метод цистографии может применяться в любом стационаре, где имеется рентгеновский кабинет. Для наполнения мочевого пузыря используются 20% раствор сергозина, 12,5% раствор йодистого натрия и даже воздух. Метод достаточно точен при головном предлежании плода и неприемлем при косых и поперечных положениях его.
Другой рентгенологический метод — контрастная вазография — не нашел у нас в стране распространения, из-за опасности, связанной с пунктированием бедренной артерии или аорты для введения контрастного вещества.
Остальные диагностические методы, такие, как реография, ультразвуковая диагностика предлежания плаценты, требуют наличия специальной аппаратуры. Метод реографии основан на сравнительном изучении регионарного кровообращения различных отделов матки. Место расположения плаценты, в том числе и при предлежании ее, имеет лучшее кровоснабжение, чем остальные участки матки. Запись реогистерограмм, изучение и расшифровка их требует специально подготовленного исследователя, в связи с чем для широкого практического использования этот метод не пригоден.
Ультразвуковая диагностика места расположения плаценты в матке тоже требует специального аппарата. Для этой цели вполне может применяться отечественный ультразвуковой диагностический эхо-энцефалограф типа «Эхо-11», применяемый в нейрохирургической практике. Аппарат прост в употреблении, овладеть им может любая сестра физиотерапевтического отделения, работающая с соответствующей аппаратурой. Точность ультразвуковой диагностики места прикрепления плаценты в матке достигает 95—98%.
Лечение беременной с предлежанием плаценты всегда должно проводиться в стационаре. Если позволяет состояние беременной, т. е. если у нее нет сильного кровотечения и она не анемизирована, необходимо проводить консервативную терапию. Лечение направлено на уменьшение возбудимости матки и прекращение дальнейшей отслойки плаценты.
С этой целью беременная должна соблюдать строгий постельный режим в течение длительного времени. Постепенное расширение режима возможно только после того, как в течение 5—7 дней будут полностью отсутствовать кровянистые выделения. Из медикаментозных средств назначают витамин Е по 1/2 чайной ложки два раза в день, метацин по 0,002 три раза в день, свечи с опием по 0,015 или 0,02 два раза в день, внутримышечные инъекции 20% раствора сернокислой магнезии по 10 мл ежедневно. Учитывая длительный постельный режим, а также применение средств, уменьшающих возбудимость не только матки, но снижающих и перистальтику кишечника, необходимо тщательно следить за функцией кишечника, нормализуя ее диетой. Беременной с предлежанием плаценты нежелательно назначать слабительные и ставить очистительные клизмы.
При консервативном ведении беременной в проводимую терапию обязательно включаются и гемотрансфузии, если кровоотделение повторяется. Количество переливаемой крови и частота гемотрансфузий определяются общим состоянием беременной, содержанием в ее крови эритроцитов и гемоглобина, цифрами артериального давления, а также клиническими данными — частотой повторяющихся кровотечений и их интенсивностью.
Для профилактики внутриутробной асфиксии плода целесообразно регулярно применять триаду Николаева. Беременная с предлежанием плаценты даже при отсутствии у нее в течение длительного времени кровоотделения не может быть выписана из стационара до родов.
Если, несмотря на лечение, кровотечение у беременной продолжается или после перерыва появляется вновь и усиливается, это свидетельствует чаще всего о центральном предлежании плаценты. В этой ситуации дальнейшее ожидание становится опасным для жизни беременной и поэтому необходимо приступить к досрочному родоразрешению женщины путем кесарева сечения.
В родах, осложненных предлежанием плаценты, врачебная тактика и выбор акушерского вмешательства зависят прежде всего от вида предлежания плаценты, от общего состояния роженицы и интенсивности кровотечения, а также от срока беременности, подготовленности родовых путей, положения плода, его предлежания, жизнеспособности и состояния плода (живой он или мертвый) и т. п. Наиболее часто применяются следующие акушерские вмешательства.

В норме плацента крепится в верхней части матки и, когда ребенок рождается, еще некоторое время остается внутри, снабжая малыша кислородом и позволяя спокойно сделать первый вдох. Однако иногда плацента оказывается не на месте – она частично или полностью перекрывает «выход» из матки и, соответственно, ребенок никак не может покинуть «свой дом» первым. Осложнение редкое, но, увы, не экзотическое.
Как же протекают беременность и роды при предлежании плаценты?
Плацента – новый орган беременной
Многие будущие мамы с волнением ожидают рождения малыша, отслеживая его рост по неделям и даже по дням. Но мало кто задумывается, что вместе с малышом внутри женщины появляется и развивается уникальный новый орган – плацента. И орган, между прочим, немаленький – весит целых полкило! Если же говорить о ее функциях, то становится понятно, что не «целых», а «всего» полкило.
” Здоровая плацента, которая растет и развивается вместе с ребенком, это залог его здоровья и благополучия. Но она может пострадать, если окажется «в ненужном месте, в ненужное время».
Расположение плаценты: сверху, сбоку, снизу
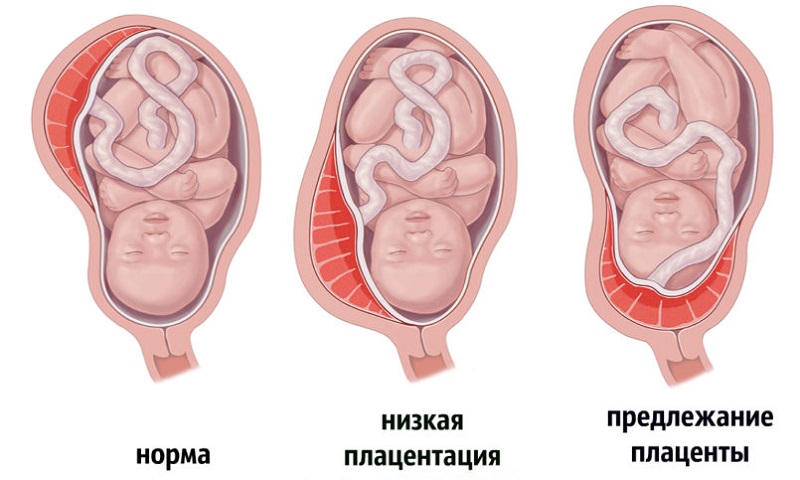
Наилучшее место расположения плаценты – вверху (там, где располагается дно матки) на задней стенке (сторона матки, «обращенная» к позвоночнику). Почему?
Во время роста матка растягивается спереди и книзу – там ее стенка становится тоньше, кровоснабжение, соответственно, хуже. Передняя стенка матки более уязвима – случайное падение или удар могут прийтись прямо по плаценте, в то время сзади она надежно защищена телом матки и околоплодными водами. Но самое главное, стенка матки растягивается, а вот плацента – не столь эластична. Если она расположена спереди и снизу, то плацента просто «не успевает» за стенкой матки, и постоянно «открепляется».
Чем ниже расположена плацента (особенно если речь идет о передней стенке), тем более она уязвима. Если от ее края до шейки матки остается 5-6 сантиметров, то говорят о низкой плацентации – состоянии, требующем особого внимания врачей и самой беременной.
” Однако бывает, что плацента располагается так низко, что частично или полностью закрывает цервикальный канал – «проход» в шейке матки, который должен приоткрыться во время родов.
Если роды будут проходить естественным образом, то первой «родится» плацента. В этот момент прекратится кровоснабжение ребенка, еще нерожденному малышу в буквальном смысле «перекроют кислород». Шансы на выживание при естественных родах – минимальны.
” К счастью, это достаточно редкое осложнение – встречается не чаще 1% от общего числа родов. И только в 20 случаях всех предлежаний наблюдается полное предлежание, когда плацента полностью перекрывает область внутреннего зева.
Почему возникает предлежание плаценты
Когда оплодотворенная яйцеклетка попадает из маточной трубы в тело матки, она естественным образом оказывается в самом ее верху, где и находятся выходы из труб. Обычно прикрепление плодного яйца к стенке матки происходит немедленно, именно поэтому плацента в большинстве случаев оказывается закрепленной сверху, у дна матки.
” Если прикрепление по каким-то причинам не произошло, плодное яйцо под действием силы тяжести опускается все ниже и ниже, пока, наконец, не «отыщет» место, где может закрепиться. Иногда благоприятный участок отыскивается только у внутреннего зева матки – именно там и начинает расти плацента.
Но почему прикрепление не происходит там, где предусмотрено природой? Причина в повреждении внутреннего слоя эндометрия. Это может быть следствием:
операции (аборта, кесарева сечения, удаления новообразований или вросшей плаценты во время предыдущих родов);
новообразований (например, миомы матки)
пороков развития матки;
” Предлежание плаценты редко встречается при первой беременности, однако чем больше у женщины беременностей, тем выше вероятность осложнения.
Как проявляется предлежание плаценты
Расположенная столь неудачным образом, плацента постоянно «отрывается» от растягивающихся стенок матки. Поэтому у таких беременных часты маточные кровотечения. Порой они начинаются уже в первом триместре, а на второй половине срока – практически всегда. Любые сокращения матки (в том числе тренировочные схватки) провоцируют их усиление.
” После частичной отслойки плаценты кровоточит насыщенная кровеносными сосудами стенка матки. У эмбриона, как мы уже упоминали, независимая система кровообращения, и он кровь не теряет. Однако его развития страдает из-за ухудшения снабжения кислородом и питательными веществами.
Также факторами, провоцирующими кровотечение могут быть:
кашель или чихание, провоцирующие напряжение брюшной стенки;
напряжение при дефекации, особенно при запорах;
любая физическая нагрузка, затрагивающая мышцы пресса;
баня, сауна и горячая ванна.
Болевых ощущений при этом обычно не возникает, часто кровотечение начинается и заканчивается внезапно для самой беременной. Оно может быть как скудным (мажущие кровянистые выделения), так и пугающе обильным.
Развитие беременности при предлежании плаценты
Положение плаценты может меняться в ходе беременности. Ведь это живой действующий орган, у которого одни участки могут отмирать, другие, напротив, разрастаться. К тому же стенка матки может растянуться ниже плаценты, и она, таким образом, поднимется. Важно, чтобы врач контролировал ее положение – обычно это делается при помощи УЗИ на 12-16й, 20-22й и 36-й неделях беременности, но при необходимости врач может проводить исследование и чаще.
” С точки зрения миграции плаценты благоприятно как раз ее расположение на передней стенке матки: она растягивается сильнее и, соответственно, больше вероятность, что и плацента поднимется.
Если же предлежание плаценты сохраняется, то будущей маме это грозит анемией – организму во время беременности и так приходится увеличивать объем циркулирующей крови (примерно на литр), и если необходимо компенсировать еще и регулярную кровопотерю, то уровень гемоглобина может упасть до критического. У малыша, соответственно, возникает гипоксия, которая замедляет его развитие и негативно сказывается на развитии мозга малыша.
Но самое опасное – это, конечно, отслойки плаценты. Чем больше площадь, отделившаяся от стенки матки, тем хуже снабжение малыша кислородом и питательными веществами. В крайнем случае это может привести к внутриутробной гибели плода.
” Если отслоилось не более четверти площади плаценты, то прогноз для ребенка относительно благоприятен. Отслойка более 1/3 площади плаценты чаще всего приводит к гибели плода.
Приблизительно у каждой третьей беременности с предлежанием плаценты наблюдается пониженное артериальное давление.
Предлежание плаценты. Что делать?
Лежать! Это, конечно, некоторое преувеличение, но все же главное правило для беременной с предлежанием плаценты – максимальный покой. Никаких физических и эмоциональных нагрузок (стресс тоже может вызвать спазм матки) и никакой интимной жизни. Тем не менее, если нет регулярных обильных кровотечений, в первой половине беременности женщина может оставаться дома и заниматься несложными бытовыми вещами.
Начиная с 24-й недели беременных с предлежанием плаценты, особенно полным, госпитализируют. Что ждет беременную в стационаре?
Постельный режим. Даже при отсутствии кровотечения его соблюдение жизненно важно для здоровья малыша.
Лечение, направленное на предотвращение любых сокращения матки. Периодические спазмы – это совершенно нормальное явление, а в конце беременности они и вовсе необходимы: так организм готовится к родам. Однако для предлежащей плаценты они губительны.
Лечение анемии и проявлений плацентарной недостаточности. Необходимо компенсировать маме и ребенку нехватку кислорода и питательных веществ, возникающих из-за постоянных отслоек плаценты.
” В стационаре беременность стараются по возможности продлить до 37-38 недель.
Как рожать с предлежанием плаценты
Увы, при полном предлежании плаценты возможность естественных родов совершенно исключена. Ведь чтобы освободить путь ребенку, плацента должна полностью отделиться и выйти из матки. А как только он отделится, ребенок лишится кислорода и рефлекторно попытается вдохнуть – попросту утонет во внутриутробной жидкости. Вот почему беременных не выписывают из стационара, даже если у них нет кровотечений. Внезапно начавшееся кровотечение, падение артериального давления, критические показатели гемоглобина – все это прямые показания к экстренному кесареву сечению.
Также кесарево сечение выполняют при наличии рубцов на матке, многоплодной беременности и неправильном положении плода, что особенно часто встречается при предлежании плаценты.
” При неполном (краевом) предлежании плаценты акушер-гинеколог действует «по ситуации». Основным ориентиром становится наличие кровотечения.
Если ребенок расположен правильно, кровотечения нет или оно небольшое, шейка матки готова к раскрытию, то производится вскрытие плодного пузыря. Ребенок опускается и прижимает своей головой плаценту к стенке матки, не давая ей отслоиться. Одновременно малыш давит на шейку матки, заставляя ее раскрываться быстрее. Ели кровотечение не только не останавливается, но даже усиливается, проводится экстренная операция.
” Естественные роды при неполном предлежании плаценты возможно, но в реальности проходят не более чем в 25-20% случаев. Слишком много благоприятных обстоятельств должно сойтись: и правильное расположение ребенка, и прекращение кровотечения под давлением плода, и высокая степень зрелости шейки матки, и активная родовая деятельность.
Еще одна проблема родов с предлежанием плаценты, это… отделение последа после рождения ребенка! Казалось бы, в чем проблема – плацента и так норовила отслоиться на протяжении 9 месяцев. Однако матка после родов сокращается неравномерно. Сильнее всего – верхний отдел, где находится дно матки. А растянутый нижний сокращается гораздо дольше и слабее. Поэтому, во-первых, участки плаценты, которые не отделились в ходе потуг, потом отделяются с большим трудом. А во-вторых, после ее отделения возникают обильные маточные кровотечения, поскольку слабые спазмы «не пережимают» мелкие кровеносные сосуды.
Как избежать предлежания плаценты
Вероятно, если вы только задумались о предстоящей беременности, вам хочется избежать такого неприятного осложнения, как предлежание плаценты. Для этого нужно:
избегать прерывания беременности, особенно медицинских абортов (на сроке до 12 недель), отдавая предпочтение другим способом контрацепции;
вовремя и до конца лечить любые воспалительные заболевания репродуктивных органов;
при наличии гормональных нарушений следовать всем рекомендациям гинеколога-эндокринолога.
К счастью, даже полное предлежание плаценты — не приговор. Акушеры помогут вам выносить и родить здорового ребенка, главное – спокойствие и точное соблюдение всех врачебных рекомендаций!
Плацента – одних из важнейших органов, появляющийся во время беременности. Именно благодаря ей возможно питание и дыхание ребенка, вывод продуктов обмена. Кроме того, плацентарная ткань вырабатывает гормоны, необходимые для нормального течения и развития беременности.
Предлежание плаценты – это патология, вызванная тем, что плацента прикрепилась и развивается не там, где нужно.
В норме она располагается на дне матки, в той части, которая мене всего подвержена изменениям. Если же плацента находится со стороны зева, то говорят о предлежании. Оно может быть частичным, когда зев матки перекрыт плацентой на 1/3 или 2/3, или же полным, когда цент плаценты совместим с зевом матки. По статистике, полное встречается почти в 5 раз реже, чем неполное.

В случае с неполным предлежанием (боковым или краевым) есть надежда на то, что плацента самостоятельно сместится в положенную область ближе к дню родов. В случае полного предлежания, к сожалению, этот вариант полностью исключен.
Причины полного предлежания плаценты
Как правило, предлежащие плаценты обусловлено тем, что плодное яйцо не может имплантироваться в нужном месте из-за повреждения эндометрия матки. Причинами аномалий слизистого слоя могут быть:
- аборты и другие операции, произведенные путем выскабливания, то есть снятия специальным инструментом верхнего слоя матки;
- деформации эндометрия в следствие различных воспалительных процессов и заболеваний. К таким деформациям относятся рубцы, нарушение секреторной функции, разглаживание складчатости слизистого слоя, миома;
- атрофия эндометрия различной степени;
- плохое кровоснабжение матки, обусловленное болезнями печени, почек и сердечнососудистой системы.
Эти факторы вполне объясняют, почему полное предлежание плаценты чаще диагностируется у повторнородящих женщин, чем у тех, кто ждет своего первого малыша.
Кроме того, причиной центрального предлежания плаценты может выступать задержка в развитии плодного яйца. Если оно формируется с отставанием от нормы, то вероятна ситуация, когда яйцо не достигая дна матки прикрепляется в районе зева, где и начинает развиваться плацента.
Симптомы и осложнения
Влагалищное кровотечение является осложнением предлежания плаценты и ее основным признаком. В случае с полным предлежанием обильные кровотечения начинаются уже со второго триместра и могут периодически возникать вплоть до самых родов.
Почему возникает кровотечение при предлежании плаценты? Для того чтобы ответить на этот вопрос нужно разобраться в том, как плацентарная ткань крепится к телу матки.
Плацентарная ткань состоит из ворсин – образований, наполненных проводящими сосудами. Некоторые ворсины срастаются с маткой, другие — погружаются в кровь матери, заполняющую так называемое межворсинчатое пространство (утолщение эндометрия в том месте, где прикрепилась плацента). В это пространство кровь попадает из мелких артериальных сосудов, стенки которых частично разрушены ферментами, выделяемыми плацентарными ворсинами.
Весь этот сложный механизм работает на обеспечение обмена между организмами матери и ребенка: из крови матери поступают питательные вещества и кислород, а плацента выводит продукты жизнедеятельности плода.
Ребенок же получает питание из плаценты посредством пуповины, а именно идущих через нее двух артерий и вены.

Итак, мы видим, что плацента в буквальном смысле срастается с маткой. Время идет, плод развивается, и матка увеличивается в объеме: особенно это заметно в нижней ее части, там, где располагается зев, то есть именно там, где прикрепилась плацента в случае центрального предлежания. Так как плацентарная ткань малоэластична, она «не успевает» растягиваться вслед за стремительно увеличивающейся маткой.
Происходит частичная отслойка плаценты. Связь разорвана, и сосуды начинают кровоточить в полость матки, изливаясь наружу из половых путей обильным кровотечением, сменяющимся мажущими выделениями.
Обычно, в первый раз это происходит, когда женщина находится в состоянии покоя или ночного сна. Боли при кровотечении, как правило, нет — это отличает его от кровотечения при самопрерывании беременности, когда возможны схваткообразные боли в нижней части живота.
Ближе к 30 неделе кровотечение может быть вызвано сексом, другими физическими нагрузками или даже осмотром на гинекологическом кресле.
Кроме кровотечений у женщин с диагнозом «полное предлежание плаценты» могут наблюдаться боли в низу живота и пояснице, тонус матки, гипотония. Пониженное давление в свою очередь выражается в подавленном состоянии, слабости, сонливости и головокружениях.
Если у беременной бывают периодические, обильные кровотечения в большинстве случаев, развивается анемия. Это состояние характеризуется снижением уровня гемоглобина и во время беременности может привести к более серьезным осложнениям.
Недостаток кислорода в крови матери (а именно гемоглобин переносит кислород от органов дыхания ко всем органам и тканям организма) отрицательно сказывается на состоянии малыша. Как правило, происходит задержка развития плода, отставание в росте. Плюс, это скажется на здоровье уже родившегося ребенка: с большой вероятностью он так же будет страдать анемией на первом году жизни.
Скорее всего, при обильных кровотечениях и падении уровня гемоглобина у будущей мамы, врач назначит соответствующее лечение, однако она сама дополнительно может позаботиться о своем здоровье, употребляя продукты богатые железом и положительно влияющие на уровень гемоглобина в крови:
- мясные продукты, печень — с осторожностью: она богата не только железом, но и другими витаминами, переизбыток которых может отрицательно сказаться на течении беременности;
- фрукты: яблоки, гранаты (осторожностью, так как может вызвать запор), персики, абрикосы, сухофрукты и т.д.;
- ягоды; наиболее богаты железом черника, голубика, а также черная смородина и клюква;
- овощи и зелень: томаты, свекла, тыква, укроп, петрушка, шпинат и др.;
- крупы и бобовые: гречка, чечевица, фасоль, горох;
- грецкие орехи, черный шоколад.
Для того чтобы железо хорошо усваивалось необходимо принимать его вместе с витамином С (цитрусовые, брокколи, клюква, ананас), достаточным количеством белка и не употреблять одновременно с железосодержащими продуктами черный чай, кофе и молоко, так как они препятствуют его усвоению. Необходимо следить за тем, чтобы не возникали запоры, которые могут спровоцировать кровянистые выделения. Подробнее о том, как избежать этой проблемы →
Сопутствующие осложнения
Само центральное предлежание и кровотечения, которые оно вызывает, могут спровоцировать и другие осложнения беременности, например:
- преждевременная полная отслойка плаценты;
- преждевременный разрыв плодного пузыря;
- задержка развития плода;
- вероятность неправильного положения плода (поперечное, косое, тазовое предлежание);
- приращение плаценты; о приращении говорят, когда ворсины плацентарной ткани вросли в глубокие слои матки, и плацента не может самостоятельно отделится от нее при родах. В таком случае врачи производят отделение вручную, понятно, что это чревато критически сильным кровотечением, иногда в такой ситуации остается только один способ спасти жизнь роженице – удалить матку;
- гипоксия плода, ребенок фактически лежит на плаценте и своими движениями может оказывать давление на нее, пережимая сосуды и затрудняя доступ кислорода.
Диагностика
Диагностируется полное предлежание плаценты, как правило на УЗИ, но может быть обнаружено и на обычно гинекологическом осмотре.
Наблюдение и лечение
Как такового медикаментозного лечения полного предлежания плаценты не существуют. Все, что могут сделать врачи, это тщательно следить за состоянием будущей мамы и держать под контролем другие ее заболевания, так как очень многое факторы могут спровоцировать осложнение патологии. Если женщину не беспокоят кровотечения, то наблюдение может осуществляться амбулаторно.

В противном случае, с 24 недели до самого момента родов она должна будет находиться в стационаре. Обычно в такой ситуации беременной назначают строгий постельный режим, общеукрепляющие препараты, препараты железа (при анемии), а также лекарства для снятия тонуса матки и улучшения кровоснабжения в целях профилактики гипоксии плода
Беременность всегда стараются продлить как можно дольше, по крайней мере до того момента, когда ребенка уже можно будет спасти и выходить.
Правила поведения
Несколько простых правил помогут вам облегчить свое состояние и избежать непоправимых осложнений.
- Минимум физической активности. Нельзя понимать тяжести и совершать резкие движения, которые смещают матку, так как это чревато отслойкой плаценты. Почаще бывайте на свежем воздухе, но если прописан покой, то прогулки желательно исключить, зато можно посидеть с книгой в парке;
- Постарайтесь не волноваться и полностью исключите интимную близость, так как все это ведет к возникновению тонуса матки и может спровоцировать кровотечение;
- Правильно питайтесь, об этом мы уже говорили выше;
- По возможности реже посещайте людные места, чтобы не подвергаться риску заразиться чем-нибудь. Кроме того, в толпе вас могут нечаянно толкнуть;
- Не предпринимайте дальних поездок. Будет лучше, если при открывшемся кровотечения у вас будет возможность беспрепятственно попасть к своему врачу. Если же вы куда-то едите обязательно возьмите обменную карту, где есть данные о патологии.
Роды при полном предлежании плаценты
Основная проблема родоразрешения при любом виде предлежания плаценты – большая вероятность кровотечения.
Центральное (полное) предлежание плаценты даже не предполагает возможность естественных родов, так как плацентарная ткань полностью перекрывает плоду выход к родовым путям, и любая попытка может стоить жизни и матери, и ребенку.
Кесарево сечение при центральном предлежании плаценты проводят на сроке 38 недель, если женщина чувствует себя удовлетворительно. Если же до этого срока у нее начинается массивное кровотечение, то операция проводится в срочном порядке.
Оперативное родоразрешение при полном предлежании всегда проводится с использованием общего наркоза, так как кровотечение или даже его вероятность, служить противопоказанием для регионарной анестезии. Подробнее об анестезии при кесаревом сечении →
Послеоперационный период
Даже в том случае, если операция прошла без осложнений, велик риск кровотечения уже поле родоразрешения. Виной тому низкая сократительная способность тела матки в том месте, где располагалась плацента. Учитывая гипотонию и анемию, которыми из-за кровотечений страдают практически все женщины с диагнозом «центральное предлежание плаценты», новоявленная мама должна еще какое-то время находиться в стационаре под пристальным вниманием врачей.

После выписки
Конечно, очень тяжело продолжительное время находится в больнице, особенно когда дома ждут муж и гора домашних дел, которые жизненно необходимо переделать. Однако вам после выписки из роддома необходим покой, как эмоциональный, так и физический.
Попросите родственников помочь с домашними делами, а сами побольше отдыхайте, много спите и гуляйте с малышом. Очень важно правильно и полноценно питаться для того, чтобы привести уровень гемоглобина в норму. Причем это касается как мамы, так и малыша.
Возможно, это будет проблематично, но все же постарайтесь наладить грудное вскармливание. Это очень нужно и маме, и ее ребенку. Малышу грудное молоко обеспечит крепкий иммунитет, что очень важно при анемии, а также ему будет передаваться железо, которое мама потребляет с пищей. Для мамочки ГВ – залог интенсивного сокращения матки, а, следовательно, снижение риска повторных кровотечений. Читайте о том, как наладить грудное вскармливание после кесарева сечения
В качестве заключения хотелось бы успокоить будущих мам, которым пришлось столкнуться с полным предлежанием плаценты. Сегодня медицина достигла такого уровня, что при этом диагнозе появляются на свет живые и здоровые детки. Главное, выполняйте рекомендации специалистов и берегите себя.


