Доброкачественные опухоли яичников гинекология
Содержание
- 1 Классификация доброкачественных опухолей яичников
- 2 Профилактика доброкачественных опухолей яичников
- 3 Общие сведения
- 4 Причины развития доброкачественных опухолей яичников
- 5 Классификация
- 6 Симптомы доброкачественных опухолей яичников
- 7 Диагностика
- 8 Лечение доброкачественных опухолей яичников
- 9 Профилактика
Опухоли яичников — очень часто встречающаяся патология, занимающая 2-е место в ряду прочих видов новообразований женской половой сферы, из них около 90% являются доброкачественными.
Практически каждая женщина любого возраста сталкивалась с каким-либо заболеванием яичников, которому сопутствовало увеличение их размеров, а доброкачественная опухоль яичника у женщины репродуктивного возраста может образоваться в одном из 70 случаев. Группу данных опухолей яичников составляют патологические образования из тканигонад (овариальной ткани) вследствие размножения клеток ткани и их дифференцировки, т.е. мутирования, которые поражают женщин от подросткового до пожилого возраста.
Актуальная проблема гинекологии сегодня — поражение опухолями яичников молодых женщин, имеющих возможность рожать детей, что ведет к снижению их репродуктивного потенциала. И хуже всего то, что значительная часть доброкачественных опухолей имеет склонность к озлокачествлению (малигнизациии), результаты лечения злокачественных новообразований оставляют желать лучшего по причине диагностирования поздних стадий заболевания по вине самих пациенток.

Классификация доброкачественных опухолей яичников
Доброкачественные опухоли яичников, классификация которых предложена отечественными учёными и утверждённая ВОЗ, исходя из клинико-морфологических исследований:
- Эпителиального происхождения опухоли (эпителиальные опухоли возникают только после полового созревания):
- Серозные (цилиоэпителиальные) опухоли — цистаденома, папиллярная цистаденома, поверхностная папиллома, аденофиброма и цистаденофиброма — 60% эпителиальных опухолей.
- Муцинозные опухоли — цистаденома, аденофиброма и цистаденофиброма.
- Муцинозная кистозная опухоль с пристеночными узлами.
- Муцинозная кистозная опухоль с псевдомиксомой брюшины.
- Эндометриоидные опухоли — цистаденома, аденофиброма и цистаденофиброма.
- Светлоклеточные (мезонефроидные) опухоли — цистаденома, аденофиброма и цистаденофиброма. Светлые клетки содержат гликоген. Предположительно, часть их образуется из Вольфова протока.
- Переходно-клеточные опухоли —опухоли Бреннера, муцинозные фиброэпителиомы (схожи с фибромами).
- Опухоли стромы полового тяжа формируются из полового тяжа или мезенхимы эмбриональных гонад.
- Опухоли стромально-клеточные содержат гранулёзные клетки, тека-клетки, коллагенпродуцирующие клетки, клетки Сертоли и Лейдига. В большинстве своем это гормонально-активные — гранулезоклеточная опухоль, текаклеточная опухоль (нередко в сочетании с миомой матки), гранулезотекаклеточная опухоль.
- Герминогенные опухоли (дермоидные кисты, струма яичника), герминогенные опухоли полового тяжа.
- Нетипичные (неклассифицируемые) опухоли — нет возможности установить их овариальный или тестикулярный тип.
Профилактика доброкачественных опухолей яичников
Профилактика доброкачественных опухолей яичников практически невозможна. Только регулярные гинекологические осмотры и УЗИ смогут своевременно выявить крупные новообразования в гонадах. Необходимо следить за изменениями менструального цикла, появлением тех или иных болезненных или дискомфортных проявлений и срочно обращаться к гинекологу при малейшем отклонении от нормы.
Причины развития доброкачественных опухолей яичников
Остро стоящий вопрос об этиологии и патогенезе доброкачественных опухолей яичников остается спорным и до конца не определённым. Выдвигается несколько теорий по данному вопросу, где гормональные расстройства стоят на первом месте, роль вирусных инфекций и генетической предрасположенности также не оспаривается:
- чрезмерная выработка эстрогена (гиперэстрогения), разлад гормональных взаимоотношений;
- эмбриональные и другие тканевые остатки после формирования яичников;
- генетическая склонность по материнской линии;
- неблагоприятные экологические и социальные факторы также не сбрасываются со счетов.
Существуют предположения, что доброкачественные опухоли полового тяжа и герминогенные опухоли могут сформироваться в результате эмбриональных нарушений на фоне гипергонадотропинемии, что дает понимание возрастных пиков заболеваемости опухолями яичников в периодах полового созревания и предменопаузы.
Факторы риска образования доброкачественных опухолей гонады:
- раннее/запоздалое начало менструации (менархе);
- первичная аменорея;
- воспалительные заболевания придатков;
- инфекционные болезни;
- наследственные эндокринные патологии;
- запоздалый или преждевременный климакс;
- очаговые гиперплазии;
- проблемы с деторождением в связи с ослаблением функций гонад и гипоэстрогения;
- фолликулярные кисты яичников;
- миома матки;
- высокая калорийность рациона с большим содержанием насыщенных жирных кислот или недостаточное питание;
- генетическая предрасположенность;
- первичное бесплодие;
- курение.
Нейроэндокринные нарушения, дисфункция щитовидной железы и ожирение достоверно не ассоциированы с развитием опухолей яичников и доказательной базы не имеют.
Симптомы доброкачественных опухолей яичников
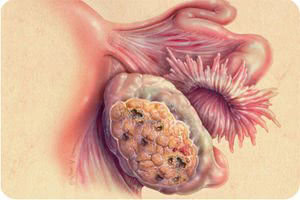
Образовавшиеся в гонадах опухоли растут, как правило, в направлении брюшной полости, используя для формирования ножки собственно связку яичника, воронок-тазовую связку и часть широкой маточной связки, иногда втягивая в процесс и близлежащую маточную трубу. Когда у доброкачественной опухоли яичника слишком длинная ножка, есть серьёзная вероятность её перекручивания и получения «острого живота», а как результат сжатия сосудов перекрутом ножки — развитие ишемии и некроза. К тому же опухоль может получить надрывы или разорваться, что приведет к спайкам, внедрению в брюшину и заполнению брюшины содержимым опухоли.
Иногда опухоли растут внутрь, раздвинув листки широких связок, часто смещая и сдавливая мочеточники (чаще в подростковом возрасте). Также нередко возникает нагноение содержимого или стенки опухоли при совмещении с вторичной инфекцией. Такой гнойник может сформировать свищ, прорвавшись в мочевой пузырь или прямую кишку.
Доброкачественная опухоль яичника, симптомы которой характерны практически для всех доброкачественных опухолей:
- тянущие, разлитые, постоянные или периодические боли в нижней части живота, иногда отдающие в подложечную область или подреберье, а при перекруте ножки, кровоизлиянии или дегенерации, разрыве опухолевой капсулы — внезапные острые, режущие боли;
- нарушения мочеиспускания и метеоризм, в зависимости от места расположения опухоли;
- увеличенный живот;
- появление затвердения, тяжести в животе;
- невозможность забеременеть;
- общая слабость, одышка;
- синдром Мейгса;
- снижение массы тела;
- гипотрофия молочных желез и клитора;
- снижение либидо;
- огрубение голоса;
- облысение;
- разлад в графике менструальных циклов.
Диагностика доброкачественных опухолей яичников
На начальных стадиях развития всех разнообразных типов доброкачественных опухолей яичников клиническая картина их выражается недостаточностью или полным отсутствием симптомов. Диагностика включает следующий мероприятия:
- составление полного анамнеза пациентки;
- гинекологическое исследование, малоинформативное в начале заболевания, в дальнейшем позволяет определить место формирования, величину, консистенцию, подвижность, болезненность, тип поверхности опухоли, её связи с органами малого таза;
- ректовагинальное пальпирование предотвратит прорастание опухоли яичников в близлежащие органы;
- УЗИ органов малого таза — основной и обязательный метод исследования — выдает информацию о размерах, формах, структуре, месте расположения опухоли;
- УЗИ влагалища (трансвагинальная эхография) позволяет получить более конкретную информацию о происхождении (доброкачественная или злокачественная) опухоли по специальной шкале;
- экстирпация матки с придатками (особенно при миоме матки) в пред- и постклимактерическом периоде;
- применение маркеров антигена CA 125 и секреторного белка HE4 поможет охарактеризовать доброкачественное или злокачественное происхождение опухоли яичников, однако они часто показывают повышенные показатели даже при доброкачественном образовании;
- гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия — дополнительные методы исследования для дифференцировки от вторичных опухолей гонад;
- лапароскопия как метод диагностики, дающий 100%-ую точность, при доброкачественности обнаруженного образования его удаляет, а при обратном диагнозе продолжается лапаротомией;
- крупное новообразование, обнаруженное до первого менструального кровотечения (менархе) или в постменопаузе, наиболее часто оказывается истинной опухолью, и тогда требуются дополнительные исследования или оперативное вмешательство.
В процессе диагностики отделяются ретенционные кисты яичников (регрессирующие за 1-3 менструальных цикла или после КОК) от истинных опухолей.
Лечение доброкачественных опухолей яичников
Базовым методом лечения доброкачественных опухолей яичников остается хирургический. Эти опухоли отличаются от злокачественных тем, что не разрастаются за пределы яичников, что весьма важно для положительной динамики хирургического лечения. Масштабность оперативного вмешательства зависит от:
- возраста пациентки;
- репродуктивного статуса больной;
- гистологического типа опухоли.
Когда диагностирована доброкачественная опухоль яичника, лечение заключается в ряде хирургических методов, планово или экстренно (при осложнениях) способных радикально решить проблему, избежать рецидивов и сохранить высокое качество жизни пациенток:
- аднексэктомия (овариэктомия) — удаление поражённого яичника;
- клиновидная резекция яичника (органосохраняющая операция) с экстренной гистологической диагностикой и ревизией другого яичника для пациенток детородного возраста (однако необходимо помнить, что удаление яичника вместе с опухолью повышает риск бесплодия);
- пангистерэктомия (лапароскопически или вагинально) в предменопаузе пациентки — при двустороннем доброкачественном опухолевом процессе или в случае подозрения на малигнизацию.
В последнее время отмечается повышение заболеваемости опухолями яичников, в частности злокачественными опухолям. Выявляемость составляет 75% у больных с III стадией, т.е. уже запущенной процесс. Основной проблемой злокачественных кистом яичников является ранняя выявляемость, ранняя диагностика и выявление больных в 1 и 2 стадиях заболевания.
Существует 2 направления. Московская школа придерживается классификации: кисты и кистомы. Весь мир и онкологи выделяют только опухоли яичников. Любое образование в области придатков матки они расценивают как опухоль яичников. На практике всегда встает вопрос: киста или кистома?
Любые кисты, не только яичников, это ретенционные образования. Ретенционные образования увеличиваются в объеме (растут) за счет накопления жидкости. Таким образом, происходит растяжение капсулы.
1. фолликулярные кисты — это доброкачественные, ретенционные образования. Здесь нет опухолевого роста. Она увеличивается за счет накопления секрета — фолликулярной жидкости (6-8 см в диаметре). Очень часто фолликулярные опухоли встречаются у женщин с нарушением менструального цикла и воспалением придатков. На фоне воспалительного процесса у большинства женщин возникают поликистозные яичники.
2. Параовариальные кисты. Располагаются между листками широкой связки. Возникают, как правило, на фоне хронического воспалительного процесса. На операции мы видим нормальный яичник, а рядом с ним между листками широкой связки тонкостенное образование размерами 0,5-1 см.
3. Лютеиновые кисты. Причинами являются воспалительный процесс и нарушения менструального цикла. При наличии ановуляторного, лопнушевого фолликула развивается желтое тело. В силу определенных условий — воспаление, нарушение менструального цикла, гипоталамо-гипофизарные нарушения — развивается так называемое большое желтое тело, которое превращается в кисту желтого тела. Они очень часто подвергаются разрыву. Когда женщина поступают с диагнозом апоплексия яичника, это как правило связано с небольшой кистой желтого тела. Кисты желтого тела обычно бывают так же небольших размеров : 4-6 см. особенностью является то что нет полости с накоплением жидкости. Киста повторяет строение желтого тела. Очень часто там имеют место кровоизлияния.
Окончательное установление — киста или кистома — дает гистологическое исследование. Если вы видите молодую женщину и определяете у нее опухолевидное образование, кончено вы ставите диагноз: кистома, потому что вы не можете точно сказать, что это. Косвенные признаки (благоприятные) подтверждающие, что это кистома: молодой возраст, у женщин с хроническими воспалительным процессом и нарушением менстр цикла.
При УЗИ киста тонкостенная, когда мы говорим о фолликулярной и параовариальной, заполнена жидкостью. Внутренняя выстелка гладкая, нет никаких расзростаний.
При бимануальном исследовании киста подвижная, безболезненная.
За кистой мы можем наблюдать 2-3 месяца (2-3 менст цикла), обязательно смотрим женщину до и после менст цикла. Если это функциональная киста или большой суперовуляторный фолликул по типу фолликулярной кисты, то после менструации это образование уменьшается.
Через 2-3 месяца необходимо определиться и одновременно производиться подготовка к операции, т.к все образования области придатков матки лечатся оперативным путем. Если киста не уменьшается в течении 2-3 менст циклов надо готовиться к операции. Существует эндоскопическое лечение. Женщин с тонкостенными образованиями надо направлять она лапороскопическую органосохраняющую операцию — удаление только кисты или резекцию яичника в пределах здоровых тканей.
ОПУХОЛИ (КИСТОМЫ) ЯИЧНИКОВ.
Увеличивается образование в яичниках не за счет накопления секрета, а за счет размножения опухолевых клеток (бластоматозный рост). Этот рост может быть разный и поэтому кистомы классифицируются не доброкачественные, потенциально злокачественные и злокачественные. Только после гистологического заключения можно сказать какая это опухоль и точно определить какой объем операции необходимо выполнять.
ПАТОГЕНЕЗ. Мы не знаем причин вызывающих опухоли яичников. Поэтому лечение заключается только в удалении опухоли. Но все-таки определенные моменты и звенья патогенеза известны.
В первую очередь это гормонозависимая терапия. Определяется изменение гипоталамо-гипофизарной функции — преобладание гормонов гипофиза (ФСГ, ЛГ) в сторону гиперэстрогении. Роль гиперэстрогении и роль гормональных изменений при опухолях яичников подтверждается следующими моментами:
1. признаки гиперэстрогении у женщин с опухолями яичников — нарушения менст цикла и дисфункциональные маточные кровотечения по типу ановуляторных.
2. женщины, страдающие гиперпластическими процессами в эндометрии
3. могут быть гормонпродуцирующие опухоли яичников, с которыми связаны кровотечения в постменопаузе.
4. К группе риска также относят женщин с уже имеющимся опрециями по поводу опухоли яичников, но то были или кисты или доброкачественные кистомы.
5. Генетическая предрасположенность.
Яичники относят к гормонпродущирующим органам. Выделяют такое понятие как первично-множественные опухоли. Понятие и группа первично-множественных опухолей доказывает аспекты патогенеза о гормональной природе возникновения опухолей яичников.
Опухоль может одновременно возникать в молочной железе, яичнике, эндометрии и толстой кишке. Все перечисленные опухоли этих органов имеют гормональную природу, они гормонозависимые. Опухоли могут либо синхронно развиваться (мол жел + яичн), либо не синхронно. Женщины с опухолями молочной железы требуют динамического наблюдения у гинеколога, т.к возможно появление метахронно развивающихся опухолей яичников. При подозрении на опухоль все вышеперечисленные органы должны быть обследованы.
Вирусная теория.
Исследования опухолей, особенно это относиться к серозным опухолям яичников, обнаружили вирус папилломы человека и вирус герпеса II серотипа. Это так называемые онкогенные вирусы. Так же вызывают опухоли шейки матки.
Говоря об опухолях яичников нельзя забывать о высокой нервно-психической нагрузке — стрессе. Стресс всегда связан с гормональной активностью. Стрессовые факторы играют определенную роль как индуцирующие факторы развития опухолей.
Большая роль принадлежит генетическим факторам — наследственности. Особенно высока вероятность развития опухоли у сестер-двойняшек. Имеет значение, как протекали беременность, роды.
Диагностика.
Самое главное это бимануальное исследование. УЗИ является вспомогательным методом диагностики. Справа, слева или спереди от матки будет определяться образование определенных размеров, подвижное или неподвижное за счет наличия или отсутствия спаечного процесса, болезненное или бб. Дальнейшие исследования служат для уточнения диагноза.
УЗИ (вагинальный датчик): можно заподозрить что опухоль с косвенными признаками малигнизации. Капсула опухоли утолщена, внутри имеются разрастания, опухоль плотная, солидная. То все относительные признаки.
КТ и ЯМР. Дают возможность уточнить диагноз и посмотреть имеют ли место метастазы в региональные лузлы.
ЦИТО- и ГИСТОлогическая диагностика. Смыв из дугласова пространства. Уже при 1 ст определяются опухолевые клетки под асцитической жидкостью. Этот метод не очень точны. Более точный метод — ПУНКЦИОНАЯ БИОПСИЯ. Проводится под контролем УЗИ. Так как игла очень тонкая мы не получаем ткань, а имеем цитологическое исследование. Более выжным является гистологическое исследование, которое можно провести только после получения операционного материала.
Исследование операционного материала является заключительным. Во время операции осматривается внутренняя капсула, т.к злокачественный опухолевый рост начинается внутренней капсулы.
Немаловажное значение имеют опухолевые маркеры. Это определенные белковые субстанции, которые появляются в организме при наличии опухоли. Опухолевые маркеры не всегда будут иметь место. Единственный идеальный, универсальный опухолевый маркер — хориогонический гонадотропин. Определяется при трофобластической болезни у всех больных. Другие маркеры не являются универсальными. Их значение велико в плане мониторинга, наблюдения за больными страдающими опухолями яичников. Бывают при вида опухолевых маркеров:
1. плацентарный антиген. В единицах хорионического гонадотропина. Определяется не только при трофобластической болезни. Может быть хориокарцинома яичника. Плацентарный лактоген и бетта-гликопротеид определяются не только при трофобластической болезни и опухолях яичников, но и опухолях шейки матки и матки.
2. Онкопетальные антигены:
Альфа-фетопротеин определяют у беременных, если имеются уродства плода. Может так же определяться у женщин со злокачественными опухолями яичников. Онколетальные антигены могут также встречаться при опухолях кишечника, печени.
3. метаболические опухолевые маркеры: изменения уровня, продукции ферментов, простогландинов при наличии опухоли яичников.
Антиген ассоциированный с карциномой яичника (SA 125). Он наиболее часто используется и исследуется. Определяется у 70% больных страдающих опухолями яичников. Так же определяется при опухолях желудка, тонкой кишки, шейки матки.
Если после операции опухолевые маркеры не определяются значит операция выполнена радикально, если через какой-то промежуток времени стали определяться опухолевые маркеры, то вероятен рецидив или метастазы.
Никакой четкой симптоматики нет. Поэтому и женщины поступают уже нередко с определенными изменениями, вплоть до 3 стадии заболевания.
Клиника появляется когда идет осложнения опухоли: перекрут, кровоизлияния, разрыв капсулы.
1. Опухоль ограничена яичниками, капсула интактна, но уже при 1-й стадии имеются опухолевые клетки. Особенность опухолей яичников — раннее появление асцита.
2. Опухоль распространяется на один или оба яичника и ограничена областью малого таза.
3. Определяются региональные метастазы в лузлах (парааортальные).
4. Прорастание близлежащих органов и отдаленные метастазы.
Почему так рано появляется асцит?
Сальник является жировой тканью, а метаболизм жировой ткани происходит с высвобождением жидкости. В 20% случаев определяются ранние метастазы в сальник. Нарушаются его процессы выделения и способствуют накоплению асцитической жидкости в брюшной полости. Отсюда и оперативное лечение — экстирпация матки с придатками и удаление большого сальника.
В гистологическую классификацию входят 46 гистотипов опухоли. Это связано с большим количеством гистологических компонентов в яичнике, из которых может развиваться опухоль. Опухоль может развиваться из самой нормальной ткани яичников: из стенки артерий и вен, из нервов, из яйцеклетки, фолликула. Гранулезные клетки продуцируют эстрогены. Существуют гранулезно-клеточные опухоли. Интерстициальные клетки вокруг фолликулов, особенно атретических могут являться родоначальниками опухолевого роста. Кубический эпителий покрывающий яичники.
В яичниках кроме нормальных тканей имеют место эмбриональные остатки, которые тоже могут являться родоначальниками опухолевого роста. Это прежде всего различные мозговые тяжи в области ворот яичника, остатки первичной почки (Вольфова канала).
Также причинами опухолей могут быть постнатальные гетеротопии. Ярким представителем является эндометриоидные гетеротопии. Особенностью эндометриоидных опухолей является то что эти опухоли имеют рецепторы к эстрогенам и прогестерону и таким образом комплекс терапевтических мероприятий при этих опухолях расширен, т.е возможна гормональная терапия.
I. ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ.
Серозные опухоли. Вызываются онковирусами. Встречаются в основном в возрасте 48-50 лет. Эти опухоли всегда сопровождаются спаечным процессом. Существует 3 патологии при которых всегда присутствует спаечный процесс. Это воспалительный, онкологический процесс и эндометриоз. Эпителий выстилающий эти опухоли напоминает эпителий труб или кубический эпителий яичников.
Встречаются в 15% случаев. Это гигантские опухоли. Если опухоль гигантских размеров, то как правило она будет муцинозная. Имеет мелкоячеистое строение и все эти полости заполнены муцином. Часто сопровождается псевдомиксомой брюшины (небольшие полости содержащие слизь на париетальной и висцеральной брюшине). Муцинозные опухоли часто бывают доброкачественные.
Это тоже эпителиальные опухоли. Их еще называют шоколадные кисты. Шоколадные кисты стоят отдельно в отдельно в классификации. Шоколадные кисты — это кистомы. Увеличение этих кистом происходит за счет накопления крови. Эндометриоидные опухоли — это истинные опухоли, которые могут быть злокачественными. Как правило они могут сопровождаться выражнейшим спаечным процессом. Страдают как правило молодые женщины в возрасте 45 лет.
СВЕТЛОКЛЕТОНЫЕ (мезонекроидные) ОПУХОЛИ.
Развиваются из эмбриональных остатков. Они односторонние, мелкокистозные, состоят из светлых клеток, которые содержат лейкоген.
Эти опухоли встречаются нечасто. Бывают различных размеров, как правило небольшие, плотной консистенции. При гистологическом исследовании выглядят как зернышки коже. Опухоль Бреннера является хотя не всегда гормон продуцирующей (продуцируют эстрогены). Редко озлокачествляются. У женщин могут быть маточные кровотечения, обусловленные гиперплазией эндометрия. Женщины с опухолью Бреннера включаются в группу риска по возможному развитию рака эндометрия. Они часто являются опухолью опухоли. Например, опухоль Бреннера может возникать в муцинозной кистоме. В клинике — признаки гиперплазии.
II. ГОРМОНПРОДУЦИРУЮЩИЕ ОПУХОЛИ.
Это вторая по гистотипу группа опухолей, после эпителиальных, стромы полового тяжа.
1. Гранулезо-кистозные опухоли.
Развиваются из нормальных компонентов яичников, клеток гранулезной ткани. Гранулезные клетки вырабатывают эстрогены. Таким образом, гранулезно-клеточные опухоли продуцируют эстрогены. Встречаются довольно редко, в 2% случав. Встречаются у детей, подростков, женщин старого возраста. Бывают небольших размеров. Опухоль как правило солидного, плотного строения. На разрезе желтого цвета. Нет полости с жидкостью.
КЛИНИКА.
Если это девочка, то у нее будут признаки преждевременного полового развития. Если это женщина в постменопаузном периоде, то у нее появятся признаки эстрогении: кровотечение, женщина прекрасно выглядит. (курение приводит к гипоэстрогении).
Это андрогенпродуцирующие опухоли. Как правило небольшие по размеру, односторонние. У женщины имеют место признаки верилизации: гирутизм (рост волос по мужскому типу), огрубение голоса, прыщи, себорея и жирные волосы, атрофия половых органов и молочных желез. Опухоли плотные, на разрезе оранжевого цвета. Сначала появляются признаки дефеминации, а затем маскулинизации.
Это текоклеточные опухоли. Это группа теком-фибром — плотная, односторонняя опухоль. Как правило, они не бывают гормонпродуцирующими. Нередко сопровождаются триадой симптомов (триада Лейца): опухоль яичников, асцит, гидроторакс (полисерозит). Опухоль доброкачественная.
III. ГЕРМИНОГЕННЫЕ ОПУХОЛИ.
Развиваются из остатков недифференцированых гонад, которые располагаются в области ворот яичников.
1. представителем герминогенных опухолей является дисгерминома. Особенностью дисгерменомы является то что how это односторонняя опухоль, на разрезе серого цвета. Встречается у молодых, особенно часто в детском возрасте. Наличие этой опухоли сочетается с инфантилизмом. Эта опухоль не гормонально-активная. Это единственная опухоль, которая чувствительна к лучевой терапии.
Различают зрелые и незрелые тератомы. Зрелая тератома — это дермоидная кистома яичника. На разрезе содержит дифференцированные ткани (волосы, хрящи). Как правило, не озлокачествляются (1%), односторонняя, встречаются в молодом возрасте, располагаются в переднем своде влагалища. Незрелая тератома обладает злокачественным течением и часто озлокачествляется, метастазирует.
IV. МЕТАСТАТИЧЕСКИЕ ОПУХОЛИ.
Это опухоль Крукенберга. Представляет собой двухстороннее образование диаметром 8-10 см. опухоли плотные, бугристые, имеют ячеистое строение, на разрезе ячейки содержат слизь ("пчелиные соты"). Являются результатом метастазирования рака желудка, кишечника и поджелудочной железы.
Только оперативное. Строго дифференцированный подход. Если киста, то ограничиваемся китэктомией. Если большая опухоль, на гистологии выявлена доброкачественная опухоль, женщина молод, ограничиваемся аднексэктомией.
Если это злокачественная опухоль, то независимо от возраста делается экстирпация матки с придатками и удалением большого сальника. 5-тилетняя выживаемость наименьшая по сравнению с раком матки и шейки матки. Удаление сальника обусловлено тем, что 18% ранних метастазов появляется в сальнике.
Проводится если больной не операбилен. На первом месте стоят препараты платины. Это как правило однодневные курсы. Этих курсов 6-8. Тяжело переносятся больными.
При эндометриоидных кистах используется гормональная терапия. (ОПК, депопровера).
Лучевая терапия дистанционная используется в запущенных стадиях. Эффективна при дисгерменоме.
Сейчас разрабатывается препараты путем вытяжки из коры дерева …….. это препарат коксол. Он включается в комплексную полихимиотерапию повышает ее эффективность.
Ранее делались операции "second look". На операции смотрели на сколько успешно была проведена химиотерапия. Сейчас мы имеем опухолевые маркеры, которые позволяют проводить мониторинг за результатами полихимиотерапии.
Лапороскопия. Трудновыполнима, т.к обширный спаечные процесс.
«Внематочная беременность».
В последние годы проблема внематочной беременности вновь стала актуальной для медицинской общественности. Это объясняется тем, что в последнее время всё больше возрастает количество женщин, страдающих этим видом патологии беременности.
Этому факту можно дать двоякое объяснение. С одной стороны, постоянно растет распространённость воспалительных заболеваний внутренних половых органов, увеличивается число хирургических вмешательств на маточных трубах, проводимых с целью регуляции деторождения, увеличение количества женщин, использующих ВМС. С другой стороны, улучшились методы диагностики, и это привело к возможности диагностирования ненарушенной и даже регрессирующей внематочной беременности.
К сожалению, в России число внематочных беременностей увеличивается ещё и за счёт большого числа абортов и, соответственно, большого числа их осложнений. И.И.Гребешева, Л.Г.Камсюк и И.Л.Алесина отмечают: "На протяжении последних 40 лет проблемы регулирования рождаемости в России решались в условиях широкой доступности искусственных абортов и крайне ограниченного применения современных методов контрацепции. Фактически у нас сложилась национальная модель планирования семьи, основанная преимущественно на применении искусственных абортов как метода регулирования рождаемости."
Кроме того, увеличение количества внематочных беременностей будет неуклонно расти вместе с ростом числа беременностей, полученных путём экстракорпорального оплодотворения.
Под внематочной (эктопической, несвоеместной) беременностью понимают беременность, при которой имплантация произошла вне полости матки.
Классификация.
Международная классификация болезней (МКБ Х) предлагает следующую классификацию внематочной беременности.
а. Абдоминальная (брюшная) беременность
б. Трубная беременность
(1) Беременность в маточной трубе
(2) Разрыв маточной трубы вследствие беременности
(3) Трубный аборт.
в. Яичниковая беременность
г. Другие формы внематочной беременности
5 В брыжейке матки
В отличии от МКБ Х в отечественной литературе трубную беременность разделяют на
Яичниковую подразделяют на:
Развивающуюся на поверхности яичника.
Брюшная беременность подразделяется на
Первичную (имплантация в брюшной полости происходит первоначально).
Вторичную (имплантация в брюшной полости происходит вследствие изгнания плодного яйца из трубы).
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: "Что-то тут концом пахнет". 8335 —  | 7954 —
| 7954 —  или читать все.
или читать все.
91.146.8.87 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.


