Интерстициальный цистит диагностика 3 важных критерия
Содержание
- 1 МКБ-10
- 2 Общие сведения
- 3 Причины
- 4 Патогенез
- 5 Классификация
- 6 Симптомы интерстициального цистита
- 7 Осложнения
- 8 Диагностика
- 9 Лечение интерстициального цистита
- 10 Прогноз и профилактика
- 11 Особенности заболевания
- 12 Разновидности ИЦ
- 13 Причины развития
- 14 Признаки ИЦ у женщин, мужчин и детей
- 15 К какому врачу следует обратиться
- 16 Методы диагностического обследования
- 17 Методики лечения
- 18 Оперативное лечение
- 19 Профилактические меры
- 20 Особенности патологии
- 21 Этиология заболевания
- 22 Признаки
- 23 Последствия
- 24 Как проводится диагностика
- 25 Способы терапии
- 26 Можно ли вылечить болезнь
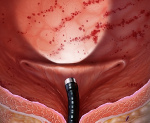
Интерстициальный цистит — это хроническое прогрессирующее воспаление мочевого пузыря неинфекционного происхождения. Проявляется тазовой болью, поллакиурией, никтурией, императивными позывами к мочеиспусканию, диспареунией. Диагностируется при помощи цистометрии, цистоскопии с гидробужированием, калиевого теста с учетом результатов общего анализа мочи. Для лечения используют антигистаминные средства, трициклические антидепрессанты, синтетические мукополисахариды, интравезикальные инстилляции цитопротекторов, анестетиков, кортикостероидов, инъекции ботулотоксина, цистоскопическое бужирование, реконструктивную пластику.
МКБ-10
Общие сведения
Термин «интерстициальный цистит» впервые был предложен американским гинекологом А. Скином в 1887 году для описания воспаления, распространяющегося за пределы эпителиального слоя. В 1915 году американский акушер-гинеколог Гай Гуннер выявил характерное язвенное поражение слизистой, впоследствии названное его именем и признанное патогномоничным симптомом заболевания.
Диагностические критерии интерстициальных форм цистита разработаны в 1988 году. В настоящее время расстройство также называют синдромом болезненного или гиперчувствительного мочевого пузыря (СБМП, СГМП). Распространенность патологии в популяции, по разным данным, составляет от 2,7 до 8%. До 90% случаев синдрома болезненного мочевого пузыря выявлено у женщин. Средний возраст заболевших составляет 45 лет. Расстройству чаще подвержены представители белой расы.

Причины
Несмотря на проведение многочисленных исследований, этиология заболевания окончательно не установлена. Специалистами в сфере современной урологии выявлен ряд факторов, повышающих риск возникновения интерстициального воспаления мочепузырной стенки, а также предложено несколько теорий его происхождения. Предположительными причинами патологии могут быть:
- Дефект гликозаминогликанового слоя. У больных с интерстициальной формой цистита зачастую выявляются нарушения структуры барьерных гликозаминогликанов, которые обеспечивают защиту уровезикальной слизистой. Нарушение целостности уротелиальной слизи сопряжено с воздействием агрессивных факторов мочи на интрамуральные нервные рецепторы. Определенную роль может играть повышенная секреция антипролиферативного фактора, вызывающего дисфункцию эпителия.
- Аутоиммунная реакция. Частая ассоциация интерстициального варианта воспаления органа с аутоиммунными заболеваниями (ревматоидным артритом, системной красной волчанкой, тиреоидитом Хашимото) стала основой для разработки соответствующей теории. Кроме того, в крови пациентов выявляются аутоантитела, роль и происхождение которых пока неясны. Косвенным подтверждением аутоиммунного генеза цистита служит увеличение количества тучных клеток в мочевом пузыре.
- Бактериальный агент. Хотя возбудитель болезни не обнаружен, нельзя исключить роль инфекционного фактора. В ходе бактериологических исследований в биоматериалах больных выявлялась условно-патогенные флора, образующая пленки на уротелии. Наиболее часто определяются коринебактерии Lipophiloflavium jikeium, которые продуцируют экзотоксины и фермент нейраминидазу, способную активно разрушать уротелиальную слизь за счет отщепления сиаловых кислот.
Среди вероятных причин цистита также называют нейропатию, лимфатический застой, нарушение обмена оксидов азота, повреждающее воздействие мочи, психологические расстройства, приводящие к снижению порога болевой чувствительности. Основными факторами риска являются акушерские и гинекологические операции, абдоминальные полостные вмешательства, наличие фибромиалгии, вульводинии, аноректальной дискинезии, спастического колита, синдрома раздраженной толстой кишки, бронхиальной астмы, лекарственной аллергии, ревматоидного артрита, синдрома Шегрена, других аутоиммунных болезней.
Патогенез
Ключевым звеном в развитии интерстициального цистита считается облегчение доступа калия и других активных компонентов мочи в подслизистый и мышечный слои уровезикальной стенки. При возможной дисфункции уротелия, врожденной недостаточности компонентов гликозаминогликанового барьера, его повреждении патогенными факторами микроорганизмов, токсичными веществами, аутоантителами, иммунными комплексами моча напрямую контактирует с непокрытыми интерстициальными и мышечными клетками, что приводит к их повреждению, разрушению, началу воспалительной реакции.
Дегрануляция тучных клеток и выделение гистамина вызывает гиперергический ответ с локальным отеком, нарушением микроциркуляции, ишемией мочепузырных оболочек. Одновременно медиаторы воспаления оказывают раздражающее действие на окончания чувствительных нервных волокон. Усиленная афферентация в спинной и головной мозг сопровождается возникновением боли, стимуляцией сокращения гладкомышечных волокон, учащением мочеиспускания. При значительной деструкции тканей на фоне растяжения уровезикальной стенки возможен разрыв слизистой, подслизистого слоя. Исходом воспалительной реакции в условиях недостаточного кровоснабжения становится усиление фиброгенеза и склеротические процессы.
Классификация
Основным критерием систематизации клинических вариантов интерстициального цистита является анатомическая целостность слизистой оболочки. Такой подход основан на ключевом диагностическом значении видимой деструкции тканей и обеспечивает возможность выбора дифференцированной тактики ведения пациента. Современные урологи выделяют две формы заболевания:
- Интерстициальный язвенный цистит. Классический вариант воспаления, при котором в области верхушки мочевого пузыря формируется гуннеровская язва — специфическое повреждение эпителиального и подслизистого слоя в виде глубокого разрыва вследствие растяжения органа и деструкции тканей. Отличается более тяжелым течением, диагностируется у 10-20% пациентов. При наличии язвенного дефекта диагноз интерстициального мочепузырного воспаления является несомненным.
- Интерстициальный неязвенный цистит. Наиболее распространенная и трудно диагностируемая форма расстройства с менее выраженной клинической симптоматикой. Изменения слизистой минимальны, воспалительный процесс локализован преимущественно в глубоких слоях мочепузырной стенки. Диагноз неязвенного цистита обычно устанавливают методом исключения, большинство пациентов сначала длительно и безрезультатно лечатся по поводу других заболеваний.
Симптомы интерстициального цистита
Болезнь продолжительное время протекает бессимптомно, клиническая симптоматика нарастает постепенно по мере усугубления морфологических изменений органа. Расстройство обычно проявляется болью в надлонной области, крестце, промежности, наружном отверстии уретрального канала, влагалище. Болезненные ощущения усиливаются при наполнении мочевого пузыря, прекращаются или заметно ослабляются после мочеиспускания. Возможна иррадиация боли по внутренней поверхности бедра. До 98-99% пациентов предъявляют жалобы на частые позывы к мочеиспусканию, дизурию, преобладание ночного диуреза.
При развитии необратимых изменений в интерстициальном слое органа наблюдается учащение мочеиспускания до 50-60 и больше раз в сутки, больных беспокоят императивные позывы, появление крови в моче. Болезнь характеризуется хроническим циклически-прогрессирующим течением с периодами ремиссий и обострений. У женщин симптоматика цистита усиливается в период овуляции, перед менструацией. Ухудшение состояния может наблюдаться на фоне физических и психических стрессов, после курения, употребления алкогольных напитков, острых специй, калийсодержащих продуктов (шоколада, кофе, томатов, цитрусовых).
Осложнения
При длительном течении заболевания из-за замещения стенки органа рубцовой тканью формируется сморщенный мочевой пузырь. Вследствие возникшего застоя мочи при интерстициальном цистите может развиться пузырно-мочеточниковый рефлюкс, гидроуретеронефроз. Нарушение естественного мочевыделения провоцирует отложение солей, что со временем приводит к образованию конкрементов в органе.
Осложнениями цистита также являются стеноз мочеточников, хронические кровотечения, провоцирующие возникновение гипохромной анемии. При отсутствии лечения повышается риск нарушений фильтрационной способности почек, что в тяжелых случаях заканчивается хронической почечной недостаточностью. Часто наблюдаются сексуальные расстройства — снижение либидо, оргазмическая дисфункция.
Диагностика
Как правило, диагноз интерстициального цистита устанавливается путем исключения заболеваний со сходными клиническими проявлениями. Специалистами разработан ряд клинических и инструментальных критериев, облегчающих диагностический поиск. Вероятность диагностирования интерстициального воспаления мочепузырных оболочек повышается у пациентов старше 18 лет без другой урологической, гинекологической, андрологической патологии, предъявляющих в течение полугода или дольше жалобы на характерную тазовую боль, мочеиспускания от 5 либо более раз в течение часа, никтурию больше 2 раз за ночь.
Важным диагностическим критерием считается неэффективность ранее проводимого лечения уроантисептиками, антибиотиками, спазмолитиками, антихолинергическими препаратами. Рекомендованными методами обследования являются:
- Общий анализ мочи. Часто наблюдается эритроцитурия, возможна лейкоцитурия. Удельный вес мочи в пределах нормы, собранная порция зачастую имеет небольшой объем. Бактериальное загрязнение биологического материала обычно отсутствует, реже при бактериальном посеве мочи определяются сапрофиты.
- Цистометрия. По данным цистометрии, емкость заполненного мочевого пузыря составляет менее 350 мл. Для интерстициального варианта воспалительного процесса характерно возникновение императивных позывов к мочеиспусканию после ретроградного введения до 150 мл жидкости или до 100 мл газа. Отсутствуют непроизвольные сокращения детрузора.
- Цистоскопия с гидробужированием. При цистоскопии визуально определяются гуннеровские язвы или гломеруляция II-III степени в виде обширных слизистых геморрагий, возникших после гидравлического растяжения. У 94% пациентов гистологическое исследование биоптата выявляет дегранулированные тучные клетки, нейтрофилы, макрофаги, фиброз.
- Калиевый тест. Метод предполагает поочередное введение в полость мочевого пузыря стерильной воды и раствора хлористого калия. О возможном интерстициальном воспалении свидетельствует возникновение более интенсивных болевых ощущений при инсталляции хлорида калия. Тест применяют ограниченно из-за низкой специфичности.
Для исключения других патологических состояний со сходной клинической картиной дополнительно могут назначаться УЗИ, КТ, МРТ органов малого таза, посев на флору секрета простаты, мазка из уретры и влагалища, ПЦР-диагностика урогенитальных инфекций, обзорная и экскреторная урография, цистография, урофлоуметрия. Дифференциальная диагностика проводится с инфекционными заболеваниями мочевых путей (неспецифическими уретритами, циститами, уретеритами), воспалительными процессами в органах малого таза (кольпитом, эндоцервицитом, эндометритом, аднекситом, спаечной болезнью), дивертикулитом; у мужчин – с простатодинией, хроническим простатитом, везикулитом.
В соответствии с рекомендациями профильных международных организаций в обязательном порядке исключаются мочекаменная болезнь с наличием камней в дистальном отделе мочеточника или мочевом пузыре, активный генитальный герпес, рак мочеиспускательного канала, шейки и тела матки, дивертикулы уретры, туберкулезный, пострадиационный и химический циститы, неоплазии мочевого пузыря, скинеит, лейкоплакия, малакоплакия, гиперактивный мочевой пузырь. При наличии показаний урологом назначаются консультации гинеколога, андролога, нефролога, инфекциониста, венеролога, фтизиатра, онколога.
Лечение интерстициального цистита
С учетом неясности этиопатогенеза терапия заболевания преимущественно эмпирическая. Экспертами международных урологических ассоциаций разработан трехэтапный алгоритм ведения пациентов с интерстициальным уровезикальным воспалением. Длительность каждого этапа определяется особенностями течения цистита у конкретного больного и эффективностью проводимых мероприятий.
На I этапе используют немедикаментозные методы и пероральную фармакотерапию. Пациентам с впервые диагностированным циститом интерстициального типа рекомендована коррекция диеты и образа жизни: отказ от курения, уменьшение количества потребляемых специй, соли, алкоголя, газированных напитков, кофе, увеличение суточного потребления жидкости до 1,5-2 л. Показаны тренировки мочевого пузыря, массаж, акупунктура, электростимуляция детрузора. Медикаментозная терапия включает:
- Антигистаминные препараты. Назначение медикаментов предположительно позволяет уменьшить гиперергическую воспалительную реакцию. В рандомизированных исследованиях доказан терапевтический эффект селективных блокаторов H2-гистаминорецепторов, хотя значительных морфологических изменений в тканях при их приеме обычно не наблюдается.
- Трициклические антидепрессанты. Несмотря на незначительное увеличение емкости мочевого пузыря, пациенты ощущают субъективное улучшение уже в первую неделю после начала приема препаратов. В рекомендуемой дозировке антидепрессанты оказывают выраженный анальгезирующий эффект, который сохраняется даже после их отмены.
- Синтетические мукополисахариды. Благодаря восстановлению дефектов гликозаминогликанового слоя уменьшается контакт мочи с клетками глубоких слоев мочепузырной стенки. В результате ослабляется боль, становятся более редкими мочеиспускания, снижается их императивность. Мукополисахаридные средства практически не влияют на никтурию.
На II этапе проводится недеструктивная внутрипузырная фармакотерапия. Для уровезикальной инстилляции используются цитопротекторы, восстанавливающие защитный слой гликозаминогликанов, диметилсульфоксид (в качестве монотерапии или с последующим назначением гепарина), анестетики в комбинации с глюкокортикоидами, уменьшающие воспаление и расслабляющие мышечную оболочку. Внутридетрузорное введение ботулотоксина позволяет расслабить мышечные волокна, уменьшить боль и частоту мочеиспусканий, более чем в 2 раза увеличить цистометрическую емкость мочевого пузыря. На этом этапе осуществляется эндовезикальный ионофорез лекарственных средств.
Методы III этапа рекомендованы при отсутствии эффекта от недеструктивных способов лечения. Цистоскопическое гидробужирование мочевого пузыря приводит к ишемическому некрозу интравезикальных сенсорных рецепторов и восстанавливает микроваскуляризацию органа. При выявлении гуннеровских язв дополнительно выполняется трансуретральная резекция, электрокоагуляция, лазеротерапия поврежденной слизистой. Пациентам с выраженным склерозом стенки, значительной потерей емкости органа, мучительными тазовыми болями и тяжелой дизурией рекомендованы реконструктивно-пластические вмешательства (аугментационная цистопластика, кишечная пластика мочевого пузыря).
Прогноз и профилактика
Прогноз относительно благоприятный. В результате проведения комплексного медикаментозного и немедикаментозного (диета, физиотерапия) лечения у большинства пациентов наблюдается регресс симптоматики, но полное выздоровление наступает редко. Эффективность пероральной терапии достигает 27-30%, внутрипузырных методик — от 25 до 73%. Меры первичной профилактики интерстициального цистита не разработаны в связи с неясностью этиопатогенеза.
Для предупреждения обострений необходимо своевременно выявлять и лечить воспалительные заболевания мочеполовой системы, избегать факторов риска (эмоциональных стрессов, тяжелой физической работы, употребления продуктов, богатых калием, курения, больших доз алкоголя), контролировать сезонную аллергию.
Одно из самых загадочных заболеваний в урологии – интерстициальный цистит (ИЦ), иногда его называют циститом Ханнера или синдромом болезненного пузыря. В реестре МКБ (Международной классификации болезней) обозначен под №30.1. Болезнь имеет столетнюю историю. До сих пор изучается зарубежными и отечественными учеными, которые так и не пришли к единой версии генезиса (причины) развития ИЦ.

Особенности заболевания
Характеризуется патология хронической болевой симптоматикой в области таза, императивными (повелительными) позывами к мочеиспусканию, его учащения днем и в ночное время. Мужчины, дети и люди пожилого возраста менее подвержены интерстициальному циститу.
Основной контингент пациентов – женщины, переступившие 40-летний рубеж. Но, лишь малому количеству пациенток диагноз ставиться сразу (ввиду сложности диагностики). Обычно, с момента проявления характерной симптоматики до установления правильного диагноза проходит не один год.
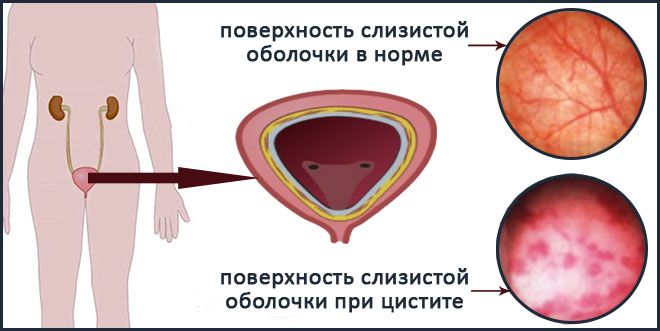
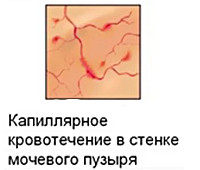
Это обусловлено тем, что при дополнительном диагностическом обследовании пациенток, какие-либо инфекционные процессы, новообразования или аномальное развитие моче пузырного органа не обнаруживаются, моча при этом – достаточно стерильна.
Достоверная, подтверждающая или исключающая ИЦ диагностика достигается методом поэтапного исключения всех урологических патологий (инфекций, образование камней, опухолей и иных провокационных факторов).
Разновидности ИЦ
По итогам различных исследований (наших ученых и зарубежных) классификация ИЦ обусловлена результатами цистоскопии и выделяет две формы заболевания:
Типичную – редкая форма, поражающая до 10% пациентов. Характеризуется явными признаками воспалительных процессов (неинфекционного характера) в структуре стенок мочевого пузыря, нарушающих их защитную функцию.
Выраженность повреждения слизистой выстилки пузыря способна варьироваться и проявляться небольшим покраснением, либо множественными глубокими язвами – «Ханнеровскими очагами» или язвенными образованиями (название в честь ученого, связавшего их с ИЦ), поражающими ретикулярную соединительную ткань (интерстицию), лежащую под слизистым эпителием органа. Что провоцирует длительный хронический воспалительный процесс.
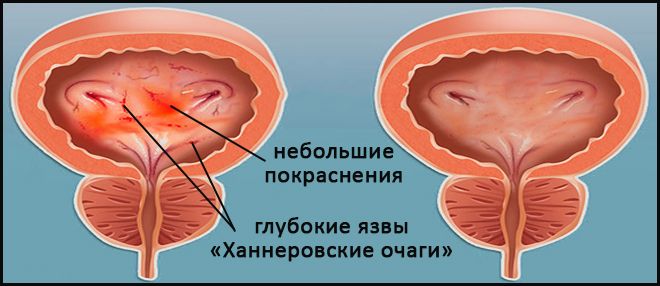
При хроническом течении интерстициального цистита, рубцевание язвенных образований приводит к образованию фиброзной ткани и значительному сужению полости органа.
Нетипичную форму ИЦ, проявляющуюся у 90% пациентов. Цистоскопия не выявляет особых признаков воспалительных реакций, но несмотря на это, клиника болезни может быть ярко выражена.
Причины развития
Единый причинный фактор развития ИЦ на данный момент не установлен. Существует лишь ряд предположительных версий, выдвинутых на различных этапах исследования патологии. Они включают вероятность воздействия на организм:
- расстройства функции иммунологической регуляции (аутоиммунные нарушения);
- избыточного количества тучных клеток (тип белых клеток) в моче пузырном органе, продуцирующих органические соединения которые приводят к патологическим изменениям
- тканей (гистологического и клинического характера);
- токсических веществ, присутствующих в урине, нарушающих барьерные свойства уротелия (эпителиальная утечка);
- инфекционных уретральных процессов, способствующих развитию нарушений в эпителиальной целостности пузыря;
- нарушений в защитных функциях пограничной полосы мембраны слизистой выстилки (мукополисахаридной), образованной переходноклеточным эпителием (уротелием);
- сбоев в процессах циркуляции крови в структурных тканях пузырной стенки;
- влияния нейроваскулярного синдрома, провоцирующего «эффект болезненного фантома»;
- эндокринных расстройств, обусловленных дисбалансом эстрогенов в период возрастного угасания многих, чисто женских функций.
Кроме большой предрасположенности слабого пола к данной патологии существует целая группа людей, входящих в группу риска. Прежде всего это:
- Пациенты, перенесшие полостные операции на органах пищеварительной и мочеполовой систем.
- Больные с наличием слизистого (спастического) колита и признаков СРК (синдрома раздраженного кишечника).
- Имеющие в своем «арсенале» хронические воспалительные реакции в суставах (ревматоидный артрит), бронхиальную астму.
- Люди подверженные аллергическим реакциям и имеющие в анамнезе воспалительные патологии в органах мочевыделительной системы, а также аутоиммунные нарушения.
- Пациенты с тяжелыми психическими расстройствами и лица подверженные длительным депрессивным состояниям.
Теорий множество, но ни одна из них не подтверждена с точки зрения доказательной медицины. Поэтому диагностика ИЦ при отсутствии патогномонической (характерной заболеванию) симптоматики – довольно сложный процесс, опирающийся в основном, на клинику болевых симптомов в зоне мочевого пузыря при условии отсутствия иных патологий со схожими признаками.
Видео интерстициального вида цистита, сделанное во время цистоскопического обследования.
Признаки ИЦ у женщин, мужчин и детей
По результатам длительных клинических исследований выявлено, что признаки интерстициального цистита у женщин проявляются в 10 раз чаще, чем у мужчин, что обусловлено различием анатомического строения уретры. Симптомы интерстициального цистита для всех возрастных категорий пациентов практически идентичны и проявляются в виде:
- болезненности и жжения – у женщин в области лобка и влагалища, у мужчин – в зоне яичек и члена;
- неконтролируемого желание «помочиться», что лишает больных сна и полноценного отдыха;
- небольшой болезненности, отмечающейся на пике позывов к мочеиспусканию;
- значительного увеличения опорожнения (до 5-ти раз в час) с минимальным выделением урины;
ночной никтурией; - постоянных тазовых болей и чувством давления в зоне лонного сочленения;
- ильной рези, жжения и мышечных спазм в момент мочевыделения;
- снижения сексуального влечения из-за болезненности и дискомфорта.
Для женщин в периоде вынашивания ребенка воспалительные процессы в мочевом пузыре не редкость. При беременности характерно ослабление мышечного тонуса, сдавливание увеличенной маткой мочевыводящих путей и пузыря, что приводит к нарушению оттока урины ее застойным процессам и развитию воспалительных реакций в пузырной стенке, создавая благоприятную почву для образования ИС.
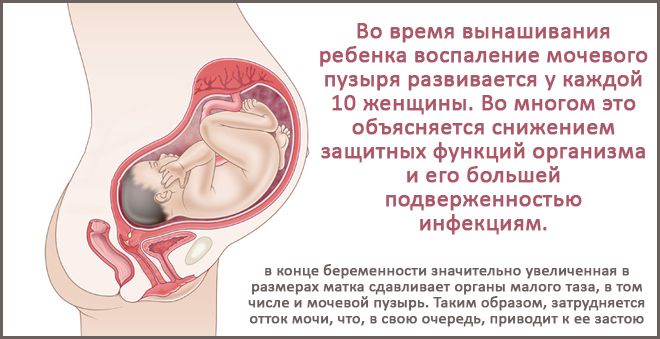
При первых признаках цистита, беременным женщинам необходимо срочное лечение, чтобы не допустить хронизации процесса и развитие типичной формы ИЦ. Ведь лечение данной патологии намного сложнее, чем при обычном цистите, что может существенно повлиять на развитие плода.
Что касается мужчин, то поздняя диагностика интерстициального цистита у них обусловлена схожестью признаков ИЦ с симптомами, присущими хроническому простатиту или подпузырной закупорки уретры (инфравезикальной абструкции), вызванной увеличенной простатой.
У детей заболевание проявляется лишь в пубертате (в период полового созревания):
- непроизвольным мочеиспусканием;
- болью внизу живота и мошонке;
- присутствием кровяных включений в урине;
- лихорадочным состоянием, раздражительностью и апатией;
- интоксикационной симптоматикой (тошнота и рвота).
Клиника заболевания у детей характеризуется быстротой прогрессирования и заметным ухудшением состояния ребенка. Хотя могут отмечаться и периоды длительной ремиссии. Для всех категорий пациентов, как правило, периоды относительного улучшения самочувствия непродолжительны.
Обострение процесса могут спровоцировать любые факторы – погрешности в диете (злоупотребление алкоголем и курением, шоколад, цитрусовые или кофе), переохлаждение, интимная близость и т. д.
К какому врачу следует обратиться
Пациенты с наличием инфекции рецидивирующего характера и осложненными формами циститов, в том числе и интерстициального, наблюдаются врачом-урологом. Иногда женщинам может понадобиться консультация гинеколога или хирурга (при наличии анатомических аномалий развития).
Главное вовремя обратиться к врачу, который определит необходимый объем диагностических исследований и назначит курс лечения.
Не стоит забывать, что неадекватная самостоятельная терапия часто заканчивается хронизацией заболевания и приводит в конечном итоге, к длительному лечению, либо серьезным осложнениям в виде недержания мочи или атрофии мочевого пузыря.
Методы диагностического обследования
Окончательный диагноз интерстициального цистита устанавливается обычно через три, четыре года от начала болезни. За это время пациенты успевают побывать у гинеколога, уролога, невролога и иных специалистов.
На самом деле, определение ИЦ осуществляется:
- по сочетанию хронической болевой симптоматики и дизурических признаков без наличия воспалительных признаков в клинике мочи;
- стерильности урины;
- без отсутствия в ней патологических клеток (опухолевых);
- по возможным цистоскопическим находкам в смывах из моче пузырного органа в процессе гидравлического его растяжения;
- на основании исключения схожих патологий.
Таким образом, 3 важных критерия диагностики интерстициального цистита обусловлены:
- Наличием характерных клинических признаков.
- Исключением иных патологий (цистита бактериальной этиологии, туберкулезных или раковых процессов).
- Цистоскопическим выявлением специфических признаков «Ханнеровских очагов» и до 20 петехиальных геморрагий в подслизистом слое пузырной стенки, видимых в поле обзора при исследовании.
Поскольку диагностика ИЦ является определяющим звеном в лечении интерстициального цистита, для исключения ошибок в диагностике применяются разнообразные алгоритмы и методы обследования больных, включающие:
- Общее клиническое и бактериологическое исследование урины, крови, влагалищных выделений, отделяемого секрета из маточной шейки и уретры и наличии в них патогенной флоры.
- Ультрасонографическое обследование мочеполовой системы.
- Обследование КУДИ методом (уродинамическое).
- Гидравлическое растяжение пузыря (уретроцитоскопия, выявляющая объем пузыря) с сопутствующим мультифокальным (линза с несколькими оптическими зонами) забором биоптата.
- Электронную и оптическую микроскопию биоптата со стенок пузыря.
Но самый информативный метод диагностики – цистоскопия. Одновременно выполняет функции обследования и лечения. При помощи цистоскопии обследуется состояние уретры и самого пузырного резервуара, выявляются возможные патологические процессы (новообразования, конкременты, туберкулез), дается объективная оценка объема моче пузырного органа, который у больных ИЦ значительно снижен, подтверждается наличие «Ханнеровского поражения» с явными дефектами эпителиального поражения.
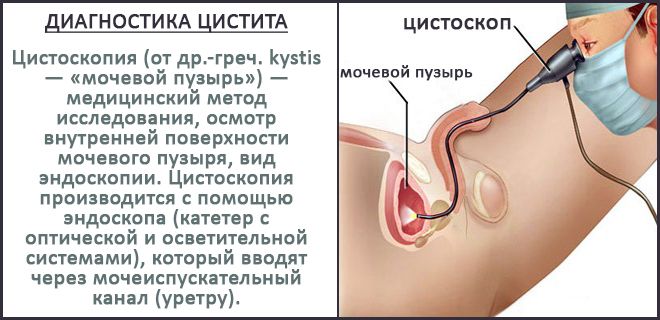
В лечебных целях методика используется для гидравлического растяжения пузыря. Заполняя осторожно пузырь жидкостью до максимальных размеров, с последующей (через 3-4 минуты) постепенной ее эвакуацией, на стенках органа появляются геморрагические петехии, что является подтверждением ИЦ. После такой процедуры у пациентов отмечается значительная ремиссия.
На последнем этапе цистоскопии производится забор биоптата из эритематозных очагов, либо из боковых стенок пузыря с обязательным включением в образец мышечной оболочки (детрузора).
При обследовании биоптата могут обнаруживаться процессы разрушения эпителия, выраженное хроническое воспаление в тканях интерстиция с инфильтрацией лейкоцитов, эозинофилов и клеток, продуцирующих антитела (плазмацитов), фиброзные признаки в детрузоре. Подтверждающий фактор ИЦ – количественное увеличение тучных клеток в детрузоре и структуре подслизистого слоя.
Методики лечения
Беря за основу то, что заболевание является воспалительной патологией неясного генезиса (причины), лечение интерстициального цистита направлено на купирование симптоматики, доставляющей пациенту страдания. Методы лечебной терапии обусловлены применением:
- внутрипузырных инстилляций лекарственных препаратов;
- растягивание пузыря гидравлическим способом с применением анестезии;
- пероральное назначение лекарственных средств;
- различных методик физиотерапевтического лечения;
- немедикаментозных и оперативных методов.
Согласно данным статистики, 90% эффективность лечения достигается при комбинированной терапии с использованием нескольких методик.
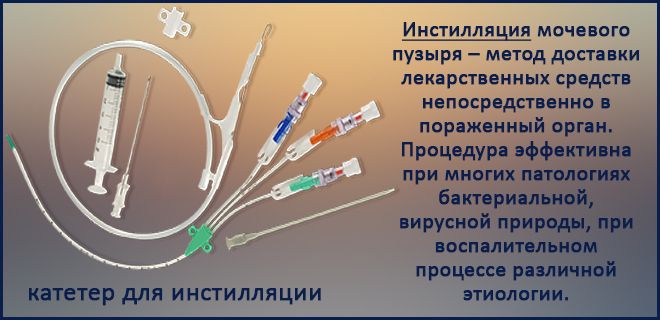
Для восстановления гликозаминогликанового покрытия стенок мочевого пузыря хороший результат показали внутрипузырные инстилляции диметилсульфоксидным раствором, коктейли из лидокаина и гидрокартизона, инстилляции сульфата хондроитина и пентосана, а так же с антибиотиками и гиалуроновой кислотой.
Для быстрого слущивания пораженного дефективного слоя уротелия и скорейшего его обновления назначаются уротелийуничтожающие прерпраты в виде диметилсульфоксида или хлорпактина.
Пероральная терапия включает:
- препараты анальгетиков типа – диклофенака, метамизола, бупренорфина и левометадона, мелоксикама или целекоксиба;
- кортикостероидные и антигистаминные средства в виде – супрастина, лоратадина, преднизолона;
- препараты, купирующие кислозависимые патологии (антагонисты) — ранитидин, циметидин или фамотидин;
- антидепрессивные средства – доксипин или амитриптилин;
- ферментный препарат для секреции оксида азота в виде L-аргинина;
- метаботропные лекарственные средства (блокаторы МР) – толтерадина и оксибутинина, обладающие выраженным положительным эффектом при лечении ИЦ и при признаках трудно сдерживаемых позывах к мочеиспусканию.
Положительные результаты отмечают при внутрипузырных инъекциях бутулинистического токсина, чего нельзя сказать про внутрипузырную БЦЖ вакцинацию. Она не доказала свою состоятельность и в настоящее время почти не применяется. Это же можно сказать и про антибиотики. Их применение оправдано только, как средство, предупреждающее развитие инфекции при манипуляциях, а не как основной терапевтический препарат.
В периоде подострого течения ИЦ позитивное действие оказывают физиотерапевтические методики в виде:
- Эндовезикального ионофореза.
- Лазерного облучения органа.
- УВЧ.
- Индуктотерапии и бальнеотерапии.
В качестве вспомогательного лечения, врач может порекомендовать индивидуальную гомеопатическую терапию, основанную на лечебных травах.
Народные средства при форме интерстициального цистита несостоятельны и применять их не рекомендуется. При неизвестном генезисе болезни они могут принести больше вреда, чем пользы.
Хотя влияние диеты на развитие ИЦ не доказано, продукты, способные раздражать структурные ткани мочевого пузыря, все же необходимо исключить из рациона. Они могут вызвать обострение заболевания. Это касается: крепкого кофе и чая, алкоголя, продуктов, обладающих мочегонным эффектом и блюд с острыми приправами.
Оперативное лечение
К хирургическому вмешательству прибегают очень редко. В тех случаях, когда все предыдущие методы терапии оказываются безрезультативными, и пациенты страдают от изнуряющей дизурии и постоянного болевого синдрома. В таких случаях проводится:
- Методика сакральной электростимуляции нервов, контролирующих функции мочевого пузыря.
- Операция по замене пораженного участка мочевого резервуара сегментом, взятым из нижнего отдела тонкого кишечника.
- Искусственное создание в кишечнике резервуара для мочи – ортотопический мочевой пузырь, способный выполнять все аналогичные функции и контролировать процессы мочевыделения.
- Метод радикальной цистэктомии – полное удаление органа.
Профилактические меры
Снизить выраженность симптоматики ИЦ помогут исключения из своей жизни всех провокационных факторов – курения, алкоголя, снизить вероятность волнений и переживаний. Обрести стрессоустойчивость помогают активные занятия спортом, дыхательная гимнастика упражнения на растяжку и для расслабления мышц. Специальную индивидуальную программу для пациента может порекомендовать врач-реабилитолог.
К сожалению, на данное время нет единой систематизированной терапии интерстициального цистита. Процесс находится в стадии клинических исследований. Полностью избавиться от патологии сегодня не сможет никто, но избежать обострений и осложнений возможно, если обращение к врачу не будет запоздалым.
Интерстициальный цистит (ИЦ) имеет неинфекционную этиологию и чаще всего диагностируется у женщин старше сорокалетнего рубежа. Опасность заключается в том, что на первых этапах заболевание может протекать практически бессимптомно, а затем дать о себе знать серьезными осложнениями.
Особенности патологии
Интерстициальный цистит − синдром болезненного мочевого пузыря, на фоне которого возникает поражение тканей, расположенных под слизистой. Другое название болезни – язва Гуннера. Патология протекает в хронической форме и трудно поддается лечению. При отсутствии должной терапии процесс приводит к деформации мочевыделительного органа, который становится не способен полноценно выполнять свои жизнедеятельные функции.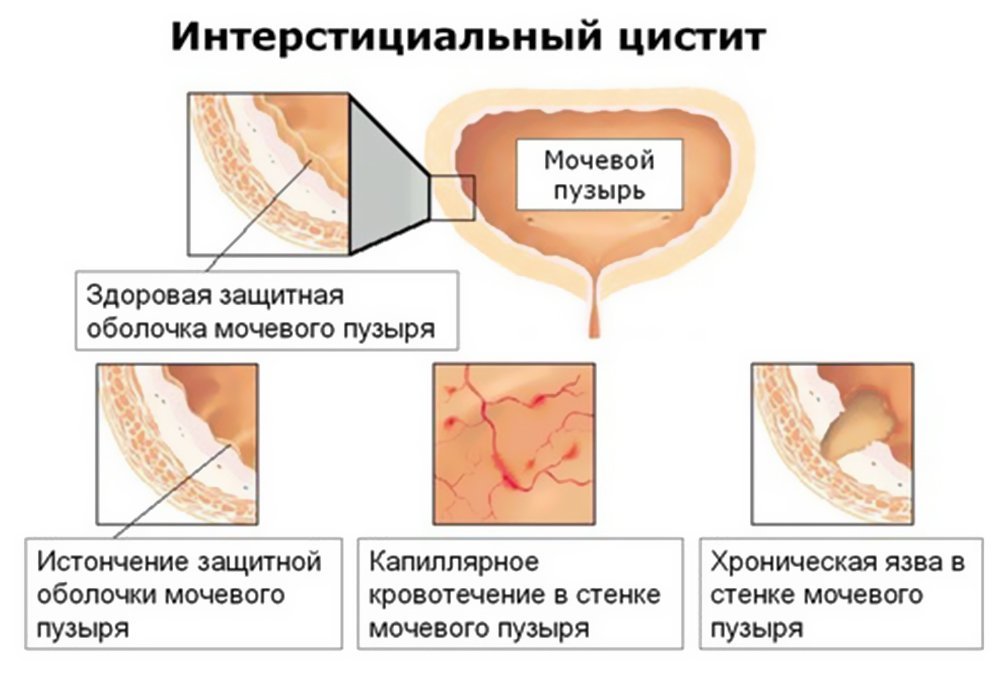
Этиология заболевания
Причины развития синдрома болезненного мочевого пузыря не установлены. Однако возникновению болезни могут способствовать такие провоцирующие факторы, как:
- аутоиммунная реакция;
- инфекции мочевыводящих путей;
- нарушение кровоснабжения;
- эндокринные нарушения;
- психосоматика;
- операция в области органов малого таза;
- увеличение чувствительности клеток к окислительному стрессу;
- дефицит гликозаминогликанов в эпителии слизистой оболочки.
Решающим фактором в развитии интерстициального цистита принято считать именно последний пункт. Гликозаминогликаны представляют собой полисахариды, которые являются составной частью межклеточных веществ соединительной ткани. При их недостатке слизистая органа становится более рыхлой, в результате чего моча контактирует с незащищенным слоем, вызывая его раздражение. По этой причине основная терапия направлена на устранение именного этого фактора.
Повлиять на развитие заболевания способны такие внутренние патологии, как астма, аллергия на медикаментозные препараты, ревматоидный артрит и спастический колит.
Признаки
Интерстициальный цистит симптомы которого могут долго не проявляться или быть слабо выраженными, в период обострения проявляет себя следующим образом:
- болевой синдром в области малого таза;
- нарушение мочеиспускания;
- позывы в туалет более 10 раз в сутки;
- боль во время полового акта.
При хроническом болевом синдроме болезненные ощущения у женщин наблюдаются в области влагалища, которые могут отдавать в задний проход. При полном мочевом пузыре боль принимает более острую форму, которая постепенно стихает при опорожнении органа. Пациент испытывает частые позывы к микции, как в дневное, так и ночное время суток.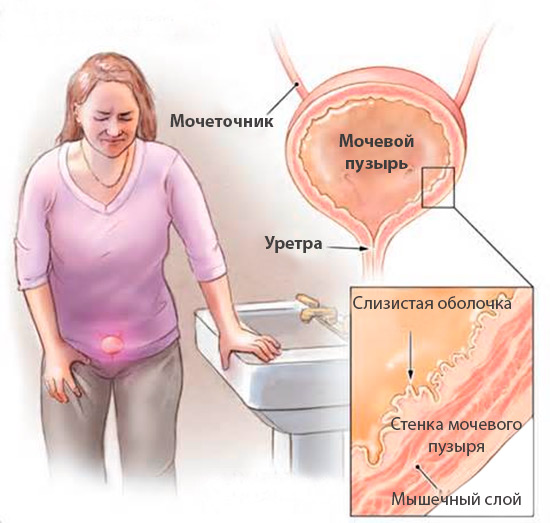
При половом контакте женщина испытывает дискомфортные и болевые ощущения (диспаурения).
Обострение синдрома болезненного мочевого пузыря может произойти при употреблении пищи, которое способствует раздражению стенок органа. К этой категории относятся кислые соки и фрукты (лимон), кофеиносодержащие напитки и продукты (кофе, чай, шоколад), алкоголь и т.д.
Последствия
Интерстициальный цистит у женщин требует незамедлительного лечения, как только обнаружены его первые симптомы. При его отсутствии состояние грозит развитием следующих патологических процессов в мочевом пузыре:
- образование камней;
- деформация;
- атрофия;
- недержание мочи;
- кровоизлияния;
- заброс мочи в мочеточники.
Как проводится диагностика
Симптомы и лечение интерстициального цистита тесно взаимосвязаны. Именно исходя из симптоматики заболевания будет назначена соответствующая терапия. При постановке диагноза учитываются 3 важных критерия:
- продолжительность проявления симптомов;
- суточная частота позывов к микции;
- возраст пациента.
Следует исключить патологию, если характерные для нее симптомы беспокоят пациента менее 9 месяцев, частота позывов к мочеиспусканию меньше 10 раз в сутки, отсутствует микция в ночное время суток, возраст пациента менее 18 лет.
Диагностика хронического интерстициального цистита довольно сложная проблема. От специалиста потребуется применение клинических и вспомогательных методов исследований, а также аналитический подход к их результатам.
Обязательные диагностические меры
Диагностика интерстициального цистита требует тщательного сбора анамнеза. При этом должно быть учтены данные о состоянии половой сферы больной. С целью исключения вагинитов и уретрогименальных спаек проводится осмотр в зеркалах. Базовая диагностика также включает в себя:
- бакпосев мочи;
- анализ на чувствительность к антибиотикам;
- ультразвуковое исследование;
- забор вагинальных мазков с целью исключения ЗППП.
Обязательным этапом в диагностике заболевания является проведение цистоскопии, в ходе которой производится осмотр стенок мочевого пузыря. В 30 случаев из 100 у пациентов при интерстициальной форме наблюдается выраженное язвенное поражение органа.
После цистоскопии для исключения таких патологий, как рак или туберкулез мочевого пузыря, берется биопсия.
Способы терапии
Интерстициальный цистит у женщин лечение которого требует в обязательном порядке комплексного подхода, включает в себя следующие терапевтически меры:
- прием медикаментов;
- проведение физиопроцедур;
- соблюдение диетотерапии;
- занятие ЛФК.
Лекарственная терапия
Интерстициальный цистит лечение которого должно быть в первую очередь направлено на восстановление слизистой, снятие болевого синдрома и блокирование воспалительного процесса, требует применения соответствующих препаратов.
В условиях стационара
Лечебные меры начинаются с проведения гидродистензии. Процедура заключается в ведении под давлением физиологического раствора в мочевой пузырь. После ее проведения наблюдается значительное улучшение в состоянии у большинства больных.
Следующие лечебные мероприятия связаны с введением в полость органа цитодеструктивных препаратов, к которым относятся диметилсульфоксид и нитрат серебра. Они способствуют разрушению клеток эпителиальной ткани, и стимулируют более быстрое их обновление. Дополнительно цитодеструктивные лекарственные средства обладают противовоспалительным эффектом. Курс включает в себя проведение 10 таких процедур.
Завершительным этапом выступает введение препаратов группы гликозаминоглюканов. К ним относятся Гепарин, гиалуроновая кислота, Гепон и Актовегин. Лекарственные средства этой категории оказывают иммуномодулирующий и противовоспалительный эффект. Они способствуют снятию болевых ощущений и ускоряют процесс восстановления слизистой оболочки.
Вышеперечисленные лечебные меры проводятся в условиях стационара.
Домашнее лечение
Для лечения в домашних условиях может быть назначен такой препарат, как Элмирон. Основным действующим веществом медикамента выступает пентозанполисульфат. Лекарственное средство относится к классу низкомолекулярных гепаринов. Препарат помогает ускорить регенерацию поврежденных тканей, и предотвращает дальнейшее раздражение стенок мочевого пузыря. 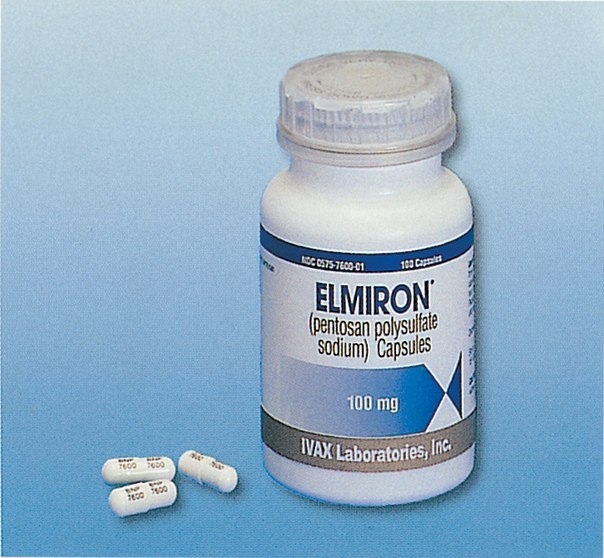
Дополнительно пациенту могут быть прописаны антигистаминные препараты (Гидроксизин), спазмолитики (Дриптан, Спазмекс), НВПС (Диклофенак) и антидеприссанты (Амитриптилин). Последняя группа препаратов прописывается с целью уменьшения нервозности, на фоне повышения которой может наблюдаться ухудшение состояния больного. Нормализовать работу нервной системы помогут и витамины группы В.
Для восстановления свойств соединительной ткани, пораженной в ходе патологического процесса, необходим также внутримышечное введение лонгидазы.
Физиолечение
Хронический интерстициальный цистит в обязательном порядке лечится и с применением физиотерапии. Такой метод лечения помогает:
- снять воспаление;
- улучшить местное кровоснабжение;
- укрепить кровеносные сосуды;
- ускорить проникновение лекарств в слизистую;
- запустить процесс регенерации тканей.
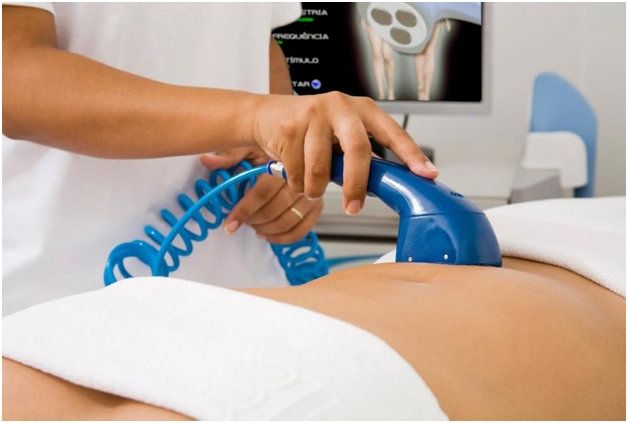 Наиболее распространенными наружными методиками физиолечения являются магнитотерапия и лазеротерапия. Фотофорез и магнитофорез выступают внутрипузырными методиками физиотерапии.
Наиболее распространенными наружными методиками физиолечения являются магнитотерапия и лазеротерапия. Фотофорез и магнитофорез выступают внутрипузырными методиками физиотерапии.
Соблюдение диеты
В лечении интерстициального цистита важную роль занимает специальная диета. Заключается она прежде всего в полном устранении из рациона продуктов питания, которые способны раздражать слизистую мочевого пузыря. В список запрещенных продуктов и блюд включают:
При употреблении такой пищи ремиссия интерстициального цистита может мгновенно смениться периодом обострения.
Занятие лечебной гимнастикой
Перед тем, как лечить интерстициальный цистит при помощи ЛФК, необходимо проконсультироваться со специалистом.
Наибольшую популярность среди видов лечебной физкультуры получила методика Кегеля. Комплекс упражнений был разработан американским урологом Арнольдом Кегеля с целью укрепления мышц тазового дна. Лечебная гимнастика также помогает улучшить местное кровообращение и иммунитет. Упражнения Кегеля сводятся к тренировки мышц промежности и заднего прохода путем их попеременного сжатия и расслабления.
Выполнять гимнастику рекомендовано не менее трех раз в день по 10-15 минут за один подход. Прежде чем приступить к занятию следует обратить внимание на несколько правил, включающие в себя:
- полное опорожнение мочевого пузыря;
- выполнение упражнений за час до приема пищи;
- расслабление мышц в период отдыха.
Во время гимнастики также нельзя задерживать дыхание и напрягать другие группы мышц.
Нетрадиционный метод лечения
В народной медицине интерстициальный цистит лечится при помощи отваров на основе толокнянки, ромашки, укропа, полевого хвоща, клюквы. 
Напитки на растительной основе помогают уменьшить воспалительный процесс и способствовать более быстрой регенерации поврежденных тканей.
Радикальный метод терапии
Операция показана пациентам при частичной и полной атрофии мочевого пузыря. Во время хирургического вмешательства проводится иссечение пораженной стенки и ее замена тканями кишечника. При полной атрофии орган удаляется целиком и замещается на новый, воссозданный при помощи собственной кишки пациента.
Можно ли вылечить болезнь
Так как не всегда удается выявить и устранить истинную причину развития патологии, предписанное лечение может оказываться не эффективным. Интерстициальный цистит требует от специалиста широкого кругозора, компетентности в области гинекологии, неврологии и иммунологии. При своевременно назначенной терапии и правильно проведенном лечении прогноз благоприятный. Излечить заболевание в большинстве случаев полностью не удастся, но можно снизить количество рецидивов.


