Лечение хронического парапроктита
Содержание
- 1 Парапроктит – что это?
- 2 Симптомы и признаки
- 3 Формы парапроктита
- 4 Парапроктит у детей и грудничков – причины возникновения
- 5 Операционные методы лечения
- 6 Чем лечить заболевание – свечи и антибиотики
- 7 Лечение парапроктита народными средствами, без операции
- 8 Диета и профилактика заболевания
- 9 Видео: операция по удалению парапроктита
- 10 Определение болезни. Причины заболевания
- 11 Симптомы хронического парапроктита
- 12 Патогенез хронического парапроктита
- 13 Классификация и стадии развития хронического парапроктита
- 14 Осложнения хронического парапроктита
- 15 Диагностика хронического парапроктита
- 16 Лечение хронического парапроктита
- 17 Прогноз. Профилактика
- 18 Что это такое?
- 19 Классификация
- 20 Причины развития болезни
- 21 Симптомы
- 22 Как острый парапроктит переходит в хронический?
- 23 Парапроктит: фото
- 24 Возможные осложнения
- 25 Диагностика
- 26 Лечение парапроктита
- 27 Послеоперационный период в домашних условиях
- 28 Диета
- 29 Профилактика
- 30 Прогноз при парапроктите
В 20% случаев причиной обращения к проктологу является гнойный парапроктит. Он представляет собой воспалительный процесс в области прямой кишки, сопровождающийся подкожными абсцессами, гнойными выделениями, болезненными ощущениями. Болезнь представляет угрозу организму, при ней нередко появляются свищи. Если появился парапроктит: лечение должно быть своевременным. Разберемся подробнее, какие средства и методы используют для устранения такой патологии.
Парапроктит – что это?
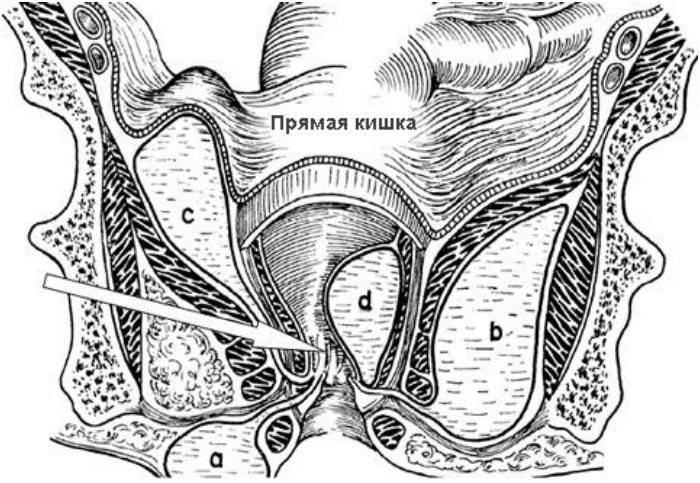
Парапроктит представляет собой опухоль – гнойный абсцесс, который вследствие различных факторов возникает на области параректальной клетчатки или расположенных вокруг прямой кишки других тканей (смотрите на фото: a — подкожный, b – ишиоректальный, c – пельвиоректальный, d – подслизистый).
Заболевание может протекать в острой и хронической форме. Острым парапроктитом называют болезнь, которая диагностируется врачом впервые. Хронический парапроктит является рецидивом острого парапроктита.
При острой форме болезни пациент может почувствовать облегчение в момент вскрытия гнойного абсцесса – в данном случае из заднего прохода будут наблюдаться неприятные выделения (гной, сукровица). Однако это влечет за собой осложнение – возникновение отверстия (свища), которое требует оперативного вмешательства.
Знание причин и условий появления парапроктита поможет избежать лечения и получить своевременную помощь. Главный фактор, вызывающий гнойный парапроктит – инфекция. Возбудители, которые способствуют инфекционному заражению тканей заднего прохода – анаэробная флора, кишечная палочка и др. В основном инфицирование тканей наступает из-за запоров и геморроя, сопровождающихся появлением трещин на стенках прямой кишки или ранок. Через них инфекция и попадает внутрь организма.
Очагом инфекционного заражения может стать слизистая оболочка анальной железы, которая имеет крипты – углубления, воспаляющиеся вследствие воздействия возбудителей. Позже инфекция переходит на саму железу и на подкожную клетчатку. Повлечь за собой парапроктит также могут послеоперационные или случайные травмы ануса, проктит, диабет.
Подробнее о парапроктите, причинах его возникновения и оперативных мерах лечения болезни смотрите в видео:
Симптомы и признаки
Гнойный парапроктит появляется резко и требует немедленного лечения. При обнаружении у себя патологических симптомов, обратитесь к врачу-проктологу, который поможет справиться с болезнью. Признаки парапроктита:
- Интоксикация – высокая температура, общая слабость, головная боль, снижение аппетита, ломота в мышцах.
- Стул становится твердым, вызывая запоры. У пациента наблюдаются многочисленные безрезультатные позывы к дефекации и боли во время нее .
- Мочеиспускательный процесс сопровождается болями.
- Больной испытывает острые болезненные ощущения внизу живота, около ануса, в малом тазу.
Локализация воспалений влияет на симптоматику парапроктита. Например, подкожный парапроктит характеризуется покраснением, болью при сидении, отеками, уплотнениями в области ануса.
Другие виды диагностировать сложнее, так как процесс проходит глубже, в подкожных тканях. Из-за общих признаков интоксикации пациент воспринимает свое состояние как гриппозное, начинает лечиться своими силами, что влечет ухудшение состояния и осложнения. При появлении общей симптоматики, важно обратиться к врачу, который поставит диагноз, назначит лечение, проведет необходимое хирургическое вмешательство.

Формы парапроктита
Парапроктит имеет разные клинические формы. В зависимости от них течение заболевания будет отличаться по симптоматике, лечению, тяжести. Выделяют острый, хронический, гнойный, подкожный и ишиоректальный парапроктит.
Острый
Острая форма парапроктита начинается неожиданно, имеет ярко-выраженные проявления, отличается только локализацией очага инфекции и видом возбудителя. Тяжесть заболевания зависит от иммунитета пациента. Присутствуют все общие симптомы, но лечение подбирается индивидуально.
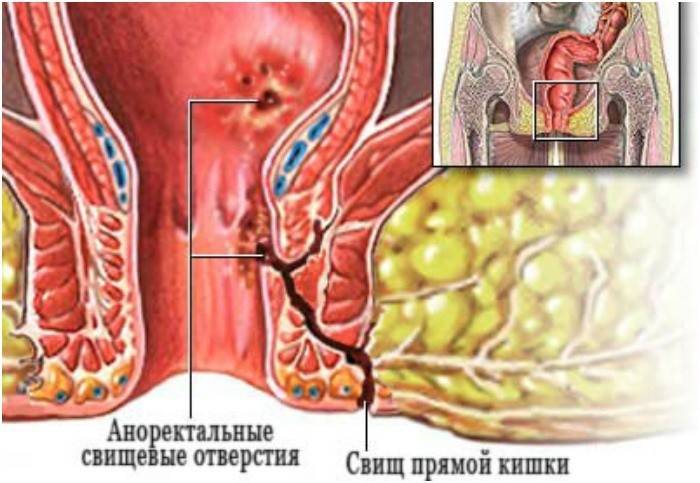
Хронический парапроктит (свищевая форма)
Хроническая форма болезни сопровождается формированием патологического прохода, который начинается в прямой кишке, заканчивается на коже области ануса. Свищ образуется после разрыва гнойника в подкожной параректальной клетчатке, но в основном гной «пробивает» себе путь наружу, образуя внешнее отверстие. Если канал хорошо дренируется, жидкость выходит, больные не испытывают сильных болезненных ощущений, но периоды ремиссий обязательно сменяются обострениями.
Этот вид парапроктита требует оперативного лечения – рассечения или иссечения образовавшегося свища.
Гнойный
При парапроктите формируется полость, заполненная гноем. Пациент испытывает дискомфорт в области анального прохода, присутствуют интоксикация, припухлости, покраснения анальных зон. Состояние требует немедленного лечения, чтобы предупредить появление свища, однако неправильные хирургические мероприятия наоборот только поспособствуют его образованию.
Подкожный
Подкожный гнойный парапроктит характеризуется локализацией гнойника рядом с анальным отверстием, под кожей промежности. Диагностика проходит просто, благодаря проявлениям на коже – отекам, выпуклости места, где локализуется абсцесс, покраснению.
Ишиоректальный
Ишиоректальный вид парапроктита диагностируется тяжелее из-за того, что абсцесс находится на уровне глубокого слоя подкожной параректальной клетчатки. Во время болезни люди самостоятельно прибегают к неправильному лечению, принимая симптомы парапроктита за респираторную инфекцию.
Парапроктит у детей и грудничков – причины возникновения
Детский парапроктит – явление редкое, но не имеет особых различий с болезнью взрослых. Его появлению способствует нарушенная микрофлора кишечника ребенка, инфекционное заражение, которое, как правило, происходит при внешних обстоятельствах – ранках или раздражениях кожи. В основном болезнетворный процесс вызывается возбудителями стафилококками.
Операционные методы лечения
Хирургическое вмешательство – эффективный способ лечения, помогающий избавиться от парапроктита. При этом хирург вскрывает гнойное воспаление, проводит дренирование участка, устраняет очаг инфекции. Такую процедуру нельзя проводить под местной анестезией, поэтому в основном используется общий наркоз или эпидуральное обезболивание (лекарства вводят в эпидуральный отдел позвоночника). Если после операции не происходит деформация стенок, и свищ не появляется – пациент полностью выздоравливает.
Сам по себе свищ (фистула) возникает во время хронической формы парапроктита. Поэтому лечение проводится, когда у больного наступает период ремиссии и болезненные ощущения его не беспокоят. Однако длительный ремиссионный период хронической формы может помешать провести операцию – свищевой ход может «затянуться». После лечения больному необходимо соблюдать профилактические мероприятия.
Чем лечить заболевание – свечи и антибиотики
Антибиотики (метронидазол, амикацин, гентамицин и др.) не являются обязательной частью лечения – чаще назначаются антибактериальные средства. Есть случаи, когда их необходимо использовать:
- Момент после операции, когда проведен окончательный анализ состояния больного.
- После иссечения свища при хронической форме болезни.
- Когда у больного остается повышенная температура тела.
Поддерживающая терапия с помощью свечей (антибактериальных, заживляющих, с антибиотиками) применяется в лечении, когда:
- Больной проходит послеоперационный период, для профилактики.
- Для облегчения симптомов, если не представляется возможным проведение операции.
- Во время лечения хронического гнойного парапроктита у детей, которым не исполнился год.
- Наличие геморроя, трещин (свечи помогут заживлению микро-ран).
Лечение парапроктита народными средствами, без операции
Народные средства помогут справиться с тяжелыми симптомами, поспособствуют заживлению, однако нужно помнить, что при лечении гнойного парапроктита всегда необходимо хирургическое вмешательство. Полезные народные средства лечения, применяющиеся для ослабления симптомов, легко приготовить дома:

- Микроклизмы. Их применение требует выполнения техники безопасности – использовать нужно груши с резиновым наконечником, смазанным маслом. Вводить наконечник следует осторожно, чтобы не вызвать дополнительное раздражение. Перед микроклизмой, как правило, ставят обычную клизму, чтобы вещества лучше действовали. В качестве наполнителя подойдет настойка календулы, мед, разбавленный на 100 мл воды (выполнять курсом – две недели).
- Мумие. Десять таблеток средства необходимо растворить в стакане воды, процедить. Наполнить таз пятью литрами теплой воды, добавить смесь, принимать ванну 15 минут.
- Барсучий жир. Тампоны с жиром на ночь вводятся в анальное отверстие.
- Рябина. Выдавить на день полстакана сока из ягод, принимать 3 раза перед едой. Компресс из выжатых свежих ягод прикладывать к анусу.
- Зверобой поможет от гнойного парапроктита. Необходимо вскипятить воду, засыпать 3 столовые ложки зверобоя, варить 15 минут. Затем настой процедить, а горячую траву положить на тряпку или целлофан и сесть на нее сверху пораженным участком. Сидеть, пока не остынет. После такого лечения гной начнет выходить самостоятельно.
Диета и профилактика заболевания
Простые профилактические меры дадут возможность избежать появления парапроктита, необходимо внимательно отнестись к болезням, вызывающим его – геморрою, диабету, колиту, запорам. Нужно:
- принимать витамины, чтобы укрепить иммунитет;
- избегать местного и общего переохлаждения;
- соблюдать диету, употреблять продукты, не вызывающие запоры, не раздражающие слизистую прямой кишки;
- не пренебрегать интимной гигиеной.
Видео: операция по удалению парапроктита
В видео ниже показано, как лечить хронический парапроктит оперативным методом иссечения образовавшегося свища:
Парапроктит – заболевание, которое может вызвать серьезные осложнения. Отнеситесь внимательно к появившимся симптомам болезни. При их наличии сразу обратитесь к врачу.
Если у вас есть опыт лечения парапроктита, оставьте комментарий внизу страницы.
Что такое парапроктит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 34 года.

Определение болезни. Причины заболевания
Хронический парапроктит (свищ прямой кишки, анальная фистула) — это длительно существующий воспалительный процесс, представленный свищевым ходом, идущим в параректальной клетчатке, открывающимся в просвет прямой кишки наружным свищевым отверстием (чаще всего представлено анальной криптой) и внутренним свищевым отверстием (на кожных покровах промежности, перианальной области, на ягодицах или во влагалище у женщин). [1] [8]
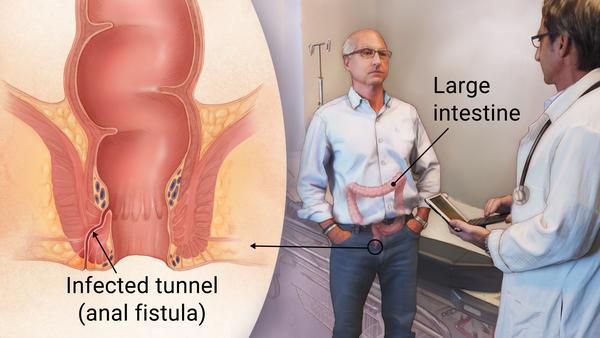
Возможных причин заболевания несколько. Чаще всего (в 95% случаев) — это проявление ранее перенесённого острого парапроктита с формированием свищевого хода. Реже встречаются свищи другой этиологии: послеоперационные, посттравматические.
Очень просто понять причину заболевания, если вспомнить, как на коже воспаляются потовые железы или волосяные фолликулы. В слизистые желёзки, находящиеся в анальной крипте, проникает инфекция из каловых масс и вызывает воспаление. И, конечно же, нельзя забывать о неблагоприятных факторах "травмирующих" анальный канал — твердый стул, запор, воспаления слизистой прямой кишки, "ленивый кишечник". Также к формированию свища могут приводить трещины анального канала, хронические неспецифические заболевания толстой кишки. [2] [5]
Симптомы хронического парапроктита
Пациенты чаще всего жалуются на:
- слизисто-гнойные выделения из наружного свищевого отверстия, появляющиеся постоянно или периодами;
- боли в области анального канала;
- выраженный дискомфорт, ухудшение качества жизни из-за необходимости постоянного ухода за кожными покровами промежности, ношения "прокладок".
Повышение температуры тела, выраженные боли в анальном канале свидетельствуют об остром воспалении в параректальной клетчатке — сигал неблагополучия, требующий консультации специалиста — врача колопроктолога.
Патогенез хронического парапроктита
Чаще всего патогенетическая картина формирования хронического парапроктита состоит из двух этапов.
На первом этапе в результате попадания микрофлоры (стафилококка, грамотрицательных и грамположительных палочек) через воспалённую или травмированную анальную крипту в параректальной клетчатке возникает острый парапроктит. Реже инфицирование происходит из-за специфических возбудителей туберкулеза, сифилиса, актиномикоза.
Во время воспалительного процесса в анальной железе происходит перекрытие её протока, а также образование в межсфинктерном пространстве абсцесса, прорывающегося в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путём.
На развитие парапроктита может влиять травмирование слизистой оболочки прямой кишки инородными телами, которые содержатся в кале, а также геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
На втором этапе формируется свищевой ход. Иммунная система пациента пытается ограничить очаг воспаления, стенки гнойника уплотняются за счёт фиброцитов, создавая барьер для распространения инфекции по параректальной клетчатке. При "полном" свище в анальной крипте формируется внутреннее свищевое отверстие, на кожных покровах перианальной области — наружное свищевое отверстие. При неполном свище имеется только одно отверстие. Через него удаляются гнойные выделения.
Парапроктит также может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Классификация и стадии развития хронического парапроктита
В настоящее время в мире специалистами используется множество различных классификаций параректальных свищей. Зарубежными проктологами чаще всего применяется классификация, предложенная Парксом, Хардкастлом и Гордоном (Parks A.G., Stitz R.W.) в 1978 году. В ней выделяются межсфинктерные (45%), транссфинктерные (30%), супрасфинктерные (5%) и экстрасфинктерные (2%) параректальные свищи.
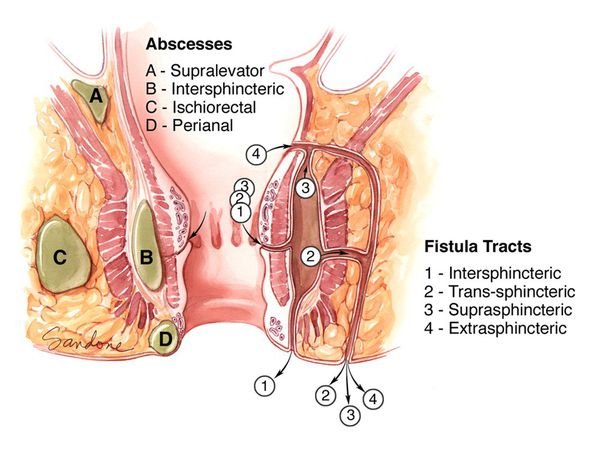
В России используется классификация, отражающая расположение свищевого хода к волокнам сфинктера:
- интрасфинктерные (подкожно-подслизистые) — 35%,
- трассфинктерные — 45%, экстрасфинктерные — 20% (Аминев А.М. и др. 1975).
Также все параректальные свищи подразделяются на полные (имеется внутреннее и наружнее свищевое отверстие) и неполные (есть внутреннее свищевое отверстие, но нет наружного). [3] [7]
Течение заболевания чаще всего волнообразное. При закупорке свищевого отверстия гнойно-некротическими массами или грануляционной тканью возникает обострение, могут формироваться новые ходы, затёки.
Разобраться во всех тонкостях, стадия развития заболевания и выбрать оптимальную тактику лечения может только специалист — колопроктолог.
Осложнения хронического парапроктита
Само по себе наличие в организме хронического воспалительного процесса, свищевого хода, особенно с инфильтратами и гнойными затёками, выделения гноя через свищевые отверстия, приводит к значительному ухудшению не только качества жизни, но и общего состояния пациента, проявляющегося снижением работоспособности, общей слабостью, подъёмами температуры тела, ознобами, наблюдается астенизация (истощение организма), страдает психика.
Длительно существующий воспалительный процесс в параректальной клетчатке и сфинктере прямой кишки может вызывать и тяжёлые местные изменения: деформировать анальный канал и промежность, нарушать герметичность запирательного аппарата анального прохода, а также вызывать рубцовые процессы, вплоть до рубцовой стриктуры (сужения) анального канала. В ряде случаев описаны явления озлокачествления свища, чаще в сроки более 5 лет. [4] [10] [11]
Диагностика хронического парапроктита
В большинстве случаев пациенты, сами обращаясь к врачу, указывают на характерные жалобы: наличие гнойных выделений, сукровицы из наружного свищевого отверстия или из заднего прохода, подъёмы температуры тела, боли в области промежности, гиперемию (переполнение кровью) кожных покровов. Также указывают, что из-за постоянных выделений вынуждены носить прокладки, делать частые обмывания. Выделения вызывают раздражение кожных покровов, зуд. Характерен и анамнез заболевания: хроническое течение, периоды обострений и ремиссий, наличие ранее острого парапроктита (вскрывшегося самостоятельно или прооперированного).
При наружном осмотре специалист обращает внимание на общее состояние пациента (похудание, бледность, повышенная лабильность). Также может увидеть на кожных покровах промежности свищевое отверстие с выделением из него гноя (при полном свище); при неполном свище гной может выделяться из анального канала. Данные о количестве, характере и частоте выделений могут помочь дифференцировать хронический парапроктит с другими заболеваниями (актиномикоз, болезнь Крона, тератоидные образования), предположить существование дополнительных полостей, затёков, свищевых ходов. Также оценивается состояние тонуса сфинктера анального канала, функционирование кишечника (запоры, поносы, кровотечения, изменения формы и характера каловых масс).
Самым первым и важным методом исследования по настоящее время остается пальцевое ректальное исследование. Пальпаторно определяется расположение воспалительного инфильтрата, внутреннего свищевого отверстия, его размеры, степень рубцовых изменений стенки прямой кишки, анального канала и параректальной клетчатки. С помощью этого метода исследования можно оценить тонус сфинктера анального канала в покое и при волевом усилии, выявить сопутствующие заболевания анального канала и прямой кишки.
С использованием пуговчатого зонда специалист может уточнить направление, ветвление и глубину залегания в волокнах сфинктера свищевого хода, а также выявить гнойные полости и наличие внутреннего свищевого отверстия. В дополнение может проводиться проба с красителем для лучшей визуализации поражённой анальной крипты, определения сложности свища и внутреннего свищевого отверстия. Далее выполняют аноскопию или ректороманоскопию для визуального осмотра под освещением состояния слизистой оболочки прямой кишки, анального канала.
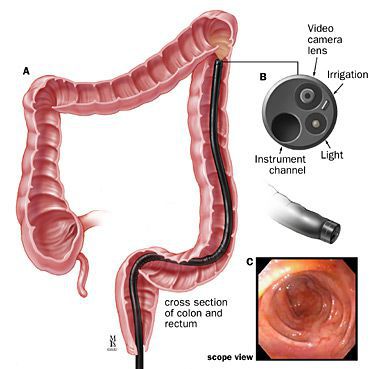
При сложных свищах дополнительно применяются такие специализированные методы диагностики как:
- фистулография — рентгенологическое исследование свищевого хода с введенеем в его просвет специального контраста;
- эндоректальная и трансперианальная ультрасонография — ультразвуковое исследование, позволяющее оценить расположение свищевого хода, уточнить наличие внутреннего свищевого отверстия, затёков, карманов, выявить дополнительные свищевые ходы;
- сфинктерометрия — исследование "силы" сфинктера прямой кишки, его функциональной способности;
- компьютерная или магнитно-резонансная томография малого таза и промежности. [1][2][3][4][5][6][7][8][9][10][11][12]
Лечение хронического парапроктита
Любой специалист-колопроктолог при вопросе пациента о тактике лечения хронического парапроктита скажет: "Единственным радикальным методом лечения свищей прямой кишки является хирургический метод". И есть только одно "НО", одно противопоказание к радикальной операции — тяжёлые жизнеугрожающие заболевания различных органов и систем в стадии декомпенсации (неспособность организма к самоизлечению). Если врачам удаётся добиться компенсации, то операцию можно и нужно выполнять.
В современной медицине парапроктит лечат проктологи, которые работают в хирургических стационарах и амбулаториях. Большинство "простых" свищей можно вылечить под местным обезболиванием, не укладывая пациента в больницу — это общемировая практика, но для "сложных" свищей требуется госпитализация и сложная, иногда пластическая, операция под наркозом. Эти операции выполняют опытные проктологи, так как существует вероятность рецидива (повтора) заболевания, иногда частичного недержания кала или газов, возможно сужение анального канала.
Наиболее широко используются следующие виды операций при параректальных свищах: рассечение свища в просвет кишки, иссечение свища в просвет прямой кишки (операция Габриэля), иссечение свища в просвет прямой кишки со вскрытием и дренированием затёков, проведением лигатуры (перевязки с помощью нитей).
К современным высокотехнологичным инновационным оперативным вмешательствам "сложных" параректальных свищей относят:
1. Иссечение свища в просвет прямой кишки с перемещением слизистой оболочки, или слизисто-мышечного лоскута дистального отдела прямой кишки для ликвидации внутреннего свищевого отверстия — методика относится к сфинктеросохраняющим операциям и предусматривает на первом этапе иссечение свищевого хода от наружного до внутреннего свищевого отверстия, на втором — выделение из "здоровых" тканей "заплаты" для закрытия внутреннего свищевого отверстия и подшивания её к коже. Эффективность — 44-87%.
2. Очень популярной в последнее время стал метод лечения LIFT — перевязка и пересечение части свищевого хода в межсфинктерном пространстве. Она также является сфинктеросохраняющей и по данным исследований эффективность составляет 57-94%.
3. Иссечение свища с проведением лигатуры — малоинвазивный, сфинктеросохраняющий метод. Имеет 2 разновидности:
- первая используется при наличии острого или обострения хронического гнойно-воспалительного процесса в области свища. Вводится "дренирующая" лигатура через наружное и внутреннее свищевые отверстия, происходит дренирование, уменьшение воспалительных изменений и формирование прямого свищевого хода в сроки 6-8 недель, далее вторым этапом удаляется более "простой" свищевой ход (без выраженного воспаления, наличие затёков, карманов, со сформированной фиброзной капсулой), который можно удалить и с использованием малоинвазивных вмешательств (в том числе и лазерных технологий: смотри раздел Filac технологии в лечения параректальных свищей).
- вторая — проводится "затягивающаяся" лигатура (чаще всего латексная или шёлковая), которая постепенно, медленно пересекает свищевой ход.
4. Лазерные технологии лечения параректальных свищей (Filac технологии). Проктологи всего мира ведут поиски безоперационных методов лечения парапроктита, и при лечении некоторых форм свищей достигнуты уже серьёзные успехи. Так, при свищах, имеющих прямой ход, можно использовать лазерную технологию. После бужирования (расширения просвета) в свищ проводится лазерный световод, и пучок лазерной энергии сжигает свищ изнутри. Иногда такая процедура требует повторного проведения. Гарантий на полное выздоровление чуть меньше, однако нет необходимости отказываться от работы, отсутствуют боли и раны, ни в одном случае не зарегистрировано нарушения функции держания сфинктера. Эффективность — до 71,4% наблюдений.
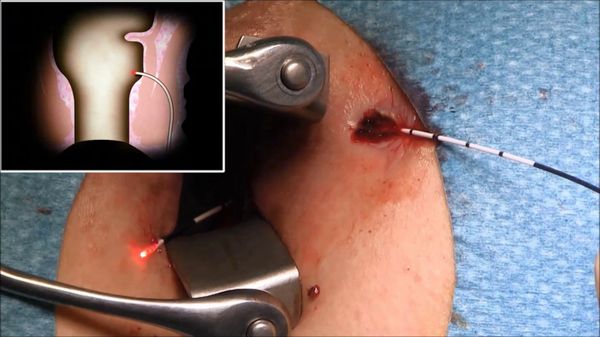
5. Лечение свища с введением в свищевой ход фибринового клея — методика заключается в предварительной "чистке" или максимальном удалении гнойно-некротических тканей с помощью специальной щёточки или ложечки Фолькмана, с последующим введением в свищевой ход фибринового клея. Преимущества метода: хотя процент эффективности метода невысокий (от 10% до 67%), но простая техника вмешательства, малая инвазивность, отсутствие повреждения мышечных структур, возможность повторения процедуры, можно рекомендовать данный метод в качестве первичной процедуры.
6. Лечение свища с использованием герметизирующих тампонов. Первый этап такой же — "чистка" свищевого хода. Вторым этапом в свищевой ход вводят специальный герметизирующий тампон с целью закупорки внутреннего свищевого отверстия и облитерации свища. Эффективность — от 50% до 83% наблюдений. Преимущества те же, что и у метода с использованием фибринового клея. [1] [2] [3] [4] [5] [6] [7] [8] [9] [10] [11] [12]
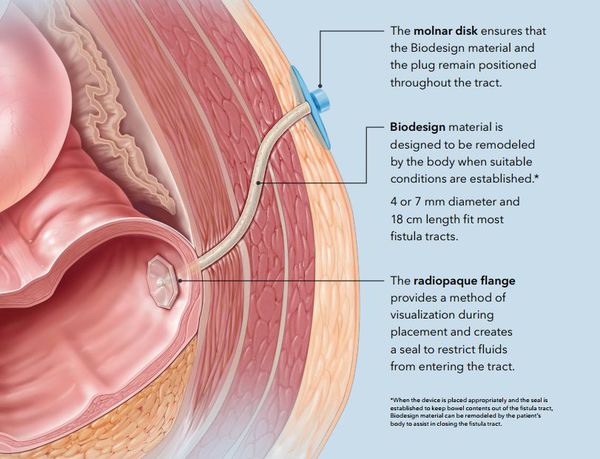
Прогноз. Профилактика
Вовремя начатое, специализированное лечение "простых" (подкожно-подслизистых, не высоких транссфинктерных, "одноходовых") свищей приводит к хорошим результатам: безрецидивному течению без осложнений. При рецидивных свищах, длительно существующем воспалении, свищах "высоких" уровней шансы на быстрое и успешное излечение уменьшаются. Методик и технологий лечения хронического парапроктита довольно много. Только специалист-проктолог поможет определиться с оптимальным методом лечения в зависимости от тяжести и стадии процесса.
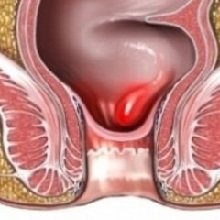 Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Подкожный парапроктит (см. фото) бывает острым и хроническим. Острый парапроктит заключается в формировании абсцессов (ограниченных полостей с гноем) жировой клетчатки. Хронический парапроктит проявляется параректальными (околопрямокишечными) и перианальными (вокруг анального отверстия) свищами, возникающими нередко после перенесенного острого парапроктита.
Парапроктит является наиболее частым заболеванием прямой кишки после геморроя.
Что это такое?
Парапроктит – это гнойное воспалительное заболевание клетчатки, которая окружает прямую кишку.
Инфекция попадает в клетчатку через крипты (естественные кармашки прямой кишки, которые открываются в околопрямокишечную клетчатку) при снижении местного иммунитета, травматизации слизистой оболочки прямой кишки, запорах.
Также патогенная флора может попадать сюда вместе с кровотоком.
Классификация
Существует несколько различных классификаций острого парапроктита. Рассмотрим каждую из них.
Первая классификация основана на этиологии возникновения данной патологии:
- Обычный острый парапроктит, возникающий вследствие запоров и последующего присоединения инфекции;
- Острая форма анаэробного парапроктита диагностируется в случае присоединения анаэробной инфекции;
- Специфическая форма острого парапроктита;
- Острый парапроктит травматической природы. Возникает в результате химического или механического повреждения тканей.
В основу следующей классификации положена локализация образующихся свищей или инфильтратов:
- Подкожный острый парапроктит. Гнойный инфильтрат локализуется под кожей в области анального отверстия.
- Ишиоректальный острый парапроктит. Встречается в 38-40% случаев.
- Ретроректальный острый парапроктит получил название абсцесса и встречается у 1,5, реже 2% обратившихся пациентов.
- Подслизистый острый парапроктит. Воспалительный процесс локализован непосредственно под слизистым слоем прямой кишки.
- Пельвиоректальный острый парапроктит. Очаг поражения локализован в жировой клетчатке, расположенной над диафрагмой таза.
- Некротический парапроктит.
Существует классификация хронического парапроктита, основанная на анатомических особенностях образовавшихся в результате патологического процесса свищей:
- Полный свищ. Сформировавшееся образование, имеет как один, так и несколько различных ходов, сливающихся в один с общим отверстием на поверхности кожных покровов.
- Неполный свищ. Отсутствует отверстие свища на поверхности кожных покровов. Ход открывается на слизистую оболочку кишечника.
- Наружный свищ. Очаг имеет выход на поверхность кожного покрова.
- Внутренний свищ. Оба выхода открываются в тазовую полость или пространство кишечника.
Следующая классификация основана на направлении отверстия свища:
В зависимости от характера расположения отверстия свища относительно анального сфинктера выделяют несколько различных типов парапроктита:
- Интрасфинктерный, т.е. свищ локализован до сфинктера со стороны кишечника и диагностируется в 30-35% случаев. Характеризуется наличием очага воспаления без разветвлений свищевых ходов.
- Экстрасфинктерный. Отверстие свища находиться за пределами сфинктера с наружной стороны.
- Транссфинктерный. Врачи находят волокна свища непосредственно в области сфинктера. Характерной особенностью становится наличие нескольких гнойных ходов, осложняющих лечение. Постепенно происходит рубцевание гнойных карманов и образование новых свищевых ходов.
Причины развития болезни
Главные виновники парапроктита — анаэробные бактерии: кишечная палочка, нередко в содружестве со стафилококками и стрептококками.
Инфекция попадает в клетчатку, окружающую прямую кишку, через открывающиеся внутрь анального канала протоки желез (морганиевы крипты) или через микроповреждения слизистой прямой кишки.
Не исключен и гематогенный/лимфогенный путь распространения инфекции. Возбудитель из хронических очагов инфекции (кариес, гайморит, хронический тонзиллит) с током крови или лимфы достигает анальной зоны и размножается в околопрямокишечной клетчатке.
Факторы, провоцирующие развитие парапроктита:
- геморрой,
- неспецифический язвенный колит,
- анальные и прямокишечные трещины,
- болезнь Крона,
- запоры,
- сниженный иммунитет,
- атеросклероз прямокишечных сосудов,
- гинекологические болезни у женщин и простатит у мужчин,
- сахарный диабет,
- оперативное вмешательство на прямой кишке.
Симптомы
Клиническая картина парапроктита (см. фото) существенно варьирует в зависимости от расположения гнойного очага. В начале заболевания отмечается короткий период с недомоганием, слабостью и головной болью. Отмечается повышение температуры выше 37,5°С с ознобом.
При подкожном парапроктите, когда гнойник располагается около анального отверстия под кожей, симптомы наиболее яркие: болезненная опухоль в области заднего прохода, с покраснением кожи над ней. Боли постепенно нарастают, приобретая интенсивный пульсирующий характер, мешая спать, сидеть, дефекация становится крайне болезненной, над опухолью появляется размягчение. Эта форма парапроктита встречается наиболее часто.
Подслизистый абсцесс располагается под слизистой оболочкой прямой кишки. Симптомы при этом виде расположения аналогичны подкожному парапроктиту, однако болевой синдром и кожные изменения менее выражены.
При ишиоректальном абсцессе гнойный очаг располагается над мышцей, поднимающей задний проход. Из-за более глубокого расположения гнойника местные симптомы более неопределенные: тупые пульсирующие боли в малом тазу и прямой кишке, усиливающиеся при дефекации. Изменения со стороны кожи в виде покраснения, отека, припухлости возникают позже на 5-6 день от появления болей. Общее самочувствие тяжелое: температура может повышаться до 38°С, выражена интоксикация.
Наиболее тяжело протекает пельвиоректальный абсцесс. Это редкая форма острого парапроктита, когда гнойный очаг располагается выше мышц, образующих тазовое дно, от брюшной полости его отделяет тонкий слой брюшины. В начале заболевания преобладают выраженная лихорадка, озноб, боли в суставах. Местные симптомы: боли в тазу и внизу живота. Через 10-12 дней боли усиливаются, появляется задержка стула и мочи.
В отдельную группу выделяют некротический парапроктит. Эта форма парапроктита отличается быстрым распротранением инфекции, сопровождается обширными некрозами мягких тканей и требует их иссечения, после чего остаются большие дефекты кожи, требующие кожной пластики.
Хронический парапроктит проявляется гнойными свищами. Устья свищевых ходов могут располагаться около анального отверстия прямой кишки или на отдалении от него на ягодицах. Боль обычно не выражена. Из устья свища часто выделяется гной с примесью фекалий. В ходе развития хронического парапроктита отверстие свища может закрываться, наступает задержка гноя, развитие абсцессов, появляются новые дефекты тканей, прорыв гноя и истечение его в прямую кишку и наружу, некротизация и другие изменения тканей, в значительной степени осложняющие свищи. Таким образом, возникают сложные свищевые системы с разветвлениями свищевого хода, полостными депо и множеством отверстий.
Как острый парапроктит переходит в хронический?
При остром парапроктите, по мере расплавления тканей и увеличения размеров гнойника, состояние больного постепенно ухудшается. Затем гнойник прорывается – образуется свищ, и гной выходит наружу. Состояние пациента улучшается, симптомы стихают. Иногда после этого происходит выздоровление. В других случаях свищ остается – в него постоянно заносится кал и газы, благодаря чему воспалительный процесс поддерживается.
Причины перехода острого парапроктита в хронический:
- отсутствие адекватного лечения;
- обращение пациента к врачу уже после того, как гнойник вскрылся;
- ошибки врачей, недостаточно эффективное лечение.
Парапроктит: фото

Возможные осложнения
Парапроктит – достаточно опасное заболевание, так как протекает с обязательным формированием гнойного абсцесса. Врачи выделяют несколько возможных осложнений рассматриваемого заболевания:
- гнойное расплавление слоев кишечной стенки;
- выход каловых масс в параректальную клетчатку;
- прорыв гноя в забрюшинное пространство;
- перитонит.
Чаще всего перечисленные осложнения заканчиваются развитием сепсиса – попаданием инфекции в кровяное русло, что реально грозит летальным исходом для пациента.
И даже если уже сформирован гнойный абсцесс, но его прорыв осуществился в самостоятельном режиме, то его содержимое попадает на область промежности, заднего прохода. Больному кажется, что весь гной вышел – тем более, что и самочувствие резко улучшается. А на самом деле при отсутствии грамотной очистки абсцесса, установки дренажа высока вероятность образования повторного гнойного абсцесса или свища.
К осложнениям хронического парапроктита относят:
- деформация области анального канала;
- деформация прямой кишки;
- изменения рубцового характера на тканях;
- неполное смыкание анального прохода;
- патологическое рубцевание стенок анального прохода;
- подтекание кишечного содержимого.
Важно: если свищ существует достаточно долго, то его клетки ткани могут переродиться в злокачественные. Врачи говорят, что 5 лет регулярных рецидивов и прогрессирования парапроктитного свища достаточно для диагностики рака.
Диагностика
Диагностика подкожного парапроктита довольно проста – из-за выраженных симптомов заболевания. Проводится в этом случае только пальцевой осмотр, причем палец в прямую кишку вводят осторожно и ведут им по стенке, противоположной той, на которой локализовался гнойник. Диагноз в этом случае ставят на основе жалоб пациента, наружного и пальцевого осмотра. Другие методы исследования парапроктита, в т.ч. инструментальные не применяются ввиду повышенной болезненности в области ануса.
Для определения ишиоректального парапроктита зачастую также обходятся только пальцевым осмотром, при котором обычно обнаруживается уплотнение на уровне или выше аноректальной линии и усиление боли при исследовании толчкообразного характера со стороны промежности. Инструментальные методы диагностирования применяют в крайних случаях.
Так же исследуют и парапроктит, образовавшийся под слизистой прямой кишки.
Гнойник, возникающий при тазо-прямокишечной форме заболевания, распознать можно только при пальцевом исследовании, но учитывая тяжесть и глубину расположения воспаления, в некоторых случаях используют ультрасонографию (УЗИ) или ректороманоскопию (обследование с помощью специального устройства, которое вводят в задний проход).
Лечение парапроктита
Парапроктит требует хирургического лечения. Сразу после установления диагноза острого парапроктита необходимо произвести операцию по вскрытию и дренированию гнойного очага. Поскольку расслабление мышц и качественное обезболивание являются немаловажными факторами, необходима полная анестезия операционной зоны. Операцию проводят в настоящее время под перидуральной или сакральной анестезией, в некоторых случаях (при поражении брюшной полости) дают общий наркоз. Местную анестезию при вскрытии параректальных абсцессов не производят.
Во время операции находят и вскрывают скопление гноя, откачивают содержимое, после чего находят крипту, являющуюся источником инфекции, и иссекают ее вместе с гнойным ходом. После полного удаления очага инфекции и качественного дренирования полости абсцесса можно рассчитывать на выздоровление. Наиболее сложной задачей является вскрытие гнойника, располагающегося в полости малого таза.
При хроническом парапроктите сформировавшийся свищ необходимо иссекать. Однако оперирование по поводу удаления свища в период активного гнойного воспаления невозможно. Сначала производят вскрытие имеющихся абсцессов, производят тщательное дренирование, только после этого можно удалять свищ. В случае имеющихся в канале инфильтрированных областей, в качестве предоперационной подготовки назначают курс противовоспалительной и антибактериальной терапии, нередко сочетающийся с методами физиотерапевтического воздействия. Оперативное вмешательство для удаления свищевого хода желательно провести как можно быстрее, поскольку рецидив воспаления и нагноения может произойти достаточно быстро.
В некоторых случаях (старческий возраст, ослабленный организм, тяжелые декомпенсированные заболевания органов и систем) операция становится невозможной. Однако в таких случаях желательно консервативными методами произвести лечение патологий, улучшить состояние пациента и тогда произвести операцию. В некоторых случаях, когда при длительной ремиссии происходит смыкание свищевых ходов, операцию откладывают, поскольку становится проблематично четкое определение подлежащего иссечению канала. Оперировать целесообразно, когда имеется хорошо визуализируемый ориентир – открытый свищевой ход.
Послеоперационный период в домашних условиях
Основу успешного выздоровления составляет правильное питание в послеоперационный период. Она должна включать в себя:
- В первые 3 дня после операции диета должна быть низкокалорийной, бесшлаковой. Пациентам разрешено употреблять каши на воде (рисовую, манну), паровые котлеты, омлеты.
- Затем рацион можно расширить посредством добавления отварных овощей, печеных яблок, кисломолочных продуктов.
- Полностью запрещаются острые, соленые, жирные продукты, алкоголь. Следует отказаться от сырых овощей, бобовых, капусты, выпечки и газированных напитков.
- Полностью исключаются кофе, чай, шоколад.
При прохождении послеоперационного периода без осложнений, конечно же, пациент может отправляться домой, при этом перевязки он может проводить самостоятельно. Для этого необходимо:
- обработать рану перекисью водорода;
- промывать ее антисептиком (фурацилином, диоксидином);
- наложить стерильную салфетку с антибактериальной мазью (использовать можно, к примеру, «Левомеколь»).
Кроме того, после каждого акта дефекации необходимо проводить туалет послеоперационной раны, гигиенические процедуры. Желательно проводить сидячие ванночки с отварами трав (календулы, одуванчика, облепихи), а также заменять перевозочный материал. После каждого стула необходим тщательный туалет промежности, желательны сидячие ванночки и новая перевязка. Непременно надо оповестить своего лечащего врача при задержке стула, чтобы проводить очистительные микроклизмы.
Советуют использовать гигиенические прокладки в первые дни, поскольку гнойное отделяемое и местные лечебные средства могут пачкать нижнее белье.
Если нет невозможности проводить адекватный туалет раны и уход, стоит обратиться в поликлинику (в хирургический кабинет), где квалифицированные специалисты смогут оказать необходимую помощь.
В домашних условиях придется продолжить прием следующих видов медикаментозных средств:
- антибактериальные препараты;
- противовоспалительные средства;
- обезболивающие медикаменты.
Обычно заживает парапроктит после операции в течение 3-4 недель.
Диета
Специально диеты при парапроктите нет. Но, для быстрого восстановления необходимо соблюдать режим питания, который состоит из следующих рекомендаций:
- Стараться принимать пищу по режиму, не менее 4-5 раз в день, примерно через одинаковое время.
- Необходимо хотя бы 1 раз в день принимать горячую пищу (в обед): суп, бульон.
- Ужин лучше сделать легким, ограничить вечером мясные продукты, большое количество углеводов.
- Лучше, чтобы все продукты были нежирными: мясо нежирных сортов, куриная грудка, индейка, нежирная рыба.
- Готовить лучше на пару, а также отваривать или запекать, но ограничить употребление пищи, жареной на растительном или сливочном масле и других жирах.
- Супы и бульоны должны быть некрепкими, вторичными, а лучше варить супы на овощных бульонах. Если хочется сделать мясной или рыбный суп, то эти продукты отвариваются отдельно и добавляются в готовое блюдо.
- Пить достаточное количество воды: не менее 1,5 л в сутки.
Что можно кушать при парапроктите?
- квашеная капуста;
- морковь в любом виде;
- томаты, огурцы, редиска;
- репчатый и зеленый лук, шпинат;
- вареная свекла;
- плоды деревьев и кустарников;
- молокопродукты;
- маложирные пропаренные мясные и рыбные блюда;
- черный хлеб;
- легкие супы;
- зерновые крупы (кроме риса);
- фруктово-ягодные и травяные отвары;
- настои из чернослива, брусники и шиповника.
- рис и манка;
- крепко заваренный чай, кофе, какао;
- шоколад;
- мучные изделия, в т. ч. и макароны;
- овсяные хлопья;
- острое, копченое, кислое, жирное;
- хлеб из белой муки;
- жирная еда;
- пища быстрого приготовления;
- спиртное.
Профилактика
Основная задача после выздоровления – не допустить рецидива парапроктита. Профилактика заключается в следующих мерах:
- устранение запоров;
- диета, обеспечивающая установление регулярного легкого стула;
- поддержание оптимального веса;
- избавление от геморроя и анальных трещин;
- тщательная гигиена, подмывание прохладной водой после каждой дефекации;
- уничтожение хронических очагов инфекции в организме;
- лечение основных заболеваний (сахарного диабета, атеросклероза, болезней желудочно-кишечного тракта и т.д.)
Прогноз при парапроктите
Благоприятный прогноз при лечении острого парапроктита вполне возможен. Однако для этого потребуется своевременные диагностика и лечение. Поэтому крайне важно, чтобы больной обратился к врачу сразу же после выявления первых симптомов заболевания. В ином случае, если заболевание не лечить на протяжении длительного времени, могут возникнуть тяжелые осложнения для здоровья пациента. В частности, игнорирование симптомов патологии может привести к формированию свищей и перетеканию заболевания в острую форму.
После хирургического вмешательства, в ходе которого были иссечены свищи, наступает полное выздоровление больного. Однако стоит отметить, что иссечение свищей, расположенных достаточно высоко, может оказаться проблематичным. В некоторых случаях свищевые ходы становятся причиной распространению гнойного воспаления в труднодоступные зоны малого таза, что в итоге становится причиной частичного удаления инфекции и, как следствие, рецидива заболевания. Если во время операции абсцесс был только вскрыт без удаления его связи с просветом кишки, полное выздоровление маловероятно.
Связано это с тем, что у больного образовывается свищ прямой кишки, после чего через некоторое время происходит рецидив заболевания.


