Вирус рака шейки матки
Содержание
- 1 Содержание
- 2 Значимость и распространённость [ править | править код ]
- 3 Классификация [ править | править код ]
- 4 Этиология [ править | править код ]
- 5 Патогенез [ править | править код ]
- 6 Клиническая картина [ править | править код ]
- 7 Диагностика [ править | править код ]
- 8 Лечение [ править | править код ]
- 9 Профилактика [ править | править код ]
- 10 Прогноз [ править | править код ]
- 11 Основные факты
- 12 Общие сведения о ВПЧ
- 13 Каким образом инфекция ВПЧ приводит к развитию рака шейки матки
- 14 Факторы риска хронической ВПЧ-инфекции и рака шейки матки
- 15 Бремя рака шейки матки в мире
- 16 Комплексный подход к борьбе с раком шейки матки
- 17 Вакцинация против ВПЧ
- 18 Выявление и лечение предраковых поражений
- 19 Лечение инвазивного рака шейки матки
- 20 Действия ВОЗ
- 21 О факторах риска развития рака шейки матки
- 22 Что надо делать с целью профилактики развития рака шейки матки?
- 23 Недостатки обычной цитологии и мазка методом ПЦР:
| Рак шейки матки | |
|---|---|
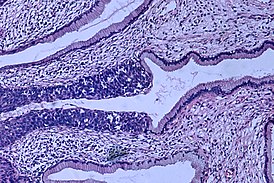 Гистологическая картина аденокарциномы на ранней стадии |
|
| МКБ-10 | C53 |
| МКБ-10-КМ | C53.9 и C53 |
| МКБ-9 | 180 180 |
| МКБ-9-КМ | 180.9 [1] и 180 [1] |
| OMIM | 603956 |
| DiseasesDB | 2278 |
| MedlinePlus | 000893 |
| eMedicine | med/324 radio/140 radio/140 |
| MeSH | D002583 |
Рак ше́йки ма́тки — злокачественное новообразование, возникающее в области шейки матки. Гистологически различают две его основные разновидности: аденокарцинома и плоскоклеточный рак. В настоящее время считается доказанной связь заболеваемости вирусом папилломы человека и риском развития рака шейки матки. [2]
Содержание
Значимость и распространённость [ править | править код ]
Исследования вопроса заболеваемости раком шейки матки проводились ещё в XIX веке, и полученные результаты показывали связь активности половой жизни и частоты встречаемости рака. Современные исследования подтверждают эти данные, наблюдается связь между частотой смены половых партнёров и риском заболевания раком шейки матки. [3] В России в 2002 году было зарегистрировано 12 285 случаев заболевания раком шейки матки. [4] Данное заболевание наиболее часто встречается у женщин среднего возраста (35—55 лет), в 20 % случаев обнаруживается в возрасте старше 65 лет, в молодом возрасте встречается относительно редко. Следует отметить, что заболеваемость раком шейки матки значительно превышает заболеваемость другими опухолями женской половой системы. [4] В начале XXI века отмечается увеличение больных раком шейки матки на поздних стадиях: доля рака IV стадии, по разным данным, составляет 37,1 % — 47,3 %. [2] [5]
Классификация [ править | править код ]
При классификации рака шейки матки используется стандартная TNM-классификация злокачественных новообразований. [6]
- Тх — недостаточно данных для оценки опухоли.
- Т0 — первичная опухоль не определяется.
- Tis — карцинома преинвазивная. Стадия по FIGO 0
- Т1 — Рак, ограниченный шейкой матки (без учёта тела матки). Стадия по FIGO 1
- Т1а — Инвазивная опухоль, обнаруживается только микроскопически. Стадия по FIGO 1а
- Т1а1 — Инвазия в строму до 3,0 мм в глубину и до 5,0 мм поверхности. Стадия по FIGO 1а 1
- Т1а2 — Инвазия в строму до 5,0 мм в глубину и до 7,0 мм по поверхности. Стадия по FIGO 1а 2
- T1b — Клинически определяемый очаг поражения, ограниченный шейкой матки или микроскопически определяемое поражение большего размера, чем Т1А/1A2. Стадия по FIGO 1b
- T1b1 — Клинически определяемый очаг поражения более 5,0 мм до 4,0 см в наибольшем измерении. Стадия по FIGO 1b1
- T1b2 — Клинически определяемый очаг поражения более 4,0 см. Стадия по FIGO 1b1
- Т2 — Опухоль шейки матки с распространением за пределы матки, но без прорастания стенки таза или нижней трети влагалища. Стадия по FIGO 2
- T2a — Без инвазии в параметрий. Стадия по FIGO 2a
- T2b — С инвазией в параметрий. Стадия по FIGO 2b.
- Т3 — Рак шейки матки с распространением на стенку таза, поражение нижней трети влагалища, нарушение функции почки. Стадия по FIGO 3.
- Т3а — Опухоль поражает нижнюю треть влагалища, но не распространяется на стенку таза, и не повреждает почки. Стадия по FIGO 3a.
- T3b — Опухоль распространяется на стенку таза и/или приводит к гидронефрозу и нефункционирующей почке. Стадия по FIGO 3b.
- Т4 — Опухоль распространяется на слизистую оболочку мочевого пузыря или прямой кишки и/или выходит за пределы малого таза. Стадия по FIGO 4а.
- M1 — Отдалённые метастазы. Стадия по FIGO 4b.
Этиология [ править | править код ]
В настоящее время выявлены факторы, которые повышают риск заболевания раком шейки матки. К ним относятся [2] [7] :
- Раннее начало половой жизни (до 16 лет).
- Частая смена сексуальных партнёров (более 2—3 в год).
- Курение.
- Инфицирование вирусом папилломы человека.
В большинстве случаев фактором риска развития рака является вирус папилломы человека 16-го и 18-го серотипов. Вирусы данных серотипов ответственны за 65—75 % случаев возникновения рака шейки матки. Заражение вирусом папилломы человека происходит преимущественно половым путём, а барьерные средства контрацепции зачастую обладают недостаточной эффективностью в защите от инфицирования ВПЧ. [7]
Несмотря на то, что инфицирование при половом контакте с носителем ВПЧ достигает 75 %, в 90 % случаев вирус достаточно быстро уничтожается иммунной системой, и только если вирусу удаётся преодолеть иммунную защиту, развивается персистирующее течение заболевания, сопровождающееся изменениями в эпителии шейки матки. [7]
Следует отметить, что исследования ВОЗ показали, что женщина, имевшая в течение жизни более 10 половых партнёров, имеет в 3 раза больший риск заболеть раком шейки матки. Также следует отметить, что у женщин, страдающих ВПЧ, их постоянные половые партнёры в 5 раз чаще, чем мужчины в прочей популяции, имели более 20 половых партнёров. [7]
Патогенез [ править | править код ]
Злокачественные новообразования возникают в результате повреждения механизмов апоптоза. В случае рака шейки матки антионкогенную активность проявляют гены p53 Rb. При персистирующей инфекции вирусом папилломы человека эти антионкогены блокируются белками, производимыми вирусными генами Е5 и Е6. Белок, синтезируемый геном Е6, инактивирует опухолевый супрессор, запускающий механизм клеточной смерти бесконтрольно пролиферирующих клеток. Кроме того, данный белок активирует теломеразу, что увеличивает шансы возникновения бессмертных клонов клеток и, как следствие, развития злокачественных образований. Следует отметить, что белок, синтезируемый геном Е6, не активен в отсутствие белка, синтезируемого геном Е7. Белок, вырабатываемый геном Е7, способен и самостоятельно вызывать опухолевую трансформацию клеток, но его действие значительно усиливается в присутствии белка, синтезируемого Е6. Блок Е7 блокирует циклин-зависимые киназы р21 и р26, что позволяет повреждённой клетке начать делиться. Таким образом мы видим, что вирус папилломы человека в результате своей жизнедеятельности повреждает противоопухолевую защиту клетки, значительно увеличивая риск развития злокачественных новообразований. [7] [8]
Клиническая картина [ править | править код ]
Симптоматика на ранних стадиях может отсутствовать или проявляться в виде трудно дифференцируемого дискомфорта. На более поздних стадиях развития заболевания могут возникать следующие клинические признаки. [9]
- Патологические вагинальные кровотечения.
- Кровотечения после полового акта, спринцевания или вагинального осмотра гинекологом.
- Изменения характера и длительности менструации.
- Возникновение кровянистого отделяемого во влагалище после наступления менопаузы.
- Боль в области малого таза.
- Боль во время полового акта.
Все приведённые выше клинические признаки неспецифичны. Также развитие рака шейки матки может сопровождаться системными эффектами, например:
- Нарастающая слабость, утомляемость.
- Быстрая потеря веса.
- Длительно сохраняющаяся субфебрильная температура, не превышающая 37,5° С.
- Анемия и повышение СОЭ.
Отсутствие характерных клинических признаков и отсутствие жалоб в дебюте заболевания значительно затрудняют раннюю диагностику и при отсутствии регулярного гинекологического осмотра приводят к поздней диагностике заболевания, значительно ухудшающей прогноз выздоровления.
Диагностика [ править | править код ]

В связи со стёртостью клинических проявлений и отсутствием специфической клиники наиболее эффективным методом диагностики являются регулярные гинекологические осмотры, призванные выявить ранние стадии злокачественных новообразований. [2]
Скрининговым методом, позволяющим выявить рак шейки матки на разных стадиях развития, является цитологическое исследование. Данные сравнительного анализа показывают, что оптимальным по эффективности и трудозатратам является обследование раз в 2—3 года. Ежегодные обследования увеличивают трудозатраты в 3 раза, а частота обнаружения новообразований возрастает только на 2 %. Следует отметить, что достаточно часто в поздней диагностике виноваты сами больные, когда они, при обнаружении у себя бессимптомно текущего рака шейки матки, своевременно не начинают лечение и обращаются за медицинской помощью на поздних стадиях, когда эффективность терапии в разы ниже, чем на ранних этапах. [2]
Основным методом диагностики является кольпоскопия, которая по мере необходимости расширяется различными дополнительными манипуляциями. Так, в случае скрининга проводится цитологическое исследование мазков отпечатков. Также шейка матки может обрабатываться уксусной кислотой для выявления плоских кондиллом, которые будут проявляется как пятна другого цвета, на поверхности нормальной шейки. В случае подозрения на наличие атипичных клеток проводится кольпоскопия с биопсией. Признаком предраковых состояний является обнаруживаемый при цитологическом обследовании пойкилоцитоз. Следует отметить, что предраковые состояния не всегда приводят к развитию злокачественных новообразований, но их наличие является плохим прогностическим признаком в отношении риска возникновения рака шейки матки. [2]
Лечение [ править | править код ]

Лечение рака шейки матки комплексное, оно может сочетать в себе хирургическое лечение, лучевую терапию и химиотерапию. [10] Ранее считалось, что наиболее эффективным при лечении рака шейки матки является сочетание хирургического и лучевого методов лечения. Ряд исследований, проведённых в 1999—2000 годах, показал, что добавление химиотерапии значительно повышает эффективность лучевой терапии. [11]
Комбинированное лечение показано во всех случаях наличия регионарного метастазирования.
Хирургическое лечение [ править | править код ]
При распространённых инвазивных формах рака шейки матки применяется расширенная гистероэктомия по методу Вертгейма—Мейгса, суть которой заключается в одномоментном иссечении тазовой клетчатки с заключёнными в ней лимфоузлами, удалении матки с придатками и не менее трети влагалищной трубки. В некоторых случаях производится экзентерация таза, но в настоящее время данный метод применяется относительно редко в связи с его высокой травматичностью для больной и эффективностью, незначительно превышающей гистероэктомию. [10]
Лучевая терапия [ править | править код ]
Лучевая терапия является ведущим методом лечения рака шейки матки и зачастую, в сочетании с химиотерапией, единственно возможным на 3—4 стадии в связи с невозможностью хирургического вмешательства. Применяется дистанционная гамма-терапия. Разовая доза, подаваемая на область воздействия, составляет 2 грей. Как правило, дистанционная гамма терапия сочетается с внутриполостным облучением шейки матки. [10]
Химиотерапия [ править | править код ]
В сочетании с лучевой терапией проводится полихимиотерапия несколькими цитостатическими препаратами. С одной стороны, эта терапия позволяет повысить эффективность лучевой терапии, добиться снижения дозы облучения и снизить шансы возникновения радиоиндуцированных опухолей. С другой стороны, сочетание химио- и лучевой терапии плохо переносится больными и приводит к усилению побочных эффектов. Ряд специалистов придерживаются мнения, что курсовая полихимиотерапия в сочетании с лучевой терапией малоэффективна и даже опасна.
Однако многие специалисты сходятся во мнении, что регионарная внутриартериальная химиотерапия цитостатиками желательна при проведении лучевой терапии, исследования показали повышение выживаемости больных, получавших подобное сочетание. [10]
Считается доказанной эффективность введения на фоне проведения лучевой терапии препаратов платины (цисплатин). [10]
Иммунотерапия [ править | править код ]
В настоящее время активно изучается вопрос сохранения иммунитета при лучевой и химиотерапии с целью обеспечения возможности организму задействовать и свои противоопухолевые механизмы. Считается, что относительно эффективным является введение интерферонов; относительно дозировки препаратов в научной среде идут активные дискуссии, и единого консенсусного мнения в настоящее время не существует. [10]
Профилактика [ править | править код ]

Важную роль в профилактике рака шейки матки играет профилактика заражения вирусом папилломы человека. В настоящее время в России рекомендована вакцинопрофилактика папилломавирусной инфекции девочкам 13—15 лет. В некоторых странах прививают и мальчиков препубертатного возраста, с целью сократить циркуляцию вируса папилломы. Вакцинация проводится вакцинами Гардасил с интервалом 0-2-6 или Церварикс с интервалом 0-1-6.
Прогноз [ править | править код ]
Прогноз условно благоприятен и зависит от стадии, на которой было выявлено заболевание. В России относительная пятилетняя выживаемость на ранних стадиях составляет около 92 %. Общая выживаемость, включающая и поздние стадии заболевания, составляет 72 %. [4] По данным других источников, 5-летняя выживаемость при первой стадии составляет 78,1 %, при второй — 57 %, при третьей — 31 %, при четвёртой — 7,8 %. [5]
Основные факты
- Вирус папилломы человека (ВПЧ) — это общее название группы вирусов, чрезвычайно широко распространенных во всем мире.
- Известно более 100 типов ВПЧ, из которых не менее 14 являются онкогенными (так называемые вирусы высокого онкогенного риска).
- ВПЧ передается, главным образом, половым путем, и большинство людей заражаются ВПЧ вскоре после начала половой жизни.
- Рак шейки матки развивается в результате передающейся половым путем ВПЧ-инфекции определенных типов.
- В 70% случаев причиной рака шейки матки оказываются ВПЧ двух типов (16 и 18).
- Имеются также доказательства связи ВПЧ с раком заднего прохода, вульвы, влагалища, полового члена и ротоглотки.
- Рак шейки матки — второй по распространенности вид рака среди женщин, проживающих в развивающихся странах. По оценкам, в 2018 г. число новых случаев в этих странах составило 570 000 (84% от всех новых случаев в мире).
- В 2018 г. от рака шейки матки умерло около 311 000 женщин, причем более 85% этих случаев смерти имели место в странах с низким и средним уровнем дохода.
- В комплекс мероприятий по борьбе с раком шейки матки входят первичная профилактика (вакцинация против ВПЧ), вторичная профилактика (скрининг и лечение предраковых поражений), третичная профилактика (диагностика и лечение инвазивного рака шейки матки) и паллиативная помощь.
- Вакцины, формирующие иммунитет к ВПЧ 16-го и 18-го типов, рекомендованы ВОЗ и одобрены к применению во многих странах.
- Одним из экономически эффективных способов профилактики рака шейки матки считается скрининг и лечение предраковых поражений у женщин в возрасте старше 30 лет.
- При выявлении рака шейки матки на ранней стадии возможно полное его излечение.
Общие сведения о ВПЧ
Вирусы папилломы человека (ВПЧ) — возбудители самой распространенной вирусной инфекции половых путей. Большинство ведущих половую жизнь женщин и мужчин рано или поздно приобретают эту инфекцию, а некоторые могут заражаться несколько раз в течение жизни.
Большинство женщин и мужчин заражаются ВПЧ вскоре после начала половой жизни. Инфекция ВПЧ относится к заболеваниям, передающимся половым путем, хотя заражение возможно и при половых контактах без проникновения. Известно, что передача вируса происходит и при простом соприкосновении половых органов.
Среди множества типов ВПЧ многие не представляют опасности для здоровья. ВПЧ-инфекции обычно исчезают за несколько месяцев без какого бы то ни было лечения, и примерно в 90% случаев элиминация инфекции из организма достигается в течение 2 лет. В небольшой доле случаев инфекции ВПЧ определенных типов могут принимать хронический характер и со временем приводить к развитию рака шейки матки.
Рак шейки матки вне всяких сомнений является самым распространенным из заболеваний, связанных с ВПЧ. Почти все случаи рака шейки матки вызваны ВПЧ-инфекцией.
Инфекциями ВПЧ некоторых типов также обусловлена определенная доля случаев рака заднего прохода, вульвы, влагалища, полового члена и ротоглотки, — заболеваний, которые можно предотвратить с помощью тех же методов первичной профилактики, что и рак шейки матки.
Некоторые не онкогенные вирусы папилломы человека, особенно ВПЧ 6-го и 11-го типов, могут приводить к образованию остроконечных кондилом и развитию респираторного папилломатоза (заболевания, при котором опухоли образуются в дыхательных путях, ведущих от носа и полости рта в легкие). Хотя эти патологические состояния очень редко приводят к смерти, распространенность заболевания может быть значительной. Остроконечные кондиломы очень широко распространены, отличаются высокой контагиозностью и отрицательно влияют на половую жизнь.
Каким образом инфекция ВПЧ приводит к развитию рака шейки матки
Несмотря на то, что большинство ВПЧ-инфекций исчезают сами по себе, а предраковые поражения в большинстве случаев самопроизвольно излечиваются, все женщины подвержены риску перехода инфекции в хроническую форму и прогрессирования предраковых поражений в инвазивный рак шейки матки.
У женщин с нормальным иммунитетом рак шейки матки может развиваться в течение 15-20 лет. Однако при нарушениях иммунной системы, например у женщин с нелеченой ВИЧ-инфекцией, этот процесс может занять всего 5–10 лет.
Факторы риска хронической ВПЧ-инфекции и рака шейки матки
- степень онкогенности ВПЧ (способности вируса вызывать рак);
- нарушения иммунитета: люди с ослабленным иммунитетом, в частности, лица, живущие с ВИЧ, подвержены более высокому риску хронической ВПЧ-инфекции и ускоренного развития предраковых поражений и рака;
- наличие сопутствующих инфекций, передающихся половым путем, таких как генитальный герпес, хламидиоз и гонорея;
- количество родов в анамнезе и роды в раннем возрасте;
- курение табака.
Бремя рака шейки матки в мире
Рак шейки матки — четвертый в мире по распространенности вид рака у женщин. Так, в 2018 г. было зарегистрировано около 570 000 новых случаев этого заболевания. Оно является причиной 7,5% всех случаев смерти от онкологических заболеваний среди женщин. Ежегодно от рака шейки матки умирает более 311 000 женщин, причем более 85% этих случаев приходится на развивающиеся страны.
В развитых странах реализуются программы по вакцинации девочек против ВПЧ и ведется регулярный скрининг женщин на ВПЧ-инфекцию. Скрининг позволяет выявлять предраковые поражения на стадиях, на которых они легко поддаются лечению. В этих странах раннее начало лечения позволяет предотвратить развитие рака шейки матки почти в 80% случаев.
В развивающихся странах из-за ограниченного доступа к профилактике рак шейки матки часто остается не выявленным до поздних стадий заболевания и появления клинических симптомов. Кроме того, в этих странах может быть крайне ограничен доступ к лечению поздних стадий рака (например, доступ к онкохирургии, лучевой и химиотерапии), в связи с чем смертность от рака шейки матки там намного выше.
Проведение эффективных лечебно-профилактических мероприятий могло бы позволить снизить высокий показатель смертности от этого заболевания в мире (стандартизированный по возрасту коэффициент смертности в 2018 г.: 6,9 на 100 000).
Комплексный подход к борьбе с раком шейки матки
ВОЗ рекомендует комплексный подход к профилактике и лечению рака шейки матки. В рекомендуемый набор действий входят мероприятия, относящиеся ко всем этапам жизненного цикла. В эту многопрофильную программу должны входить такие компоненты, как просветительская работа в сообществах, мобилизация социальных ресурсов, вакцинация, скрининг, лечение и паллиативная помощь.
- Вакцинация против ВПЧ
- Санитарное просвещение и информирование о вреде употребления табака
- Сексуальное просвещение с учетом возраста и культурных традиций
- Пропаганда безопасного секса и раздача презервативов подросткам, живущим половой жизнью
- Мужское обрезание
- Экспресс-тесты на ВПЧ высокого риска в пунктах оказания медицинской помощи
- Немедленное последующее лечение
- Лечение на месте
- Хирургическое лечение
- Лучевая терапия
- Химиотерапия
- Паллиативная помощь
Первичная профилактика начинается с вакцинации девочек в возрасте 9–14 лет до начала половой жизни.
В перечень других рекомендуемых профилактических мероприятий для девочек или мальчиков, в зависимости от ситуации, входят:
- информирование о практиках безопасного секса, в том числе о нежелательности раннего начала половой жизни;
- пропаганда использования презервативов и предоставление их тем, кто уже начал половую жизнь;
- предупреждение о вреде употребления табака, к которому многие приобщаются в подростковом возрасте и которое является серьезным фактором риска развития рака шейки матки и других онкологических заболеваний;
- мужское обрезание.
Начиная с 30 лет все женщины, ведущие активную половую жизнь, должны проходить скрининг на атипичные клетки шейки матки и наличие предраковых поражений.
Если для лечения предраковых поражений шейки матки необходимо иссечение участков с атипичными клетками или измененными тканями, рекомендуется применять метод криотерапии, основанный на разрушении патологических тканей путем их замораживания.
При обнаружении признаков рака шейки матки необходимо начинать лечение, вариантами которого могут быть хирургическое вмешательство, лучевая терапия и химиотерапия.
Вакцинация против ВПЧ
В настоящее время существуют три вакцины, которые защищают одновременно от ВПЧ 16-го и 18-го типов, вызывающих не менее 70% случаев рака шейки матки. Одна из этих вакцин обеспечивает дополнительную защиту от трех других онкогенных ВПЧ, ответственных еще за 20% случаев этого заболевания. С учетом того, что вакцины только от ВПЧ 16-го и 18-го типов, обеспечивают также определенный уровень перекрестной защиты от других менее распространенных онкогенных типов ВПЧ, ВОЗ считает, что эти три вакцины являются равноценными средствами профилактики рака шейки матки. Две из этих вакцин защищают также от ВПЧ 6-го и 11-го типов, вызывающих аногенитальные остроконечные кондиломы.
Клинические и пострегистрационные исследования показывают, что вакцины против ВПЧ отличаются высокой безопасностью и высокой эффективностью в предотвращении ВПЧ-инфекций.
Вакцины против ВПЧ дают максимальный эффект, если их вводят до контакта организма с этими вирусами. В связи с этим ВОЗ рекомендует вакцинировать девочек в возрасте от 9 до 14 лет, когда большинство из них еще не начали вести половую жизнь.
Вакцины не лечат ВПЧ-инфекцию и связанные с ВПЧ заболевания, в частности, рак.
В некоторых странах начали вакцинировать и мальчиков, так как вакцинация предотвращает развитие рака половых органов не только у женщин, но и у мужчин, а две из существующих вакцин способны также препятствовать развитию остроконечных кондилом у представителей обоих полов. Рекомендуемая ВОЗ вакцинация девочек в возрасте от 9 до 14 лет представляет собой наиболее эффективное с точки зрения затрат медицинское мероприятие по борьбе с раком шейки матки.
Вакцинация против ВПЧ не отменяет необходимости скрининга на рак шейки матки. В странах, где вакцинация против ВПЧ внедрена в медицинскую практику, может сохраняться необходимость в разработке или усилении программ по скринингу.
Выявление и лечение предраковых поражений
Скрининг на рак шейки матки предусматривает проверку на наличие предраковых и раковых образований у женщин, которые зачастую могут чувствовать себя совершенно здоровыми и у не иметь никаких симптомов заболевания. Если при скрининге обнаруживаются предраковые поражения, их лечение не представляет трудностей и позволяет избежать развития рака. Кроме того, скрининг позволяет обнаруживать рак на ранней стадии, когда высока вероятность полного излечения.
Поскольку предраковые поражения развиваются на протяжении многих лет, скрининг рекомендуется регулярно проходить всем женщинам, начиная с возраста 30 лет (периодичность скрининга зависит от используемого для этого метода). Регулярный скрининг у женщин с ВИЧ-инфекцией, ведущих активную половую жизнь, должен начинаться раньше — с момента, когда они узнают о своем ВИЧ-статусе.
При проведении скрининга необходимо обеспечить возможность последующего лечения и предусмотреть необходимые действия в случае получения положительных результатов теста. Без надлежащей организации таких мероприятий проведение скрининга неэтично.
Существуют три различных типа скрининговых тестов, рекомендуемых ВОЗ в настоящее время:
- тесты на ВПЧ, относящиеся к группе высокого риска;
- визуальная проверка с применением уксусной кислоты;
- традиционный ПАП-тест и метод жидкостной цитологии (ЖЦ).
Для лечения предраковых поражений ВОЗ рекомендует применять методы криотерапии и электрохирургической петлевой эксцизии. При обнаружении более глубоких поражений следует направлять пациенток на дополнительные обследования для принятия обоснованных решений о дальнейших действиях.
Лечение инвазивного рака шейки матки
При наличии у женщины симптомов, позволяющих заподозрить рак шейки матки, ее необходимо направить в специализированное лечебное учреждение для проведения дополнительных исследований, постановки диагноза и лечения.
На ранних стадиях рака шейки матки могут появляться следующие симптомы:
- нерегулярные мажущие кровянистые выделения или слабое кровотечение в период между месячными у женщин детородного возраста;
- мажущие выделения или кровотечение у женщин в постменопаузе;
- кровотечение после полового акта;
- более обильные выделения из влагалища, иногда с неприятным запахом.
По мере прогрессирования рака могут появляться более тяжелые симптомы, в том числе:
- постоянная боль в спине, ногах и (или) в области таза;
- потеря веса, утомляемость, снижение аппетита;
- неприятно пахнущие выделения и дискомфорт во влагалище;
- отек одной или обеих нижних конечностей.
При далеко зашедших формах рака могут развиться и другие тяжелые симптомы, в зависимости от того, на какие органы распространился рак.
Диагноз рака шейки матки должен быть подтвержден результатами гистологического исследования. Стадию заболевания устанавливают на основании размеров опухоли и распространения процесса на область таза и отдаленные органы. Выбор метода лечения зависит от стадии рака, при этом в перечень возможных вариантов входят хирургическая операция, лучевая терапия и химиотерапия. Кроме того, важную роль в ведении пациентов с онкологическими заболеваниями играет паллиативная помощь, позволяющая облегчать боль и страдания, причиняемые болезнью.
Действия ВОЗ
ВОЗ разработала руководство по профилактике рака шейки матки и борьбе с этим заболеванием путем вакцинации, скрининга и лечения инвазивной формы рака. Совместно со странами и партнерами ВОЗ занимается разработкой и осуществлением комплексных программ.
В мае 2018 г. Генеральный директор ВОЗ выступил с призывом к действиям, направленным на ликвидацию рака шейки матки, и предложил странам и партнерам объединить усилия для расширения доступа к мерам профилактики рака шейки матки и увеличения охвата населения. В качестве трех основных мер были названы вакцинация против ВПЧ, скрининг и лечение предраковых поражений, а также ведение пациенток с раком шейки матки.
Довольно часто приходится сталкиваться с ситуацией, когда у пациентки выявляется вирус папилломы человека (ВПЧ) высокого онкогенного риска. Как правило, докторами тут же сообщается, что имеется риск развития рака шейки матки. Нередко сразу же назначается довольно агрессивное лечение, проводится биопсия, однако, в целом четко не объясняется, что на самом деле происходит, и каков дальнейший прогноз. И самое неприятное – в большинстве случаев, к сожалению, наши коллеги не следуют четкому алгоритму лечения таких пациенток, который уже достаточно давно существует в мире и является общепринятым в развитых странах.
Итак, если у вас выявлено методом ПЦР наличие вируса папилломы человека (ВПЧ) высокого онкогенного риска – это совершенно не означает, что нужно впадать в панику. В этой находке нет ничего серьезного, это всего лишь повод пройти соответствующее обследование.
О факторах риска развития рака шейки матки
- Наличие ВПЧ высокого онкогенного риска не означает, что рак шейки матки обязательно разовьется — вероятность есть, но она очень мала и если вы будете регулярно посещать гинеколога, то даже в случае возникновения, это неприятное заболевание можно будет обнаружить на самых ранних (предраковых) стадиях и полностью его вылечить.
- Вирус папилломы человека проникает в клетки шейки матки и может длительное время не вызывать в них никаких изменений. Этот вирус может быть подавлен иммунной системой, и в последствии не определяться при выполнении анализа. Чаще всего это происходит к 30-35 годам. Соответственно, присутствие вируса в организме после этого возраста заставляет внимательнее относиться к оценке состояния шейки матки.
- Большое значение имеет количество вируса в организме. Обычный анализ методом ПЦР указывает лишь на присутствие вируса папилломы человека в организме, но не отражает его количество. Есть специальный анализ, который выявляет количество вируса ВПЧ.
- В мире не существует ни одного эффективного средства для лечения вируса папилломы человека, как и не используются иммуномодуляторы и прочие препараты. От вируса папилломы человека «вылечить» невозможно. Иммунная система может подавить его репликацию, но никакие препараты (что бы ни утверждалось производителями) не могут помочь иммунной системе подавить этот вирус. Все назначаемые в нашей стране схемы лечения (например, включающие в себя аллокин-альфа, полиоксидоний, панавир, циклоферон, изопринозин и пр.), не имеют никакой доказанной эффективности. Аналогов этих препаратов в развитых странах не существует.
Оставьте свой номер телефона
Довольно часто приходится сталкиваться с ситуацией, когда у пациентки выявляется вирус папилломы человека (ВПЧ) высокого онкогенного риска. Как правило, докторами тут же сообщается, что имеется риск развития рака шейки матки. Нередко сразу же назначается довольно агрессивное лечение, проводится биопсия, однако, в целом четко не объясняется, что на самом деле происходит, и каков дальнейший прогноз. И самое неприятное – в большинстве случаев, к сожалению, наши коллеги не следуют четкому алгоритму лечения таких пациенток, который уже достаточно давно существует в мире и является общепринятым в развитых странах.

Итак, если у вас выявлено методом ПЦР наличие вируса папилломы человека (ВПЧ) высокого онкогенного риска – это совершенно не означает, что нужно впадать в панику. В этой находке нет ничего серьезного, это всего лишь повод пройти соответствующее обследование.
Что надо делать с целью профилактики развития рака шейки матки?
- Наблюдаться у гинеколога. Один раз в год обязательно проходить осмотр у гинеколога с обязательным осмотром шейки матки — кольпоскопией.
- Простого осмотра шейки матки недостаточно — необходимо сделать определенные анализы. То есть ответить на два вопроса: есть ли у вас вирус папилломы человека, и есть ли в клетках шейки матки изменения, которые могут потенциально привести к развитию рака шейки матки. Чаще всего в обычных клиниках и лабораториях берут простой цитологический мазок и мазок методом ПЦР на определение вируса (то есть анализ, который просто ответит на вопрос — есть этот вирус или нет). У этих анализов есть несколько существенных недостатков, которые могут существенно влиять на их точность.
- После 65 лет также необходимо регулярно проходить скрининг на рак шейки матки. К нему, в большинстве случаев, приводит заражение вирусом папилломы человека. Причем, возбудитель мог попасть в организм даже во время сексуальных контактов 10-летней давности, «дремать» в течение длительного времени, а затем привести к развитию злокачественной опухоли. В том случае, если женщина в пожилом возрасте продолжает ежегодно проходить проверку на предрасположенность к раку шейки матки, возможность «вовремя» поймать болезнь и вылечиться от нее повышается в несколько десятков раз.
Недостатки обычной цитологии и мазка методом ПЦР:
Мазок с шейки матки берется плоской щеточкой и материал «размазывается» по стеклу:
- врач может не забрать клетки со всей поверхности шейки матки;
- при нанесении на стекло получается мазок с неравномерно нанесенным материалом (где-то толще, где-то тоньше), что не позволяет врачу-цитологу полноценно его осмотреть и корректно оценить все полученные клетки;
- стекло с нанесенным мазком может «засоряться», что так же влияет на качество оценки полученных клеток.
Мазок методом ПЦР в результате покажет есть вирус папилломы человека или нет. По нему нельзя судить о количестве этого вируса, а это имеет значение.
Поэтому в настоящее время наиболее точным методом диагностики является метод жидкостной цитологии. Суть метода заключается в том, что материал забирается с шейки матки с помощью специальной щеточки, которая за счет свой конструкции позволяет захватить клетки со всей поверхности шейки матки и из цервикального канала. Далее щеточка погружается в специальный контейнер с раствором. Это контейнер отправляется в лабораторию. Все клетки с этой щеточки оказываются в специальном растворе, который загружается в сложный аппарат. В нем происходит обработка материала, и после этого клетки тонким и равномерным слоем наносятся на стекло, которое после окраски оценивает врач-цитолог. Помимо этого, аналитический аппарат также «прогоняет» через свой анализатор полученные препараты, что позволяет выявить сомнительные или подозрительные участки и обратить на них внимание врача-цитолога.

Такой подход позволяет рассмотреть все полученные при заборе материала клетки и полноценно их оценить. Это существенно увеличивает вероятность точной диагностики состояния клеток шейки матки и позволяет не пропустить их злокачественную трансформацию.
У жидкостной цитологии, как метода ранней диагностики раковых изменений шейки матки, есть еще два важнейших преимущества:
- Напомним, что клетки после забора находятся в специальном растворе, где они могут храниться до полугода. Используя этот раствор можно также провести анализ на наличие вируса папилломы человека количественным методом (Digene-тест). То есть выявить не только наличие этого вируса, но и узнать его количество, а это имеет значение при интерпретации результатов цитологического анализа и влияет на дальнейшую тактику.
- Из полученного раствора с клетками можно сделать еще один важнейший анализ — определение особого белка Р16ink4a. Определение этого белка позволяет прояснить ситуацию при выявлении измененных клеток шейки матки, имеющих косвенные признаки трансформации. Выявление этого белка указывает на то, что клетка имеет серьезные повреждения, и есть высокая вероятность ее злокачественного превращения. Отсутствие этого белка говорит о том, что дефект в клетках не опасен и вероятность злокачественной трансформации минимальна.
Таким образом, из одного забора материала можно сделать три анализа и для этого не надо несколько раз приезжать в клинику. То есть, если у вас берут анализ только для проведения жидкостной цитологии и выявляют «плохие» клетки, то дополнительные исследования (определение количества вируса папилломы человека и анализ на специфический белок) можно выполнить из уже полученного материала, просто дополнительно заказав эти тесты в лаборатории.
Подобный тройной тест позволяет с максимально возможной в настоящий момент точностью провести анализ клеток шейки матки и решить, что делать дальше.
Такой тест важно проводить не только женщинам, у которых уже были выявлены изменения на шейке матки или диагностировано наличие вируса папилломы человека онкогенных типов. Этот тест необходимо выполнять профилактически 1 раз в год, в таком случае вы сможете быть уверены, что не пропустите возможные изменения шейки.
Материал подготовлен кандидатом медицинских наук, , гинекологом, хирургом клиники «Медицина 24/7» Бокиным Иваном Игоревичем.
В медицинского центре "Медицина 24/7" выполнятся такой анализ клеток шейки матки. При этом мы работаем совместно с ведущей в нашей стране лабораторией, специализирующейся на цитологических исследованиях, расположенной в одном из крупнейших онкологических лечебных учреждений нашей страны.






