Болезни кожи полового члена
Содержание
К болезням полового члена у мужчин относят: различные виды баланопостита (воспаление головки и крайней плоти); инфекции, передающиеся половым путем — сифилис, гонорея, трихомонадная, хламидийная, микоплазменная, паховая гранулема, венерическая гранулема, донованоз, мягкий шанкр, генитальный герпес. Вовлечение полового члена в патологический процесс возможно при таких кожных заболеваниях, как псориаз, красный плоский лишай, отрубевидный лишай.
Основные симптомы при патологиях пениса: зуд, жжение, покраснение, высыпания, эрозии или язвы, неприятный кислый или рыбный запах, боль при половом акте. При появлении подобных признаков необходимо обратиться к врачу.
Наиболее частая форма баланопостита. Вызывается дрожжеподобными грибками рода Кандида (Candida). Основной причиной развития являются бесконтрольное применение антибиотиков и плохая гигиена. Предрасполагающие факторы — сахарный диабет и пожилой возраст.
Из особенностей клинической картины стоит выделить обильные творожистые налеты белесоватого цвета на головке и крайней плоти.

Диагноз ставится на основании:
- симптомов;
- обнаружении грибов при микроскопии урогенитального мазка;
- обнаружении ДНК грибов Cand >

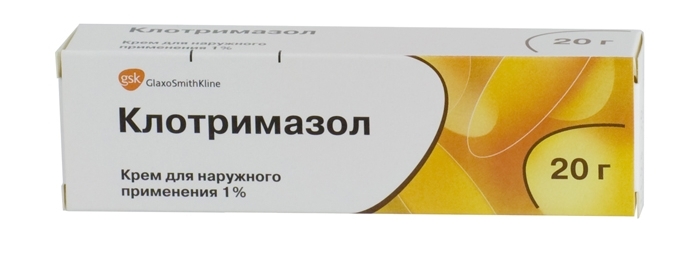
Для лечения применяют кремы и мази с противогрибковыми препаратами:
- Клотримазол (Кандид);
- Миконазол (Микозон).
При выраженном воспалительном процессе и/или при присоединении бактериальной инфекции используют комбинированные средства, содержащие глюкокортикоиды и антибиотики:
- Пимафукорт (Гидрокортизон + Натамицин + Неомицин);
- Тридерм (Бетаметазон + Гентамицин + Клотримазол).

Возбудители аэробного баланопостита — стафилококки, стрептококки и энтеробактерии.
Клиническая картина разнообразна — от незначительного покраснения до выраженного отека и появления трещин на головке.
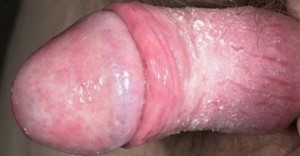
Диагноз ставится на основании микроскопических и молекулярно-биологических исследований.

- в таблетках — Эритромицин или Азитромицин (Сумамед);
- крем — Фузидиевая кислота.

Основные возбудители — Гарднереллы, Бактероиды и Фузобактерии (Gardnerella vaginalis, Bacteroides, Fusobacterium). Основной предрасполагающий фактор — плохая гигиена.
Различают 3 клинические формы:
- 1. Легкую — неприятный запах, небольшой налет и покраснение — в большинстве случаев происходит самоизлечение.
- 2. Эрозивную — отек головки, образование болезненных эрозий.
- 3. Эрозивно-гангренозную — выраженный отек, болезненный язвы, зловонное гнойное отделяемое. Без лечения может наступить гангрена головки полового члена.

Легкая форма анаэробного баланопостита
Эффективны лишь специфические антибактериальные препараты:
- Метронидазол (Трихопол) — таблетки или мазь;
- Клиндамицин (Далацин) — крем.

Сифилис относится к половым инфекциям (ИППП). Возбудителем является бледная трепонема (Treponema pallidum).
Пути заражения сифилисом:
- половой — самый частый;
- трансплацентарный — при наличии сифилиса у беременной женщины;
- трансфузионный — при переливании крови от человека, зараженного сифилисом;
- контактный.
Инкубационный период (время от инфицирования до появления первых симптомов) составляет от 2 недель до 2 месяцев.
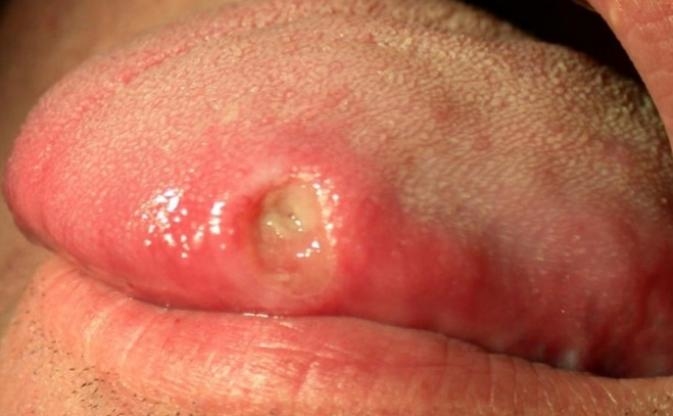
Основным клиническим проявлением сифилиса является твердый шанкр. Это плотное образование с эрозией или язвой на верхушке и воспалением близлежащих лимфатических сосудов.
Главной особенностью и опасностью сифилитического шанкра является его абсолютная безболезненность.
Чаще всего шанкр располагается на головке или крайней плоти полового члена. Реже он расположен на теле или основании члена или на мошонке. Это так называемые типичные шанкры.
К атипичным шанкрам относят:
- индуративный отек — очень сильный отек головки или крайней плоти. Они увеличиваются в 2-4 раза, становятся плотными и синюшно-багрового цвета;
- шанкр-панариций — воспаление концевых фаланг пальцев рук, чаще всего встречается у медицинских работников;
- шанкр-амигдалит — воспаление небной миндалины.
- реакция микропреципитации;
- реакция Вассермана;
- темнопольная микроскопия;
- ПЦР-тест.
Основное лечение сифилиса — антибиотики пенициллинового ряда. Применяют один из следующих:
- Бензатина бензилпенициллин (Ретарпен);
- Бициллин-1;
- Бициллин-3;
- Бензилпенициллина новокаиновая соль.

При неэффективности пенициллинов применяют антибиотики других групп:
Гонорея — инфекционное заболевание, передающееся половым путем. Вызывается гонорейной палочкой (Neisseria gonorrhoeae).
Инкубационный период — от 2 до 5 дней. Наиболее часто возникают баланопостит и уретрит (воспаление мочеиспускательного канала). Характерной особенностью гонореи является обильное выделение гноя желто-белого цвета из уретры. Могут наблюдаться симптомы общей интоксикации — слабость, утомляемость, повышение температуры тела.

Гонорея часто осложняется везикулитом (воспаление семенных пузырьков) и простатитом.
Диагноз ставится на основании микроскопии урогенитального мазка.

Урогенитальный трихомониаз относится к инфекциям, передающимся половым путем. Возбудитель — простейшее из класса жгутиковых — Трихомонада (Trichomonas vaginalis).
Инкубационный период составляет около 10 дней. Симптомы уретрита и баланопостита при трихомониазе очень скудные. В половине случаев признаки вообще могут отсутствовать. Поэтому его особенностью является частое развитие осложнений.
Осложнения:
Из-за частых осложнений в виде воспалений яичка и его придатков трихомониаз может являться причиной мужского бесплодия.
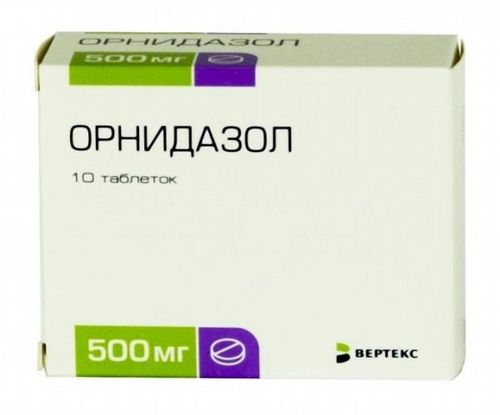
Наиболее эффективными средствами являются нитроимидазолы:
- Метронидазол (Трихопол);
- Тинидазол;
- Орнидазол (Тиберал).
Хламидиоз относится к ИППП. Возбудитель — внутриклеточная бактерия хламидия (Chlamydia trachomatis).
Инкубационный период — около 2 недель. Особенностью хламидиоза является сочетание уретрита и баланопостита с болью в суставах и конъюнктивитом (синдром Рейтера). Баланопостит при урогенитальном хламидиозе называется цирцинарный.
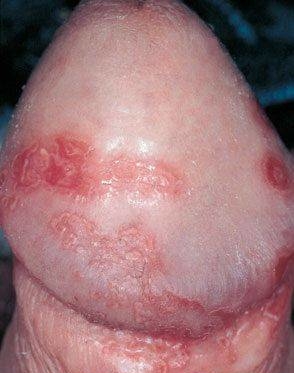
Хламидиоз часто осложняется простатитом и эпидидимитом.
- Микроскопия соскоба;
- ПЦР-тест;
- Определение иммуноглобулинов к хламидиям в крови.
В отношений хламидий активны антибиотики группы макролидов и тетрациклинов:
- Азитромицин (Сумамед) или Джозамицин (Вильпрафен);
- Доксициклин.
При выраженном развитии цистинарного баланопостита применяется гидрокортизоновя мазь.
Генитальный герпес относится к ИППП. Возбудитель — вирус простого герпеса (ВПГ) 1-го и 2-го типа.
Инкубационный период — от 2 до 2 дней. Вначале на головке или крайней плоти появляются красные бляшки, затем образуются пузырьки (везикулы), которые, лопаясь, образуют болезненные эрозии. Они сливаются между собой, образуя обширные болезненные язвы.
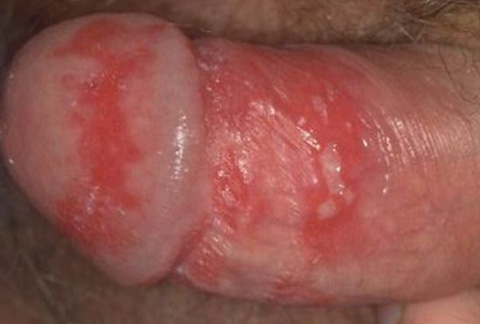
- обнаружение антител к ВПГ 1 и 2 в крови;
- ПЦР-тест.
Применяют специфические противовирусные препараты в таблетках:
- Ацикловир (Зовиракс);
- Валацикловир (Валтрекс);
- Фамцикловир (Фамвир).

Мягкий шанкр, или шанкроид, относится к ИППП. Возбудитель — стрептобацилла Haemophilus ducreyi.
Вначале на головке или крайней плоти возникает небольшое отечное пятно, на котором образуется в узелок. Затем он превращается в гнойный пузырек (пустулу), вскрывается и образует очень болезненную и кровоточащую язву размером до 2-3 см. При вскрытии пустулы происходит инфицирование здоровых участков кожи, т. е.самозаражение.
Паховые лимфатические узлы сильно увеличиваются и становятся болезненными.

Диагноз ставится на основании микроскопического обнаружения стрептобацилл в мазке с язвы.
Для лечения мягкого шанкра применяются следующие антибактериальные препараты:

Венерическая, или паховая лимфогранулема, — относится к ИППП. Возбудитель — хламидия. Серотип отличается от такового хламидий, вызывающих урогенитальный хламидиоз.
Инкубационный период — около 2 недель. Вначале появляются узелки и гнойнички, после вскрытия которых остаются безболезненные язвы. Затем через месяц начинают увеличиваться паховые лимфатические узлы. Возникают симптомы общей интоксикации — головная боль, повышение температуры тела, снижение аппетита, боли в мышцах и суставах.
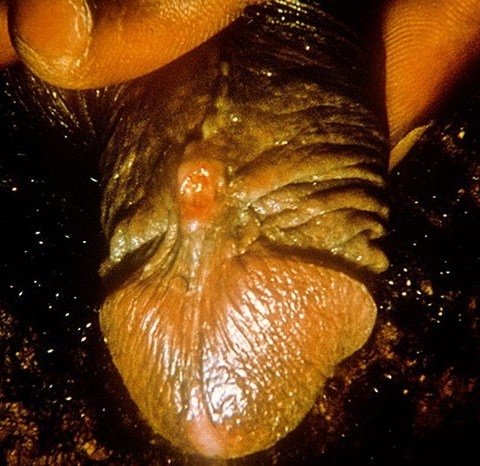
Лимфатические узлы сливаются между собой, образуя плотный инфильтрат до 5-6 см. Инфильтрат очень болезненный, кожа над ним синюшная. При вскрытии таких инфильтратов выделяется большое количество густого гноя.
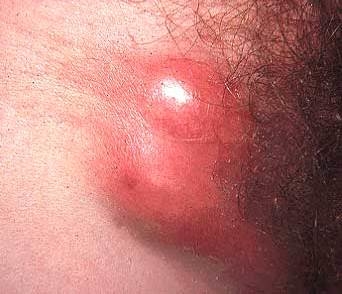
Инфильтрат лимфатических узлов при венерической лимфогранулеме
- Микроскопия мазка с язв или гноя.
- Обнаружение антител в крови.
Для лечения применяют антибиотик Доксициклин или Азитромицин.

Донованоз, или паховая гранулема, относится к ИППП. Возбудитель — тельца Донована (Calymmatobacterium granulomatis). Заболевание часто протекает вместе с сифилисом.
Инкубационный период — от нескольких дней до 3 месяцев. На головке или теле пениса, или на крайней плоти появляются папулы, которые затем изъязвляются, образуя язвы с зернистой поверхностью. Язвы при донованозе безболезненные, имеют зубчатые и волокнистые края, по внешнему виду напоминают опухоль.
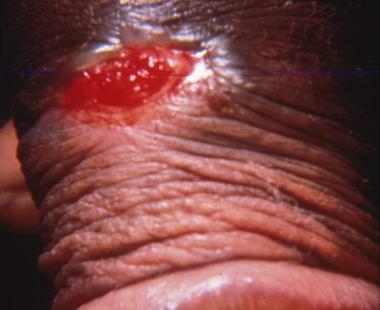
Диагноз ставится на основании микроскопии соскоба с язвенной поверхности.
Наиболее эффективные антибиотики для лечения донованоза:
- Бисептол (Сульфаметоксазол + Триметоприм).
- Азитромицин (Сумамед).
- Ципрофлоксацин (Ципролет).
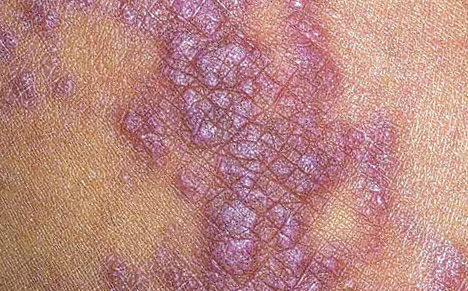
Псориаз — это наследственное кожное заболевание. Причина развития патологии неизвестна. Основным кожным элементом являются шелушащиеся бляшки красного цвета. Поражение кожи часто генерализованное. Бляшки располагаются на коже головы, на локтях, коленях, паховых складках, головке полового члена и крайней плоти. Образования болезненны и вызывают зуд.
На поверхности ногтей при псориазе появляются мелкие точечные углубления, напоминающие наперсток.
При заболевании могут поражаться суставы (псориатический артрит), они отекают, болят, деформируются, движения в них скованы.
Специфические симптомы псориаза (псориатическая триада):
- Симптом стеаринового пятна— при легком поскабливании бляшки шелушение усиливается.
- Симптом терминальной пленки— появление тонкой прозрачной пленки при полном удалении чешуек.
- Симптом кровяной росы— при удалении пленки появляются маленькие капли крови.
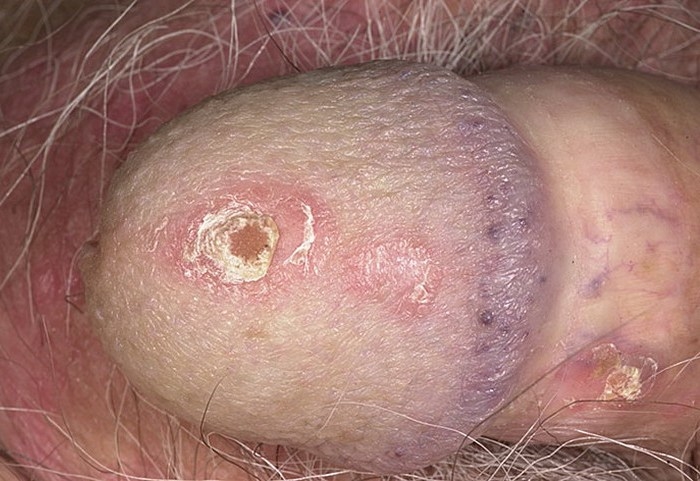
Окончательно диагноз ставится на основании гистологического исследования биоптата пораженного участка кожи.
Лечение псориаза многокомпонентное и включает:
- Топические глюкокортикоиды (мази и кремы) — Бетаметазон, Триамцинолон.
- Препараты, содержащие витамин D — Кальцийпотриол (Дайвонекс).
- Препараты, содержащие цинк — Пиритион цинка (Фридерм).
- Фототерапия (ПУВА-терапия) — применение фотосенсибилизаторов и воздействие длинноволновым ультрафиолетовым излучением.
- Эмоленты для интимной гигиены вместо мыла при поражении половых органов — Эмолиум, Лейкобез.

Красный плоский лишай — это хроническое воспалительное заболевание кожи и слизистых оболочек. Причина развития неизвестна.
При этом заболевании пациенты отмечают, что на коже появились плоские папулы, диаметром 2-5 мм, красного или фиолетового цвета. Они вызывают сильный зуд, имеют четкие границы со здоровой кожей, склонны к слиянию. Наиболее часто располагаются на локтях, коленях, туловище, половых органах и слизистой оболочке полости рта.
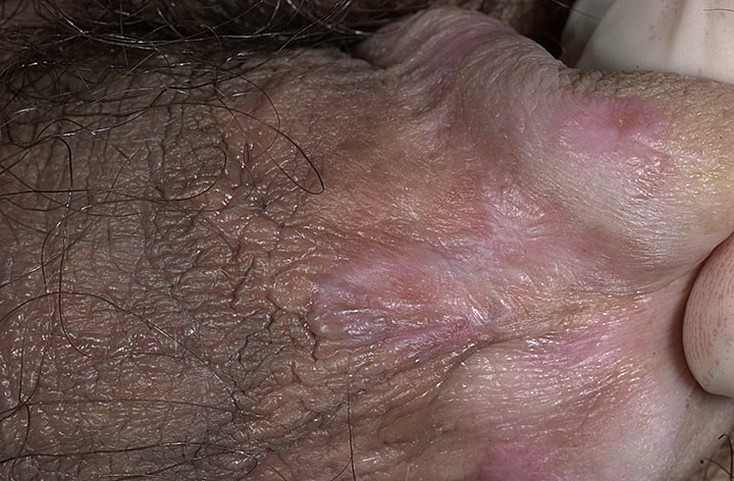
Характерен симптом сетки Уикхема — в местах большого скопления папул при смазывании маслом видна сетка из пересекающихся линий.
Диагноз ставится на основании гистологического исследования биоптата пораженного участка кожи.
Главным лечением является применение топических глюкокортикоидов:
- Клобетазол (Дермовейт);
- Флуоцинолон (Синафлан).

При сильном зуде назначаются антигистаминные средства:
- Лоратадин (Кларитин);
- Цетиризин (Цетрин).
Отрубевидный лишай — это грибковое заболевание кожи. Возбудитель — дрожжеподобный гриб Pityrosporum ovale, относится к нормальной флоре кожи. Заболевание развивается при сочетании различных факторов — повышенная потливость, плохая гигиена, сопутствующие тяжелые заболевания и т. д.
Отрубевидный лишай проявляется в виде белых или светло-коричневых пятен. Пятна располагаются в основном на шее, груди, спине, животе, внутренней поверхности бедер, головке полового члена и крайней плоти. Они не вызывают беспокойства или сопровождаются легким зудом.
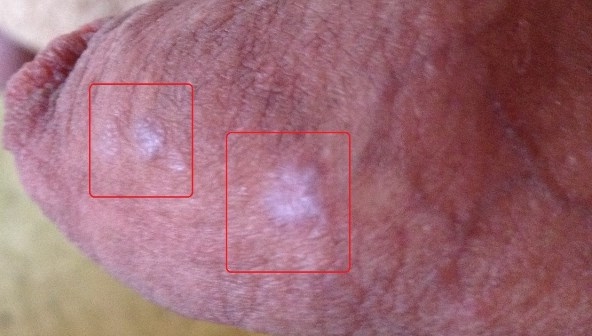
- осмотр пораженных участков кожи лампой Вуда;
- микроскопическое исследование;
- гистологическое исследование.
Лечение отрубевидного лишая:
- Кетоконазол (Микокет);
- раствор салицилового спирта.

Амебиаз — это инфекционное заболевание. Возбудитель — дизентерийная амеба (Entamoeba hystolytica). Обычно данный микроорганизм вызывает амебную дизентерию. Однако при контакте половыми органами с задним проходом инфицированного может развиться мочеполовой амебиаз — уретрит, баланопостит, везикулит, простатит.
Инкубационный период — около 2 недель. В области крайней плоти и головки полового члена отмечается появление болезненных язв с гнойным отделяемым, имеющим гнилостный запах. Часто поражаются паховые лимфатические узлы с последующим их нагноением.
- микроскопия мазка;
- обнаружение антител в крови.
Для лечения применяются амебоцидные препараты:
- Эметина гидрохлорид;
- Дигидроэметин;
- Орнидазол (Тиберал);
- Дийодохин.
Половой член имеет головку, тело и корень (основание). Каждая из этих структур может повреждаться или является благоприятным местом для развития множества заболеваний, прежде всего инфекционно-воспалительного характера. Чтобы избежать необратимых последствий для здоровья, нужно различать возможные симптомы и своевременно обращаться к врачу.
Виды болезней полового члена
У мужчин мочеиспускательный канал с возрастом подвергается изменениям. До пубертатного периода он короче и уже, после чего он растет соответственно размерам члена – окончательно формируется уретра. Пенис способен увеличиваться при возбуждении, приобретая значительную плотность, что необходимо для осуществления полового акта.

Патологические нарушения могут носить врожденный или приобретённый характер. В зависимости от их тяжести страдать такие функции:
- Выведение мочи.
- Эрекция – рефлекторный механизм, основанный на кровенаполнении кавернозных тел пениса во время возбуждения.
- Способность к половому акту (совершение фрикций).
- Эякуляция – проведение спермы по мочеиспускательному каналу.
Нарушения не только влияют на качество жизни мужчины, но потенциально грозят тяжелыми осложнениями, например, бесплодием или инвалидностью. Наиболее часто встречаются следующие заболевания пениса:
- врожденные аномалии развития;
- инфекционно-воспалительные + венерические (передающиеся половым путем);
- травматизм;
- добро- и злокачественные новообразования;
- расстройства сексуальной сферы.
Такое разделение частично отражает и сами причины развития. Врожденные пороки связаны с нарушенным формированием половых органов еще в эмбриональном периоде за счет генетических мутаций или патологии беременности. Большинство проблем можно успешно предотвратить, если своевременно найти их и обратиться за квалифицированной помощью.
Пороки развития
Во время внутриутробного развития на плод влияет множество различных факторов, среди которых значение имеют особенности функционирования организма матери (течение беременности, прием медикаментов, курение, наркомания, гормональный фон, внешняя среда, сопутствующая патология) и генетика. Различают следующие врожденные болезни полового члена:
- Гипоспадия – искривление пениса в сторону мошонки за счет недоразвития уретры. В итоге наружное отверстие мочеиспускательного канала открывается в другом месте, например, выше. В зависимости от этого различают следующие формы заболевания:
 головчатая;
головчатая;- стволовая;
- мошоночная;
- промежностная.
- Эписпадия – также аномалия развития, при которой нарушена или вовсе отсутствует верхняя стенка мочеиспускательного канала, в результате чего критически страдают функции полового члена. Он выглядит уплощенным и укороченным, при этом крайняя плоть сохранена только частично. Нередко сочетается с крипторхизмом и другими пороками.
- Скрытый половой член – довольно редкий порок, при котором у детородного органа отсутствует кожный покров. Он располагается внутри под поверхностными тканями лобка, промежности или одного из бедер.
- Перепончатый половой член – при этом заболевании кожа мошонки берет сое начало от середины или даже головки пениса. Несмотря на распространенность, редко диагностируется, так как мужчины обращаются только в случае дискомфорта в процессе секса.
- Микропенис – если половой член в состоянии возбуждения не достигает 7 сантиметров.
- Фимоз – патологическое сужение отверстия, которое формирует крайняя плоть. Это затрудняет или полностью лишает головку возможности к обнажению. Под складкой кожи смегма (секрет желез) сгущается, создавая идеальные условия для развития вторичной инфекции (хорошая питательная среда).
- Парафимоз – это острое осложнение предыдущей аномалии, в результат которого суженная крайняя плоть уходит за головку, сдавливая ее. В ущемленных тканях нарушается кровообращение (ишемия), что при отсутствии быстрого лечения приводит к некрозу (отмирание структур).
- Короткая уздечка полового члена не позволяет головке полноценно обнажаться от крайней плоти, поэтому при эрекции орган искривляется. Натяжение и трение ткани приводит к ее разрыву, часто провоцируя сильное кровотечение.
Воспалительные заболевания
Группа воспалительных заболеваний является наиболее многочисленной и распространенной. По этиологии различают следующие болезни кожи полового члена, уретры, головки и тела:
- Неспецифические:
- вирусные;
- бактериальные (сапрофитная флора – кишечная палочка, энтерококки);
- вызванные хламидиями (+ болезнь Рейтера), мико- или уреаплазмой;
- генитальный герпес;
- грибковое поражение (микоз, кандидоз);
- смешанные (микст-инфекция).
 Специфические:
Специфические:
- гонорея;
- трихомонады;
- сифилис;
- туберкулез;
- нитевидный лишай;
- кондиломатоз (вызванный ВПЧ – вирусом папилломы человека);
- Аллергические.
- Псориаз.
В отдельном порядке следует рассматривать риск передачи/заражения ВИЧ-инфекции (вирус иммунодефицита человека), несмотря на то, что он прямо не поражает половые органы. Заболевания классифицируют по локализации воспалительного процесса таким образом:
- уретрит (поражается слизистая оболочка мочеиспускательного канала);
- баланит (процесс ограничен крайней плотью);
- постит (воспаление поверхности головки);
- баланопостит (сочетание);
- кавернит (поражение кавернозных тел);
- тромбофлебит (воспаление по ходу подкожных вен полового члена);
- гангрена пениса.
Каждая из патологий имеет свои предпосылки, однако объединяет их одно – чаще всего воспалительные заболевания развиваются у лиц молодого возраста. Основные факторы риска – беспорядочная половая жизнь без использования презервативов (промискуитет), низкий уровень личной гигиены и травмы. Намного реже они являются следствием врачебного вмешательства, также возможно сочетание их с врожденными аномалиями.
Травмы
Статистически повреждения полового члена – относительно редкие случаи. Их можно классифицировать по самым разным критериям, что зависит от механизма и места травмы (крайней плоти, головки и кавернозных тел). В клинической практике принято разделять их таким образом:
- Открытые:
- колотые;
- резанные;
- огнестрельные (пулевые или осколочные);
- разрыв/надрыв уздечки полового члена (типично при половом акте);
- рвано-ушибленные и скальпированные (попадание пениса через одежду в движущиеся механизмы);
- укушенные;
 Закрытые:
Закрытые:
- ушиб полового члена;
- подкожный разрыв кавернозных тел – по факту перелом пениса;
- Подкожные.
Ранения встречаются в быту, на производствах, а также могут быть следствием ритуальных действий (неудачное домашнее обрезание). Огнестрельные повреждения, как правило, сочетаются с травмами соседних органов.
Новообразования
Болезни головки полового члена в большинстве своем представлены новообразованиями, которые вызывают сперва косметический дефект, но при отсутствии лечения нарушаются функции органа. Они бывают следующих видов:
- Доброкачественные:
- Неэпителиальные опухоли:
- Гемангиома.
- Нейрофиброма.
- Лимфангиома.
- Фиброма.
- Липома.
- Миома.
- Энхондрома.
- Эпителиальные (некоторые из них имеет тенденцию к малигнизации):
- Вирусные папилломы или остроконечные кондиломы (причина — венерическая инфекция).
- Предраковые:
- Кожный рог – патологической образование при склонности к кератозам, представленное гиперплазией поверхностных тканей.
- Эритроплазия Кейра.
- Лейкоплакия.
- Бовеноидный папулез кожи полового члена.
- Болезнь Боуэна.
- Злокачественные:
- Саркомы.
- Пигментные опухоли (меланома).
- Эпителиальные.
- Сосудистые.
- Рак полового члена.
Подобные опухоли могут возникать из родственных тканей мочеиспускательного канала (уретра).
Сексуальные расстройства
У мужчин может появиться когестивная болезнь. Она обусловлена нарушением кровотока в сосудах мочеполового сплетения, что связано с анатомическими особенностями, сердечной недостаточностью, патологией вен, травмами таза и позвоночного столба, а также опухолями. Указанные предпосылки чаще приводят к сочетанным проблемам, которые заканчивают дегенеративными изменениями в половых органах, как следствие – ухудшение сперматогенеза и сексуальная дисфункция.
Нередко проблемы с потенцией усугубляются стрессом и психологическим напряжением, которое испытывает больной мужчина. Касательно полового члена можно выделить такие расстройства:
- Приапизм – стойкая патологическая эрекция, которая не приводит к половому удовлетворению. Имеет значение прием различных медикаментов, биологических добавок сомнительного происхождения и отравления, но причину установить довольно трудно.
- Нарушение либидо (половое влечение) в любую сторону – усиление, снижение или же отсутствие.
- Преждевременная эякуляция.
- Анэякуляторный синдром (ее отсутствие).
- Аноргазмия или извращение полового удовлетворения (вместо приятных ощущений — боль).
Сексуальные дисфункции чаще всего имеют смешанное происхождение. Среди причин основное значение отводится следующим ситуациям:
- Повреждения рецепторного аппарата (травмы, воспалительные изменения).
- Заболевания спинного мозга.
- Нарушение регуляции на уровне головного мозга.
- Эндокринные заболевания (гормональный дисбаланс).
- Генетические нарушения.
 Аномалии развития (анатомическое препятствие нормальному половому акту).
Аномалии развития (анатомическое препятствие нормальному половому акту).- Психогенные расстройства.
- Инволютивное снижение потенции с возрастом.
- Несовместимость партнеров.
Отдельно следует сказать несколько слов о сексуальных расстройствах, вызванных нарушением техники самого полового акта (подготовительный период, петтинг, удобные позы, соответствующая обстановка).
Методы лечения
Каждый мужчина дорожит здоровьем своих половых органов, поэтому основная тактика поведения при появлении подозрительных симптомов – незамедлительное обращение к врачу, который проведет осмотр и поставит правильный диагноз. Любая самодеятельность в этом вопросе чревата потерей функции пениса или же его обезображиванием впоследствии.
Консервативное
Консервативной терапии подлежит большинство воспалительных заболеваний и расстройства сексуального спектра. Нередко при этом требуется слаженная работа нескольких специалистов – уролог, психотерапевт, дерматовенеролог. Применяют следующие методы лечения:
- Медикаментозный:
- препараты для этиотропного лечения в соответствии с установленным возбудителем (антибиотики, противовирусные, антимикотики);
- противовоспалительные;
- антигистаминные (при аллергической природе);
- гормональные средства;
- экстренная вакцинопрофилактика;
- поддерживающая инфузионная терапия;
- антиметаболиты и иммуностимуляторы (эффективность не доказана).
- Местное лечение воспалительных заболеваний – регулярное промывание с антисептиками, правильная интимная гигиена, мази, ванночки.
- Эректотерапия.
- Лечебная физкультура.
 Физиотерапия:
Физиотерапия:
- электролечение;
- водолечение;
- магнито-, лазеро- и ультразвуковая терапия;
- акупунктура;
- гипербарическая оксигенация
- Санаторно-курортное лечение.
Каждая нозологическая единица имеет свои специфические особенности, на основании которых составлены собственные протоколы лечения и рекомендации. При неэффективности консервативных методов требуется вмешательство хирурга.
Оперативное
Врожденные пороки обнаруживают в раннем детском возрасте. Единственный способ их лечения – оперативное вмешательство на фоне поддерживающей медикаментозной терапии. Чем раньше оно будет выполнено, тем меньший урон нанесут ребенку, в том числе психологический.
Хирургическому вмешательству также подлежат различные виды травматизма полового члена и новообразования. Своевременное удаление опухолей (например, ранние стадии рака) нередко позволяют полностью остановить патологический процесс. Но каждый случай является индивидуальным, поэтому выбор и объем операции будет отличаться у больных.
Выводы
В зависимости от причины, вызвавшей заболевание или дисфункцию органа, необходимо проводить комплексное лечение, направленное как на устранение самой проблемы, так и ее последствий. Изолированная терапия, как правило, малоэффективна. Не последнюю роль в искоренении патологии играет коррекция образа жизни и психотерапия, поскольку даже сугубо соматические нарушения чреваты психологическим стрессом для пациента.
Кожа полового члена — весьма уязвимое место. Заболевания крайней плоти и иных областей дермального слоя полового члена составляют от 5 до 15% всех первичных обращений мужчин к урологу или дерматовенерологу. Перечень заболеваний широк. Все патологии условно можно разделить на несколько групп:
- патологии инфекционно-воспалительные (наиболее многочисленная группа);
- заболевания соединительной ткани;
- патологические состояния дерматологического профиля;
- болезни онкологического профиля;
- вирусные болезни.

Кожа полового члена весьма уязвима
Перечень вероятных заболеваний полового члена
Вот самые частые проблемы, с которыми мужчины обращаются к специалисту.
Контактный дерматит
Одно из наиболее распространенных заболеваний кожи пениса. Контактный дерматит — воспалительно-дегенеративное заболевание дермы и крайней плоти, в результате которого формируется раздражение. В ходе патологического процесса отмечают:
- покраснение области поражения;
- зуд;
- жжение (интенсивное желание расчесать область кожного покрова);
- в тяжелых случаях дерма изъязвляется, образуются участки мокнущего раздражения.
Однако, несмотря на весь дискомфорт, опасности для жизни и здоровья подобное состояние не представляет. Контактный дерматит развивается в результате ношение неудобного плотного белья и постоянного механического воздействия на дермальный слой пениса.
Генитальный герпес
Провоцируется вирусом герпеса второго типа. В ходе патологического процесса на крайней плоти, иных частях дермы, формируются красные пятна, которые спустя несколько дней трансформируются в папулы, заполненные серозной жидкостью, погибшими вирусами герпеса и лейкоцитами (гноем). Спустя еще несколько дней в области полового члена образуются язвенные дефекты, которые сильно чешутся.
Отличить герпес от дерматита можно по характеру высыпаний. При герпесе они выглядят как пузырьки, к тому же с течением времени захватывают все новые и новые участки дермального покрова. При дерматите же кожа уплотняется, покрывается красными шершавыми пятнами.
Передается генитальный герпес половым путем при незащищенном половом акте. При несвоевременной терапии или «просевшем» иммунитете папулы формируются на нижней части живота, ягодицах, покрывая все новые и новые участки здоровой кожи.

Герпес — одно из распространенных заболеваний кожи полового члена
Псориаз
Развивается в указанной области несколько реже. Подобное наблюдается при запущенной фазе течения патологического процесса. Половой член покрывается красноватыми шелушащимися бляшками, которые в подострую стадию становятся бледными и сероватыми или бежевыми по цвету. При этом поверхность пятен заполнена серебристыми чешуйками. Псориаз на половом члене с течением времени захватывает весь орган, отдельные поражения сливаются воедино, формируя новые очаги. Это крайне мучительное заболевание, потому требуется своевременное лечение.
Иные формы дерматита
От контактного дерматита отличается лишь происхождением. Дерматиты могут быть:
- аллергическими;
- инфекционными;
- вирусными;
- и иными.
Во всех случаях внешние проявления будут идентичными.
Сифилис
Заболевание передается строго половым путем. Более редки случай передачи инфекции иными путями. На первой стадии течения болезни в области кожи полового члена или же головки образуется безболезненное уплотнение: так называемый твердый шанкр. Дерма вокруг пораженного участка может разрастаться и становиться больше в размерах (визуально за счет локального воспаления). Спустя некоторое время твердый шанкр изъязвляется и становится воротами инфекции. При этом все время течения болезни он не доставляет больному больших неудобств. Еще через определенный период времени твердый шанкр бесследно проходит. Начинается следующая стадия сифилитического поражения. Далее на половом члене начинает образоваться массивная сыпь в виде красных безболезненных пятен. Это неспецифический симптом. Возможно облезание кожи на пенисе. В этот же период происходит увеличение локальных лимфоузлов.
Если не лечить сифилис, спустя несколько лет он приводит к образованию на органе так называемых гумм. Это болезненные уплотнения, которые, вскрываясь, образуют свищи и глубокие язвы. При несвоевременной терапии вполне возможен некроз полового члена и утрата половой функции.
Папилломатоз
Как правило, в области полового члена образуются остроконечные кондиломы. Они выглядят как свисающие на длинных ножках мягкие образования, безболезненные при пальпации. Лечение их оперативное. Поскольку опухолевидные структуры обладают большим онкогенным потенциалом, требуется их скорейшее удаление.
Меланома (рак кожи)
Отмечается сравнительно редко. Наиболее ей подвержены любители загорать без одежды на пляжах и в соляриях. Выглядит меланома как темное пятно неправильно формы, немного возвышающееся над кожей. Это опять же неспецифичный признак, свидетельствующий в пользу патогенного процесса, но неизвестно какого генеза. Точку в вопросе призвана поставить диагностика.

Рак кожи полового члена излечивается при диагностировании на ранних стадиях
Плоскоклеточный рак кожи
Выглядит как участок более темной кожи, с неровными краями, иногда с изъязвлениями.
Диагностика
Отграничить заболевания друг от друга можно только посредством проведения специфических диагностических мероприятий. Рекомендуется обратиться к дерматологу или дерматовенерологу. Стыдиться обращаться к венерологам не стоит — здоровье дороже ложной гордости.
В ходе первичного приема специалист проводит устный опрос пациентов, определяет характер и давность жалоб, выявляет типичные проявления болезни посредством визуальной оценки анатомических структур. Требуется проведение ряда специфических исследований:
- Общего анализа крови.
- Общего анализа мочи.
- Дерматоскопии (осмотра крайней плоти, дермы и пораженных участков с помощью особого аппарата, дерматоскопа).
- Взятия соскоба с кожи полового члена для цитологического исследования.

Точный диагноз ставят после лабораторных исследований
По усмотрению врача возможно назначение дополнительных исследований.
Лечение
Лечение направлено на устранение первопричины заболевания. Могут назначаться:
- антибиотики;
- противовоспалительные средства местного применения;
- глюкокортикостероидные мази;
- антисептические препараты (подобные Мирамистину);
- антигистаминные лекарственные средства.
Конкретные группы препаратов, равно как и их наименования подбираются врачом, исходя из состояния пациента и типа патологического процесса. В исключительных случаях (злокачественные опухоли дермы) показана операция.


