Детские карантинные инфекции
Содержание
- 1 Когда ребенок заболевает, у родителей возникает много вопросов: что с малышом, насколько это опасно, как долго он будет заразен для окружающих, какими осложнениями чревата та или иная детская инфекция. Безусловно, на любой из этих вопросов сможет ответить педиатр или инфекционист, но знание основных симптомов и возможных осложнений поможет родителям сориентироваться в состоянии ребенка и со знанием дела оказывать малышу помощь в соответствии с рекомендациями врача.
- 2 Специфические детские инфекции
- 3 Особенности течения детских болезней
- 4 Детские заболевания, которые могут проявиться во взрослом возрасте
Когда ребенок заболевает, у родителей возникает много вопросов: что с малышом, насколько это опасно, как долго он будет заразен для окружающих, какими осложнениями чревата та или иная детская инфекция. Безусловно, на любой из этих вопросов сможет ответить педиатр или инфекционист, но знание основных симптомов и возможных осложнений поможет родителям сориентироваться в состоянии ребенка и со знанием дела оказывать малышу помощь в соответствии с рекомендациями врача.
Екатерина Комар
врач-неонатолог Ростовский НИИ Акушерства и Педиатрии
Детские инфекции не случайно выделены в особую группу – во-первых, этими инфекционными заболеваниями болеют, как правило дети раннего и дошкольного возраста, во-вторых, все они являются чрезвычайно заразными, поэтому заболевают практически все проконтактировавшие с больным ребенком, а в-третьих, почти всегда после перенесенной детской инфекции формируется стойкий пожизненный иммунитет.
Бытует мнение, что всем детям необходимо переболеть этими заболеваниями для того, чтобы не заболеть в более старшем возрасте. Так ли это? В группу детских инфекций входят такие заболевания как корь, краснуха, ветряная оспа, эпидемический паротит (свинка), скарлатина. Как правило, дети первого года жизни детскими инфекциями не болеют. Происходит это по той причине, что во время беременности мать (в том случае, если она перенесла эти инфекции в течение своей жизни) передает антитела к возбудителям через плаценту. Эти антитела несут информацию о микроорганизме, вызвавшем инфекционный процесс у матери.
После рождения ребенок начинает получать материнское молозиво, которое также содержит иммуноглобулины (антитела) ко всем инфекциям, с которыми «познакомилась» мама до наступления беременности. Таким образом, ребенок получает своеобразную прививку от многих заразных заболеваний. А в том случае, если грудное вскармливание продолжается на протяжении всего первого года жизни ребенка, иммунитет к детским инфекциям сохраняется более продолжительно. Однако из этого правила существуют исключения. К сожалению, отмечаются случаи (весьма редкие), когда находящийся на естественном вскармливании ребенок оказывается восприимчив к микроорганизмам, вызывающим ветряную оспу, краснуху, эпидемический паротит или корь даже в том случае, когда его мама имеет иммунитет к ним. Когда заканчивается период грудного вскармливания, ребенок вступает в период раннего детства. Вслед за этим расширяется круг его общения. Вполне закономерно, что одновременно резко возрастает риск возникновения любых инфекционных заболеваний, в том числе и детских инфекций.
Симптомы и лечение кори у детей
Корь – вирусная инфекция, для которой характерна очень высокая восприимчивость. Если человек не болел корью или не был привит от этой инфекции, то после контакта с больным заражение происходит практически в 100% случаев. Вирус кори отличается очень высокой летучестью. Вирус может распространяться по вентиляционным трубам и шахтам лифтов – одновременно заболевают дети, проживающие на разных этажах дома. После контакта с больным корью и появлением первых признаков болезни проходит от 7 до 14 дней.

Заболевание начинается с выраженной головной боли, слабости, повышения температуры до 40 градусов С. Чуть позднее к этим симптомам присоединяются насморк, кашель и практически полное отсутствие аппетита. Очень характерно для кори появление конъюнктивита – воспаление слизистой оболочки глаз, которое проявляется светобоязнью, слезотечением, резким покраснением глаз, в последующем – появлением гнойного отделяемого. Эти симптомы продолжаются от 2 до 4 дней.
На 4 день заболевания появляться сыпь, которая выглядит, как мелкие красные пятнышки различных размеров (от 1 до 3 мм в диаметре), с тенденцией к слиянию. Сыпь возникает на лице и голове (особенно характерно появление ее за ушами) и распространяется по всему телу на протяжении 3 — 4 дней. Для кори очень характерно то, что сыпь оставляет после себя пигментацию (темные пятнышки, сохраняющиеся нескольких дней), которая исчезает в той же последовательности, как появляется сыпь. Корь, несмотря на довольно яркую клинику, достаточно легко переносится детьми, но при неблагоприятных условиях чревата серьезными осложнениями. В их число входят воспаление легких (пневмония), воспаление среднего уха (отит). Такое грозное осложнение как энцефалит (воспаление мозга), к счастью, происходит достаточно редко. Лечение кори направлено на облегчение основных симптомов кори и поддержание иммунитета. Необходимо помнить о том, что после перенесенной кори на протяжении достаточно продолжительного периода времени (до 2-х месяцев) отмечается угнетение иммунитета, поэтому ребенок может заболеть каким-либо простудным или вирусным заболеванием, поэтому нужно оберегать его от чрезмерных нагрузок, по возможности – от контакта с больными детьми. После кори развивается стойкий пожизненный иммунитет. Все переболевшие корью становятся невосприимчивы к этой инфекции.
Признаки краснухи у ребенка
Краснуха – это также вирусная инфекция, распространяющаяся воздушно-капельным путем. Контагиозность краснухи меньше, чем кори и ветряной оспы. Как правило, заболевают дети, длительно находящиеся в в одном помещении с ребенком, являющимся источником инфекции Краснуха по своим проявлениям очень похожа на корь, но протекает значительно легче. Инкубационный период (период от контакта до появления первых признаков болезни) длится от 14 до 21 дня. Начинается краснуха с увеличения затылочных лимфоузлов и () повышения температуры тела до 38градусовС. Чуть позже присоединяется насморк, иногда и кашель. Через 2 – 3 дня после начала заболевания появляется сыпь.
Для краснухи характерна сыпь мелкоточечная розовая, которая начинается с высыпаний на лице и распространяется по всему телу. Сыпь при краснухе, в отличии от кори, никогда не сливается, может наблюдаться небольшой зуд. Период высыпаний может быть от нескольких часов, в течение которых от сыпи не остается и следа, до 2 дней. В связи с этим может быть затруднена диагностика – если период высыпаний пришелся на ночные часы, и остался незамеченным родителями, краснуха может быть расценена как обычная вирусная инфекция. Лечение краснухи заключается в облегчении основных симптомов – борьбу с лихорадкой, если она есть, лечение насморка, отхаркивающие средства. Осложнения после кори бывают редко. После перенесенной краснухи также развивается иммунитет, повторное инфицирование происходит крайне редко.
Что такое эпидемический паротит у детей
Эпидемический паротит (свинка) – детская вирусная инфекция, характеризующаяся острым воспалением в слюнных железах. Инфицирование происходит воздушно-капельным путем. Восприимчивость к этому заболеванию составляет около 50-60% (то есть 50 – 60 % бывших в контакте и не болевших и не привитых заболевает). Свинка начинается с повышения температуры тела до до 39 градусов С и выраженной боли в области уха или под ним, усиливающейся при глотании или жевании. Одновременно усиливается слюноотделение. Достаточно быстро нарастает отек в области верхней части шеи и щеки, прикосновение к этому месту вызывает у ребенка выраженную боль.
Сама по себе эта болезнь не опасна. Неприятные симптомы проходят в течение трех-четырех дней: снижается температура тела, уменьшается отек, проходит боль. Однако достаточно часто эпидемический паротит заканчивается воспалением в железистых органах, таких как поджелудочная железа (панкреатит), половые железы. Перенесенный панкреатит в некоторых случаях приводит к сахарному диабету. Воспаление половых желез (яичек) чаще случается у мальчиков. Это существенно осложняет течение заболевания, а в некоторых случаях может закончиться бесплодием.
В особенно тяжелых случаях свинка может осложниться вирусным менингитом (воспалением мозговой оболочки), который протекает тяжело, но не приводит летальному исходу. После перенесенного заболевания формируется стойкий иммунитет. Повторное инфицирование практически исключено.
Лечение и симптомы ветряной оспы у детей
Ветряная оспа (ветрянка) – типичная детская инфекция. Болеют в основном дети раннего возраста или дошкольники. Восприимчивость к возбудителю ветряной оспы (вирус, вызывающий ветряную оспу относится к герпес-вирусам) тоже достаточно высока, хотя и не столь высока, как к вирусу кори. Около 80% контактных лиц, не болевших ранее, заболевают ветрянкой.
Этот вирус тоже обладает высокой степенью летучести, заразиться ребенок может в том случае, если он не находился в непосредственной близости от больного. Инкубационный период составляет от 14 до 21 дня. Заболевание начинается с появления сыпи. Обычно это одно или два красноватых пятнышка, похожих на укус комара. Располагаться эти элементы сыпи могут на любой части тела, но чаще всего впервые они появляются на животе или лице. Обычно сыпь распространяется очень быстро – новые элементы появляются каждые несколько минут или часов. Красноватые пятнышки, которые вначале выглядят как комариные укусы, на следующий день приобретают вид пузырьков, наполненных прозрачным содержимым. Пузырьки эти очень сильно зудят. Сыпь распространяется по всему телу, на конечности, на волосистую часть головы. В тяжелых случаях элементы сыпи есть и на слизистых оболочках – во рту, носу, на конъюнктиве склер, половых органах, кишечнике. К концу первого дня заболевания ухудшается общее самочувствие, повышается температура тела (до 40 градусов С и выше). Тяжесть состояния зависит от количества высыпаний: при скудных высыпаниях заболевание протекает легко, чем больше высыпаний, тем тяжелее состояние ребенка.
Для ветряной оспы не характерны насморк и кашель, но если элементы сыпи есть на слизистых оболочках глотки, носа и на конъюнктиве склер, то развивается фарингит, ринит и конъюнктивит вследствие присоединения бактериальной инфекции. Пузырьки через день-два вскрываются с образованием язвочек, которые покрываются корочками. Головная боль, плохое самочувствие, повышенная температура сохраняются до тех пор, пока появляются новые высыпания. Обычно это происходит от 3 до 5 дней (в зависимости от тяжести течения заболевания). В течение 5-7 дней после последних подсыпаний сыпь проходит Лечение ветрянки заключается в уменьшении зуда, интоксикации и профилактике бактериальных осложнений. Элементы сыпи необходимо смазывать антисептическими растворами (как правило это водный раствор зеленкиили марганца). Обработка красящими антисептиками препятствует бактериальному инфицированию высыпаний, позволяет отследить динамику появления высыпаний.

Необходимо следить за гигиеной полости рта и носа, глаз – можно полоскать рот раствором календулы, слизистые носа и рта также нужно обрабатывать растворами антисептиков.
Для того, чтобы не было вторичного воспаления, нужно полоскать полость рта после каждого приема пищи. Ребенка, больного ветряной оспой, надо кормить теплой полужидкой пищей, обильно поить (впрочем, это относится ко всем детским инфекциям). Важно следить за тем, чтобы у малыша были коротко подстрижены ногти на руках (чтобы он не мог расчесывать кожу – расчесы предрасполагают к бактериальному инфицированию). Для профилактики инфицирования высыпаний следует ежедневно менять постельное белье и одежду больного ребенка. Помещение, в котором находится ребенок, необходимо регулярно проветривать, следя за тем, чтобы в комнате не было слишком жарко. Это общие правила К осложнениям ветряной оспы относятся миокардит – воспаление сердечной мышцы, менингит и менингоэнцефалит (воспаление мозговых оболочек, вещества мозга, воспаление почек (нефрит). К счастью, осложнения эти достаточно редки. После ветряной оспы, также как и после всех детский инфекций, развивается иммунитет. Повторное заражение бывает, но очень редко.
Что такое скарлатина у детей и как ее лечить
Скарлатина – единственная из детских инфекций, вызываемая не вирусами, а бактериями (стрептококком группы А). Это острое заболевание, передающееся воздушно-капельным путем. Также возможно заражение через предметы обихода (игрушки, посуду). Болеют дети раннего и дошкольного возраста. Наиболее опасны в отношении инфицирования больные в первые два – три дня заболевания.
Скарлатина начинается очень остро с повышения температуры тела до 39 градусов С, рвоты. Сразу же отмечается выраженная интоксикация, головная боль. Наиболее характерным симптомом скарлатины является ангина, при которой слизистая зева имеет ярко-красный цвет, выражена отечность. Больной отмечает резкую боль при глотании. Может быть беловатый налет на языке и миндалинах. Язык впоследствие приобретает очень характерный вид («малиновый») — ярко розовый и крупно зернистый.
К концу первого-началу второго дня болезни появляется второй характерный симптом скарлатины – сыпь. Она появляется сразу на нескольких участках тела, наиболее густо локализуясь в складках (локтевых, паховых). Ее отличительной особенностью является то, что ярко-красная мелкоточечная скарлатинозная сыпь расположена на красном фоне, что создает впечатление общей сливной красноты. При надавливании на кожу остается белая полоска. Сыпь может быть распространена по всему телу, но всегда остается чистым (белым) участок кожи между верхней губой и носом а также подбородок. Зуд гораздо менее выражен, чем при ветряной оспе. Сыпь держится до 2 до 5 дней. Несколько дольше сохраняются проявления ангины (до 7 – 9 дней).
Лечение скарлатины обычно проводят с применением антибиотиков, так как возбудитель скарлатины – микроб, который можно удалить с помощью антибиотиков. Также очень важно местное лечение ангины и проведение дезинтоксикации (выведения из организма токсинов, которые образуются в процессе жизнедеятельности микроорганизмов – для этого дают обильное питье). Показаны витамины, жаропонижающие средства.Скарлатина также имеет достаточно серьезные осложнения. До применения антибиотиков скарлатина часто заканчивалась развитием ревматизма (инфекционно-аллергическое заболевание, основу которого составляет поражение системы соединительной ткани). с формированием приобретенных пороков сердца. В настоящее время, при условии грамотно назначенного лечения и тщательного соблюдения рекомендаций, такие осложнения практически не встречаются. Скарлатиной болеют практически исключительно дети потому, что с возрастом человек приобретает устойчивость к стрептококкам. Переболевшие также приобретают стойкий иммунитет.
Инфекционная эритема у ребенка
Это инфекционное заболевание, которое также вызывается вирусами, передается воздушно-капельным путем. Болеют дети от 2 до 12 лет во время эпидемий в яслях или в школе. Инкубационный период бывает разным (4-14 дней). Протекает заболевание легко. Появляется легкое общее недомогание, выделения из носа, иногда головная боль, возможно небольшое повышение температуры. Сыпь начинается на скулах в виде небольших красных, чуть рельефных точек, которые по мере увеличения сливаются, образуя на щеках красные блестящие и симметричные пятна. Затем в течение двух дней сыпь покрывает все тело, образуя слегка припухшие красные пятна, бледноватые в центре. Объединяясь, они образуют сыпь в виде гирлянд или географической карты. Сыпь исчезает примерно через неделю, на протяжении последующих недель могут появляться преходяшие высыпания, особенно при волнении, физической нагрузке , пребывании на солнце, купании, изменении окружающей температуры.

Эта болезнь не опасна во всех случаях. Диагноз основывается на клинической картине. Дифференциальный диагноз чаще проводят с краснухой и корью. Лечение симптоматическое. Прогноз благоприятный.
Профилактика инфекционных болезней у детей
Безусловно, переболеть детскими инфекциями лучше в раннем возрасте, потому что подростки и люди старшего возраста болеют намного тяжелее с гораздо более частыми осложнениями. Однако осложнения отмечаются и у малышей раннего возраста. И все эти осложнения достаточно тяжелые. До введения вакцинации летальность (смертность) при этих инфекциях была около 5-10%. Общей чертой всех детских инфекций является то, что после заболевания развивается стойкий иммунитет. На этом свойстве основана их профилактика – разработаны вакцины, которые позволяют сформировать иммунологическую память, обуславливающую невосприимчивость к возбудителям этих инфекций. Вакцинацию проводят в возрасте 12 месяцев однократно. Разработаны вакцины от кори, краснухи и эпидемического паротита. В российском варианте все эти вакцины вводят раздельно (корь-краснуха и паротит). Как альтернатива возможна вакцинация импортной вакциной, содержащей все три компонента. Эта вакцинация переносится достаточно хорошо, осложнения и нежелательные последствия бывают крайне редко. Сравнительная характеристика детских инфекций

Существует целая группа т.н. детских инфекций. Принято считать, что болеют ими только пациенты младшей возрастной группы. Это не так. Свое название указанные патологии получили лишь за частоту распространения.
- Специфические детские инфекции
- Ветрянка
- Корь
- Краснуха
- Скарлатина
- Коклюш
- Свинка
- Полиомиелит
- Пневмококковая инфекция
- Гемофильная инфекция
Дело в том, что детский организм встречается в течение первых же лет своего существования с огромным количеством патогенных организмов. В то время, как возбудители инфекционных заболеваний младшего возраста обладают высокой инфицирующей способностью (вирулентностью). Кроме того, после перенесения патологии вырабатывается стойкий иммунитет, исключающий повторное заражение.
Потому-то взрослые и не болеют в большинстве своем: заболевания настолько заразны, что все успевают переболеть ими в детские годы. О каких же болезнях идет речь?
Специфические детские инфекции
Ветрянка
Ветряная оспа – настоящий бич детей дошкольного возраста и раннего школьного периода. Возбудителем патологии выступает герпетический вирус третьего типа.
Вирус передается воздушно-капельным путем и отличается столь значительной вирулентностью, что одного только нахождения в помещении с больным достаточно, чтобы заразиться.
«Визитной карточкой» оспы выступают обильные высыпания по всему телу. Сыпь появляется на 7-21 день с момента проникновения вируса в кровь и вызывает нестерпимый зуд, жжение и желание расчесать пораженный участок.
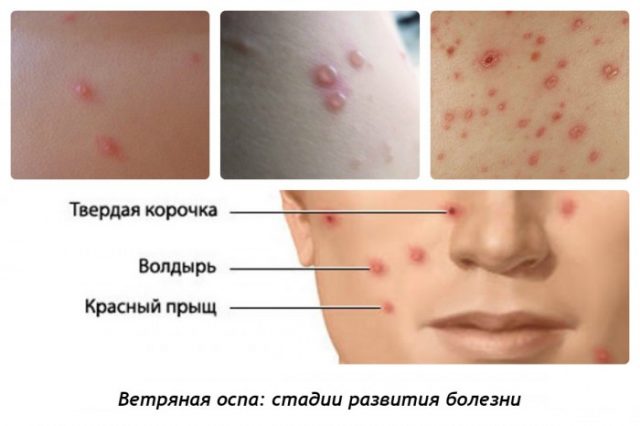
Постепенно красные пятна трансформируются в папулы (прыщики), которые вскрываются и рубцуются. Помимо этого наблюдаются такие проявления, как:
- повышение температуры тела,
- ломота в костях,
- появление прыщиков на слизистых оболочках.
Длительность течения патологии составляет от 5 до 12 дней при условии грамотной и комплексной терапии. Ветрянка – это типичное инфекционное заболевание кожи.
Не менее заразное заболевание. Наиболее часто им страдают пациенты в возрасте 3-6 лет. Инфекционный возбудитель, особый РНК-вирус, передается воздушно-капельным путем.
 Фото: Основные симптомы кори
Фото: Основные симптомы кори
Первые проявления похожи по своему характеру на типичный бронхит или поражение верхних дыхательных путей. Наблюдаются:
- подъем температуры до 36.5-38.5 градусов,
- кашель,
- покраснение слизистых оболочек и кожных покровов.
Спустя несколько дней на коже образуется сыпь. Признак, дающий возможность отграничить корь от других заболеваний – особые пятна Бельского-Филатова на слизистых рта (белые пятна, окруженные красной каймой).
Длительность течения заболевания – порядка недели-двух. Специализированных препаратов для лечения не существует. Применяются антисептики, противовоспалительные средства, антибиотики.
Краснуха
Типичное вирусное заболевание, которым болеют как грудные дети, так и подростки. Протекает в мягкой форме. Инкубационный период длится около 3 недель. Вирус передается воздушно-капельным путем.
В клинической картине преобладают очаговые проявления. Спустя 3-5 дней от момента окончания инкубационного периода, на коже лица развивается обильная сыпь, которая с течением времени экстенсивно распространяется, поражая кожные складки, преимущественно в области спины, живота, ягодиц, рук и ног.
Первыми же признаками болезни выступают:
- повышение температуры тела,
- головная боль,
- чувство слабости и разбитости.
Отграничить краснуху можно посредством выявления лимфаденита (воспаления лимфоузлов).
Специального лечения не существует. Достаточно приема антибактериальных препаратов и жаропонижающих средств по необходимости. Болезнь разрешается спустя 5-7 дней.
Скарлатина
Скарлатина – острое инфекционное заболевание бактериального профиля (провоцируется стрептококком). Короткий инкубационный период (несколько дней) и выраженная клиническая картина делают это заболевания крайне опасным.
 Фото: Основные симптомы скарлатины
Фото: Основные симптомы скарлатины
Симптоматика выражена и характеризуется:
- гипертермией,
- образованием кожной сыпи,
- возникновением вторичной ангины,
- изменением текстуры языка: он становится малиново-красным, зернистым.
Заболевание отличается агрессивным течением. В тяжелых случаях показано стационарное лечение. В деле терапии предпочтение отдается антибиотикам.
Коклюш
Бактериальное поражение верхних и нижних дыхательных путей. Заболевание протекает с ярко выраженным кашлем, одышкой. При тяжелом течении болезни возможно развитие бронхоспазма, дыхательной недостаточности. В этом случае показано стационарное лечение. Основные симптомы проявляются на фоне выраженной гипертермии.
Терапия проходит под контролем врача-педиатра или инфекциониста. Прогноз болезни зависит от своевременности начала лечения.
Свинка
Она же паротит. Имеет весьма вариативные возрастные диапазоны. Передается воздушно-капельным путем. Характеризуется преимущественным поражением железистых тканей. Страдают слюнные железы, поджелудочная железа и др.
Процесс начинается с развития общих симптомов: головной боли, слабости, разбитости.
На 3-5 день болезни появляется выраженная опухлость слюнных желез. Наблюдается болевой синдром, который усиливается при разговоре, жевании, движениях головой. По окончании болезни формируется стойкий пожизненный иммунитет.
Полиомиелит
Опасная патология нервной системы. Вызывает поражение тканей спинного мозга. Как правило, протекает лишь с явлениями общей интоксикации. Спустя несколько недель и даже месяцев на фоне мнимого благополучия развиваются парезы и параличи конечностей.
В зависимости от высоты и локализации поражения возможно обездвиживание как рук, так и ног. С течением времени происходит атрофия соответствующих мышц и полная утрата функции пораженной конечности.
Пневмококковая инфекция
Как и следует из названия, развивается по причине инфицирования организма пневмококком. Возможно поражение легких, барабанных перепонок. Наиболее часто формируется пневмококковое воспаление легких. Отличить его от пневмонии обычной невозможно – требуется проведение анализа мокроты.
В большинстве своей лечится в условиях стационара. Вызывает:
- интенсивный кашель,
- одышку,
- удушье,
- повышение температуры до фебрильных значений.
Гемофильная инфекция
Строго говоря, детским заболеванием не является, поскольку редко оставляет стойкий иммунитет. Характеризуется различными формами, в зависимости от локализации поражения гемофильной бактерией.
Наиболее часто наблюдаются пневмония и менингит. Болезни сопровождаются типичными симптомами.
Особенности течения детских болезней
Особенности инфекционных заболеваний у детей включают в себя:
- Более короткий инкубационный период.
- Легкое течение. Особенности течения инфекционных заболеваний у детей характеризуются малой интенсивностью проявлений.
- При этом, клиническая картина напротив наблюдается, так сказать, «во всей красе».
По окончании течения острого периода, болезнь не отступает полностью, но продолжает протекать в хронической, латентной форме. Иммунитет – единственное, что сдерживает повторное инфицирование.
Детские заболевания, которые могут проявиться во взрослом возрасте

Менингококковая инфекция
Не вызывает формирования стойкого иммунитета, потому заболевание может поражать человека несколько раз. Возбудителем является менингококк.
Заболевание начинается с типичных общих генерализованных явлений:
- головной боли,
- изменений со стороны носоглотки, нижних дыхательных путей.
Преимущественно страдает головной мозг и его оболочки. У детей болезнь протекает менее агрессивно. При нормальном функционировании иммунной системы менингококковая инфекция протекает с легкими катаральными явлениями.
Возможно лечение в домашних условиях. Применяются антибиотики широкого спектра действия. Показан строгий постельный режим. При тяжелом течении необходима срочная госпитализация.
Инфекционный мононуклеоз
Неспецифическое заболевание, вызываемое вирусом Эпштейна-Барр. Характеризуется генерализованным поражением всего организма.
- Наблюдается лихорадка (с фебрильными значениями термометра),
- изменения со стороны носоглотки, нижних дыхательных путей, селезенки, печени.
Несмотря на комплексный характер патологии, протекает она как в детском, так и во взрослом возрасте сравнительно мягко.
Острые респираторные заболевания
Устаревшее название. Актуальное наименование – острая респираторная вирусная инфекция. Своего рода «мусорный» диагноз, который врачи-терапевты и педиатры ставят во всех непонятных случаях. На деле же это целая группа заболеваний верхних и нижних дыхательных путей, вызванная вирусным возбудителем.
Заболевание протекает по классической «простудной» схеме. Специфический иммунитет не развивается.
Кишечные инфекции
Дизентерия, сальмонеллез, эшерихиоз, поражение ротавирусами, энтеровирусами и др. Не являются детскими болезнями. Наиболее часто встречаются у пациентов младшего возраста по причине пренебрежения правилами гигиены.
Кишечно-инфекционные патологии сопровождаются:
- интенсивной гипертермией,
- диспепсическими явлениями,
- диареей,
- тенезмами (ложными позывами опорожнить кишечник).
В течение всего периода течения болезни, испражнения больного считаются биологически опасными.
Гепатит А
В народе также известен как «желтуха». Провоцируется вирусным возбудителем. Инкубационный период составляет около месяца. В своем развитии болезнь проходит три фазы.
Первая фаза протекает с лихорадкой и развитием диспепсических явлений (болью в животе, тошнотой, рвотой), симптомами общей интоксикации.
Вторая фаза характеризуется пожелтением склер глаз и кожных покровов. Также изменением пигментации мочи, кала. Лихорадка и общие проявления отступают. Наблюдаются боли в правом подреберье .
В фазу разрешения все симптомы отступают, состояние больного нормализуется.
С учетом лечения, длительность болезни – порядка 2-3 недель. Гепатит А считается сравнительно легким заболеванием, поскольку редко дает осложнения. После лечения вирус остается в клетках печени носителя, продолжая существование в латентной форме.
Все описанные заболевания лишь условно называются детскими. Переносить их могут и взрослые, однако, в силу особенностей возбудителей подобных патологий, люди болеют с первых же лет жизни. Независимо от характера течения патологии, терапия должна проводиться только под контролем врача.
Детские карантинные инфекции – это группа инфекционных заболеваний, которые регистрируются в подавляющем большинстве в детской возрастной группе, передаются от больного к здоровому ребенку и способных приобретать эпидемическое распространение (то есть обретать вспышечный или массовый характер). В силу высокой распространенности первая встреча с возбудителем инфекции происходит именно в детском возрасте. После перенесенного заболевания формируется стойкий (порою пожизненный) иммунитет, поэтому большинство взрослых уже повторно этими заболеваниями не страдают.
В силу тесных контактов в детской возрастной группе при возникновении одного заболевшего практически всегда наблюдается инфицирование остальных.
К детским карантинным инфекциям с аэрогенным механизмом заражения относятся: краснуха, ветряная оспа, коклюш, дифтерия, корь, скарлатина, эпидемический паротит, полиомиелит, пневмококковая инфекция, гемофильная инфекция, менингококковая инфекция.
Источник инфекции – человек. Это может быть больной клинически выраженной формой болезни, бессимптомной формой болезни, а также носитель инфекционного возбудителя.
Механизм заражения при детских инфекциях – аэрогенный, а путь заражения— воздушно-капельный. Заразна носоглоточная слизь, бронхиальный секрет (мокрота), слюна, которые при кашле, чихании, разговоре больной может разбрызгивать в виде мелкодисперсного аэрозоля на расстоянии 2-3х метров от себя. В зоне контакта оказываются все дети, находящиеся вблизи с заболевшим. Некоторые возбудители прекрасно распространяются на расстоянии. Например, вирус кори в холодное время года может распространяться по вентиляционной системе в отдельно взятом здании (то есть больные могут быть из одного подъезда, дома). Также имеет эпидемиологическое значение контактно-бытовой путь передачи (предметы обихода, игрушки, полотенца). В этом отношении все зависит от устойчивости возбудителей во внешней среде. Но, несмотря на это, примером может послужить высокая инфицированность при ветряной оспе контактно-бытовым путем при устойчивости вируса во внешней среде всего в течение 2х часов. Возбудители скарлатины и дифтерии высокоустойчивы во внешней среде, поэтому контактно-бытовой путь также является значимым. Также при некоторых болезнях инфицирование происходит фекально-оральным путем (кишечные инфекции, гепатит А, полиомиелит), причем факторами передачи могут явиться как предметы обихода – игрушки, мебель, посуда, так и инфицированные продукты питания.
Восприимчивость к детским инфекциям достаточно высокая. Разумеется, специфическая профилактика (вакцинация) делает свое дело. За счет нее создается иммунологическая прослойка невосприимчивых лиц к кори, эпидемическому паротиту, полиомиелиту, коклюшу, дифтерии. Однако достаточно уязвимыми остаются не привитые дети, относящиеся к группе риска. При детских инфекциях характерно частое возникновение коллективных вспышек инфекции. Детские инфекционные заболевания имеют четкую цикличность. Выделяют несколько периодов болезни, перетекающих один из другого. Выделяют: 1) инкубационный период; 2) продромальный период; 3) период разгара болезни; 4) период реконвалесценции (ранней и поздней).
Инкубационный период – это период с момента контакта ребенка с источником инфекции до появления симптома болезни. В этот период ребенок называется контактным и находится на карантине (под наблюдением медицинских работников). Карантин может быть минимальным и максимальным. Обычно период карантина устанавливается на срок максимального периода инкубации. В этот период следят за здоровьем контактного ребенка – измеряют температуру, следят за появлением симптомов интоксикации (слабость, головные боли и другие).
Инкубационный период при детских карантинных инфекциях
Краснуха от 11 до 24 дней
Корь от 9 до 21 дня
Ветрянка от 10 до 23 дней
Скарлатина от нескольких часов до 12 суток
Коклюш от 3 до 20 дней
Дифтерия от 1 часа до 10 дней
Эпидемический паротит (свинка) от 11 до 26 дней
Полиомиелит от 3 до 35 дней
Как только появится одна из жалоб, наступает второй период – продромальный, что напрямую связано с началом болезни. В большинстве своем начало болезни при детских инфекциях острое. Ребенка беспокоит температура, симптомы интоксикации (слабость, озноб, головные боли, утомляемость, потливость, снижение аппетита, сонливость и другие). Температурная реакция может быть различной, но у подавляющего большинства детей — правильного типа лихорадка (с максимумом к вечеру и снижением по утрам), высота лихорадки может варьировать в зависимости от патогенности возбудителей детских инфекций, инфицирующей дозы, реактивности самого детского организма. Чаще это фебрильная температура (более 38°) с пиком к концу первых-вторых суток болезни. Продолжительность продромального периода разная в зависимости от вида детского инфекционного заболевания, но в среднем 1-3 дня.
Период разгара болезни характеризуется специфическим симптомокомплексом (то есть симптомами, характерными для конкретной детской инфекции). Развитие специфических симптомов сопровождается продолжающейся лихорадкой, длительность которой различная при разных инфекциях.
Специфический симптомокомплекс – это последовательное возникновение определенных симптомов. Для коклюша – это специфический кашель, имеющий характер сухого и приступообразного с несколькими короткими кашлевыми толчками и глубоким свистящим вдохом (репризом). Для эпидемического паротита (свинки) – это воспаление околоушных, подчелюстных и подъязычных слюнных желез (припухлость околоушной области, болезненность при пальпации, одутловатость лица, боли в пораженной области, сухость во рту). Дифтерия характеризуется специфическим поражением ротоглотки (увеличение миндалин, отек и появление характерного фибринозного сероватого налета на миндалинах). При полиомиелите – характерное поражение нервной системы.
Однако, одним из частых проявлений детских инфекций является сыпь (инфекционная экзантема). Именно сыпь является «пугающей визитной карточкой» инфекций у детей и требует правильной расшифровки. Сыпь может возникать одномоментно или поэтапно.
При кори наблюдается пятнисто-папуллезная сыпь, характерна нисходящая последовательность высыпаний (1 день сыпи – лицо, волосистая часть головы, верхняя часть груди, 2й день сыпи – туловище и верхняя половина рук, 3й день сыпи – нижняя часть рук, нижние конечности, а лицо бледнеет), сыпь склонна к слиянию, после исчезновения сохраняется пигментация кожи. Иногда сыпь при краснухе напоминает коревую. В этой ситуации на помощь доктору приходит специфический симптом – пятна Филатова-Коплика (на внутренней стороне щек белесовато-зеленоватые папулы, появляющиеся на 2-3 день болезни).
При ветряной оспе мы видим везикулезную сыпь (пузырьковую), элементы которой расположены на фоне покраснения. Сначала это пятно, затем оно возвышается, образуется пузырек с серозной прозрачной жидкостью, затем пузырек подсыхает, жидкость исчезает и появляется корочка. Характерны подсыпания с повторными подъемами температуры раз в 2-3 дня. Период от момента появления сыпи до полного отпадания корочек длится 2-3 недели. При скарлатине на гиперемированном фоне кожи (фоне покраснения) появляется обильная мелкоточечная сыпь. Сыпь интенсивнее в области кожных складок (локтевые сгибы, подмышечные впадины, паховые складки). Носогубный треугольник бледный и свободный от сыпи. После исчезновения сыпи шелушение, продолжающееся 2-3 недели.
Менингококковая инфекция (менингококцемия) характеризуется появлением геморрагической сыпи сначала мелкой, а затем сливного характера в виде «звезд». Сыпь чаще появляется на ягодицах, голенях, руках, веках.
Помимо сыпи, любая детская инфекция характеризуется лимфаденопатией (увеличением определенных групп лимфатических узлов). Участие лимфатической системы – неотъемленная часть инфекционного процесса при инфекциях. При краснухе наблюдается увеличение заднешейных и затылочных лимфоузлов. При кори увеличиваются шейные лимфоузлы, при ветряной оспе – заушные и шейные, а при скарлатине — переднешейные лимфоузлы. Период реконвалесценции (выздоровления) характеризуется угасанием всех симптомов инфекции, восстановлением функций пораженных органов и систем, формированием иммунитета. Ранняя реконвалесценция длится до 3х месяцев, поздняя реконвалесценция затрагивает период до 6-12 месяцев, а реже — дольше.
Ожидаемой сложностью инфекций у детей является и опасность быстрого развития тяжелых осложнений. Это могут быть: инфекционно-токсический шок в начале болезни (критическое падение давления, что чаще наблюдается при менингококковой инфекции, скарлатине), нейротоксикоз при высокой температуре (развивающийся отек головного мозга), внезапная остановка дыхания или апное при коклюше (за счет угнетения дыхательного центра), синдром истинного крупа при дифтерии (за счет мощного токсического отека ротоглотки), вирусные поражения головного мозга (краснушный энцефалит, коревой энцефалит, ветряночные энцефалиты), Учитывая все вышеизложенное, необходимо своевременно обращаться за медицинской помощью при следующих симптомах: 1) Фебрильная температура (38° и выше).
2) Выраженные симптомы интоксикации (вялость, сонливость ребенка).
3) Появление сыпи.
4) Рвота и выраженная головная боль.
5) Появление любых симптомов на фоне высокой температуры.
Профилактика инфекций в детском возрасте. 1) Укрепление организма ребенка и повышение его сопротивляемости к инфекциям (гигиена, закаливание, прогулки на свежем воздухе, полноценное питание)
2) Своевременное обращение к врачу при первых симптомах инфекции
3) Специфическая профилактика детский инфекций — вакцинация. При многих детских инфекциях вакцинация введена в Национальный календарь прививок – корь, краснуха, дифтерия, полиомиелит, эпидемический паротит, гепатит В). В настоящее время созданы вакцины и при других инфекциях (ветряная оспа, менингококковая инфекция, пневмококковая инфекция, гемофильная инфекция). Пренебрежение родителями плановой вакцинацией детей без особых на то медицинских оснований создает уязвимую прослойку не иммунных детей, в первую очередь подверженных к заражению инфекционными возбудителями.


