Ветрянка инфекционное заболевание
Содержание
- 1 Как передается ветрянка
- 2 Причины ветрянки (ветряной оспы)
- 3 Симптомы ветрянки (ветряной оспы)
- 4 Факторы риска развития ветряной оспы
- 5 Диагностика ветрянки (ветряной оспы)
- 6 Лечение ветрянки (ветряной оспы)
- 7 Осложнения верянки (ветряной оспы)
- 8 Специфические осложнения ветрянки
- 9 Неврологические осложнения веряной оспы (ветрянки)
- 10 Профилактика веряной оспы (верянки)
- 11 Рекомендации по вакцинации ветрянки для детей
- 12 Рекомендации по вакцинации ветрянки для взрослых
- 13 Иммуноглобулин от ветрянки
- 14 Содержание
- 15 История [ править | править код ]
- 16 Эпидемиология [ править | править код ]
- 17 Этиология [ править | править код ]
- 18 Патогенез [ править | править код ]
- 19 Клиника [ править | править код ]
- 20 Лечение [ править | править код ]
- 21 Профилактика и мероприятия в очаге [ править | править код ]
- 22 Ветряночные вечеринки [ править | править код ]
- 23 Что такое ветрянка?
- 24 Причины развития ветрянки
- 25 Признаки ветрянки
- 26 Диагностика ветрянки
- 27 Лечение ветрянки
- 28 Частые вопросы при ветрянке
- 29 Профилактика заболевания
 Ветряная оспа (везде далее – ветрянка) — это остро возникающее инфекционное заболевание, но в большинстве случаев протекает в относительно легкой форме и проходит в течение 7-10 дней.
Ветряная оспа (везде далее – ветрянка) — это остро возникающее инфекционное заболевание, но в большинстве случаев протекает в относительно легкой форме и проходит в течение 7-10 дней.
Ветрянка характеризуется появлением пятнисто-папуллезной сыпи на слизистых оболочках и коже, симптомами интоксикации и легкой лихорадкой.
Заболевание имеет вирусную этиологию. Ее возбудителем является вирус Varicella Zoster, представитель семейства Herpesviridae, к которому организм человека не выработал устойчивости.
Рецидивы случаются, но редко. Один эпизод ветрянки обычно означает пожизненный иммунитет против повторных приступов. Тем не менее, люди, у которых были слабые инфекции, могут быть подвержены большему риску повторного зараженияи более тяжелым осложнениям, особенно если заболевание развивается в зрелом возрасте.
Повторные эпизоды ветрянки наблюдаются у лиц с ослабленным иммунитетом, с лейкозами на фоне химиотерапии, у ВИЧ-инфицированных, а также после трансплантации донорских органов и тканей. Эти пациенты могут повторно заболеть ветрянкой.
Как передается ветрянка
Ветрянка передается воздушно-капельным путем, через поцелуи, кашель и чихание. Заразится ею от больного можно, даже не вступая с ним в близкий контакт, так как вирус очень летуч. Очень редко заражение происходит в результате тесного контакта с инфицированным бельем больного или во время родов, при прохождении ребенка по материнским родовым путям.
Причины ветрянки (ветряной оспы)
Пока не ясно, почему вирус ветрянки активизируется у одних людей и не активизируется у других. Во многих случаях иммунная система нарушена или подавлена от определенных условий – таких, как СПИД, другие иммунодефицитные заболевания, некоторые виды рака или препараты, подавляющие иммунную систему.
Ветряная оспа, как и опоясывающий лишай, вызваны одним и тем же вирусом, известным как вирус ветряной оспы (ВВО). Ветрянка вызывается вирусом ветряной оспы, членом семейства вирусов герпеса. Слово «герпес» происходит от греческого слова «herpein», что означает «ползать». ВВО вызывает два различных клинических заболевания: Varicella, или ветряная оспа, которая развивается после того как человек подвергается воздействию ВЗВ (Варицелла-Зостер вируса – возбудителя ветрянки и опоясывающего лишая) в первый раз и опоясывающий лишай, который развивается из реактивации вируса в более позднем возрасте, как правило, спустя много десятилетий после ветрянки.
Большинство людей заражаются ветрянкой от воздействия других людей с ветрянкой. Это чаще всего распространяется через чихание, кашель и дыхание (словом, переносится воздушным путем, поэтому болезнь и названа «ветряной»). Это настолько заразно, что непривитые люди тут же могут подхватить вирус и заболеть.
Когда люди с ветрянкой кашляют или чихают, они извергают наружу крошечные капельки, которые являются носителями вируса ветрянки. Если человек, который никогда не болел ветрянкой или никогда не был вакцинирован, вдыхает эти частицы, вирус попадает сразу в его легкие. Оттуда он проходит в кровоток и проявляется на коже типичной сыпью ветрянки.
Люди могут также поймать ветрянку от прямого контакта с сыпью черепицы (так по-другому называют опоясывающий лишай), если они не сделали прививки вакцинации от ветрянки. В таких случаях передача происходит при прикосновении с кожей больного опоясывающим лишаем, во время активной фазы, когда волдыри растут, но сухие корки не образуются. Однако, в отличие от носителя ветрянки, человек с опоясывающим лишаем не может передать вирус на дыхании или кашле.
Симптомы ветрянки (ветряной оспы)
Время между воздействием вируса и проявлением симптомов называется инкубационным периодом. Для ветрянки этот период составляет 10-20 дней. У пациента обычно развиваются лихорадка, головная боль, опухание желез и другие гриппоподобные симптомы — до появления типичной сыпи.
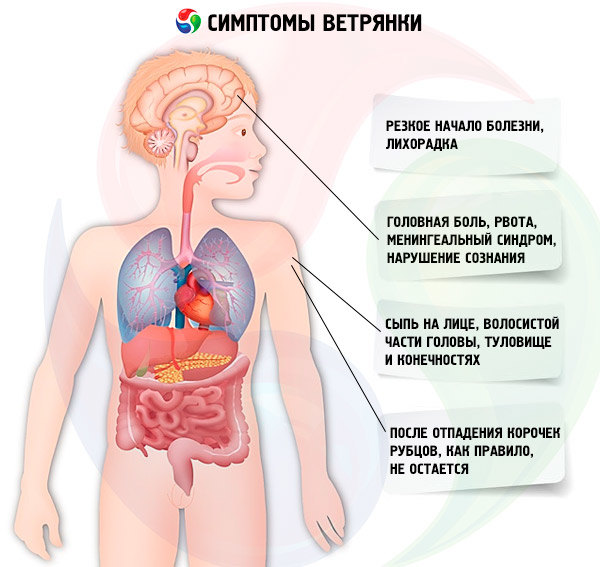
 Симптомы ветрянки варьируются от лихорадки, головной боли и боли в животе – до потери аппетита. Но прежде всего в классической ветрянке появляется сыпь. Она может состоять из нескольких сотен небольших, зудящих, наполненных жидкостью пузырьков (волдырей) на красных пятнах на коже. Волдыри часто появляются сначала на лице, туловище, голове, а затем распространяются на другие части тела. Эти симптомы могут длиться в течение нескольких дней, сопровождаясь повышенной температурой в диапазоне 38,3 ° — 38,8 ° C.
Симптомы ветрянки варьируются от лихорадки, головной боли и боли в животе – до потери аппетита. Но прежде всего в классической ветрянке появляется сыпь. Она может состоять из нескольких сотен небольших, зудящих, наполненных жидкостью пузырьков (волдырей) на красных пятнах на коже. Волдыри часто появляются сначала на лице, туловище, голове, а затем распространяются на другие части тела. Эти симптомы могут длиться в течение нескольких дней, сопровождаясь повышенной температурой в диапазоне 38,3 ° — 38,8 ° C.
Все симптомы стихают после появления сыпи.
Ветряная оспа вызывает красную сыпь на коже, которая обычно появляется в первую очередь на животе или спине и лице, а затем распространяется на почти всюду по телу, включая кожу головы, рот, руки, ноги и половые органы. Одна или несколько крошечных красных шишек появляются первыми, чаще всего, на лице, груди или животе. Они становятся больше в течение нескольких часов и быстро распространяются, в конечном итоге формируя мелкие пузырьки на красном основании. Количество высыпаний широко варьируется. Некоторые пациенты имеют только несколько очагов, у других их могут развиваться сотни. Каждый пузырь наполнен прозрачной жидкостью, мутнеющей в течение нескольких дней.
Около 4 дней необходимо для каждого блистера (очага, волдыря), чтобы высохнуть и образовать струпья. В течение этого времени сыпь чешется, иногда сильно. Обычно весь процесс болезни длится 7-10 дней.
Маленькие дети, как правило, имеют легкую форму заболевания с меньшим количеством высыпаний, чем детей старшего возраста или взрослых.
Факторы риска развития ветряной оспы
75-90% случаев ветрянки встречаются у детей в возрасте до 10 лет. До введения вакцины, около 4 миллионов случаев ветрянки были зарегистрированы каждый год. Поскольку вакцины против ветрянки стали доступными, уровень заболеваемости и госпитализации в связи с ветрянкой снизился почти на 90%.
Ветрянка обычно вспыхивает в конце зимы и ранней весной. Она также может передаваться от прямого контакта с открытыми пузырями чьей-нибудь ветрянки или лишая (как правило, через одежду, постельное белье и другие подобные объекты болезнь не распространяется).
Пациент с ветрянкой может передавать болезнь примерно от 2 дней до появления пятен, то есть, до конца блистерной стадии. Этот период длится около 5-7 дней. После высыхания струпьев заболевание вряд ли будет распространяться.
Большинство школ позволяют детям с ветрянкой снова приходить на занятия через 10 дней после начала заболевания. Некоторые школы однако требуют, чтобы больные ветрянкой дети оставались дома до тех пор, пока кожа полностью ни очистится, хотя это не является необходимым для предотвращения передачи вируса другим.
Диагностика ветрянки (ветряной оспы)
Медицинского осмотра вполне достаточно для постановки диагноза. Сыпь и лихорадка являются типичными симптомами,, полученными во время физического обследования больных с ветряной оспой.
Лечение ветрянки (ветряной оспы)
В целом здоровым людям, имеющим низкий риск развития осложнений, обеспечить облегчение от зуда и лихорадки могут домашние средства:
— Ванны из овсянки могут облегчить зуд.
— Ацетаминофен (Тайленол) может уменьшить лихорадку.
— Антигистаминные препараты могут облегчить сильный зуд и помочь уснуть.
— Самое главное — не царапать кожу! Царапины пузырей могут привести к образованию рубцов и привести к вторичной инфекции.
— Ацетаминофен. Пациенты с ветрянкой не обязательно должны оставаться в постели, если лихорадка и симптомы гриппа не серьезные. Чтобы уменьшить дискомфорт, ребенок может принять Ацетаминофен (Тайленол) — дозы определяются врачом. Ребенок никогда не должен принимать Ацетилсалициловую кислоту (аспирин) или препараты, его содержащие, так как аспирин увеличивает риск опасного состояния — синдрома Рейе (Рея).
— Успокаивающие ванны. Частые ванны особенно полезны в освобождении от зуда, особенно ванны с препаратами мелкого помола (коллоидными) — овсянкой. Коммерческие препараты доступны в аптеках, или можно их сделать в домашних условиях путем измельчения или смешивания сухой овсянки в мелкий порошок. Используйте около 2 чашек на ванну. Овсянка не растворяется, и вода будет пениться. Добавление в ванну пищевой соды (1/2 — 1 стакан) также может помочь. Полезны ванночки с отваром коры дуба, ромашкой, шалфеем. Очень важно полотенцем и мочалкой кожу не растирать, образовавшиеся корочки не срывать.
— Лосьоны. Пациенты могут применять жидкость от солнечных ожогов и аналогичные средства от волдырей, чтобы высушить их и успокоить кожу.
— Антигистаминные препараты. «Супрастин», «Тавегил», «Диазолин», «Фенкарол» по назначению врача. Они ускоряют подсыхание корочек и помогают снять зуд при ветрянке. При сильном зуде полезен Димедрол (Бенадрил) — он может помочь детям засыпать.
— Предотвращение царапин. Маленьким детям, возможно, придется носить варежки, чтобы они не расцарапали волдыри и не вызвали тем самым вторичную инфекцию. У всех пациентов с ветрянкой, в том числе у взрослых, должны быть коротко подстриженные ногти.
— Ацикловир для ветрянки. Это противовирусный препарат, который может быть использован для взрослых пациентов или пациентов любого возраста с высоким риском развития осложнений и тяжелых форм ветрянки. Препаратом также могут пользоваться курильщики с ветрянкой, у которых существует более высокий риск пневмонии. Некоторые врачи рекомендуют использовать Ацикловир для детей, которые заражаются ветрянкой от других членов семьи, потому что такие пациенты находятся в опасности более серьезных случаев. Для большей эффективности, Ацикловир необходимо принимать в течение первых 24 часов с момента появления сыпи. Раннее внутривенное введение Ацикловира является важным средством лечения от пневмонии и ветрянки.
Осложнения верянки (ветряной оспы)
Ветрянка редко вызывает осложнения, но они не всегда безвредны. Они могут привести к госпитализации и, в редких случаях, к смерти. К счастью, с момента введения вакцины в 1995 году, число госпитализаций сократилось почти на 90%, и было лишь несколько фатальных случаев ветрянки. Серьезным и долгосрочным осложнением ветрянки является более поздняя реактивация вируса опоясывающего герпеса (лишая) и развитие герпетических поражений органов дыхания, котрое встречается примерно у 20% людей, которые болели ветрянкой.
У пожилых людей — наибольший риск смерти от ветрянки. Мужчины (в том числе и мальчики) подвержены более высокому риску серьезных случаев ветрянки, чем женщины. У детей, которым передается ветрянка от членов их семьи, скорее всего, возникает более тяжелая форма заболевания, чем, если бы они заразились вирусом вне дома. Чем старше ребенок, тем выше для него риск заболеть. Но все равно у детей ветрянка редко бывает очень тяжелой.
Другие факторы повышают риск осложнений ветрянки. Пациенты с такими заболеваниями, как болезнь Ходжкина (или лимфома Ходжкина, или лимфогранулематоз – злокачественное образование, поражающее внутренние органы, органы лимфатической системы, а также кости и костный мозг), подвергаются более высокому риску опоясывающего герпеса и его осложнений.
Хотя у беременных женщин — очень низкий риск заражения ветрянкой, если они заразятся вирусом, это увеличит риск опасной для их жизни пневмонии.
Инфекции у беременных в первом триместре также представляют 1-2% возможности заражения развивающегося плода и потенциально могут привести к врожденным дефектам.
Специфические осложнения ветрянки
Помимо зуда, осложнения, описанные ниже, очень редки.
— Зуд. Зуд является наиболее частым осложнением ветряной инфекции, и может быть очень тяжелым, особенно для маленьких детей. Облегчить дискомфорт может помочь множество домашних средств.
— Вторичные инфекции кожи и рубцы. Небольшие шрамы могут остаться после того как струпья отвалились, но обычно в течение нескольких месяцев они проходят. В некоторых случаях вторичные инфекции могут развиваться на участках тела, где пациент поранился. Инфекция обычно вызывается бактериями стафилококка или стрептококка Пирролидонилпептидаза. В результате могут возникать постоянные рубцы. Дети с ветрянкой подвергаются гораздо более высокому риску развития данного осложнения, чем взрослые, вероятно, от того, что они скорее могут поцарапаться или пораниться.
— Бактериальные инфекции кожи, вызванные стрептококками группы А. Это наиболее распространенное серьезное осложнение ветрянки (но по-прежнему редкое). Инфекция, как правило, мягкая, но если она распространяется в глубоких мышцах жира или в крови, это может быть опасно для жизни. Заражение может привести к серьезным последствиям – таким, как некротический фасцит (так называемые плотоядные бактерии) и синдром токсического шока.
Симптомы включают в себя:
— постоянная или периодическая высокая температура
— покраснение, боль и отеки на коже и в тканях.
— Ушные инфекции. Некоторые дети имеют от ветрянки ушные инфекции. Потеря слуха — очень редкий результат этого осложнения. Инфекции среднего уха также известны как средний отит. Это одна из наиболее распространенных детских инфекций. При этой болезни среднее ухо становится красным, опухшим и воспаленным, потому что бактерии попадают в евстахиевою трубу;
— Пневмония. Подозревают пневмонию, если у пациентов с ветрянкой развиваются кашель и аномально учащенное дыхание. У взрослых и у подростков с ветрянкой есть некоторый риск серьезной пневмонии. Беременные женщины, курильщики, и все, у кого серьезные заболевания, подвергаются более высокому риску пневмонии, если они при этом заражены ветрянкой. Ключевым лечением этого состояния являются кислород и внутривенный Ацикловир. Пневмония, вызванная ветрянкой, может привести к рубцам в легких, которые могут влиять на обмен кислорода в течение недель или даже месяцев.
Неврологические осложнения веряной оспы (ветрянки)
— Воспаление мозга. Энцефалит и менингит, инфекции или воспаления в центральной нервной системе могут произойти в редких случаях — как у детей, так и у взрослых. Эти осложнения могут быть очень опасными, вызывая кому и даже смерть.
— Инсульт. Хотя инсульт у детей бывает крайне редко, все же встречается состояние, которое называется «Церебральный васкулит», при котором кровеносные сосуды в мозге воспаляются. Это связано с ветрянки. Ветрянка в некоторых случаях инсульта у молодых людей может быть фактором риска.
— Синдром Рейе. Синдром Рейе (синдром Рея) — острая печеночная энцефалопатия, белая печёночная болезнь — редкое, но очень опасное, часто угрожающее жизни острое состояние, возникающее у детей и подростков (чаще в возрасте 4-12 лет) на фоне лечения лихорадки вирусного происхождения (гриппа, кори, ветрянки) препаратами, содержащими Ацетилсалициловую кислоту (Аспирин), и характеризующееся быстро прогрессирующей энцефалопатией (вследствие отека головного мозга) и развитием жировой инфильтрации печени. Это побочный эффект Аспирина у детей с ветрянкой или гриппом. Заболевание может привести к коме и опасно для жизни. Симптомы: сыпь, рвота, спутанность сознания — примерно через неделю после начала заболевания. Из-за сильного предупреждения против употребления детьми Аспирина, это условие, к счастью, очень редко. Дети никогда не должны принимать Аспирин, когда у них вирусная инфекция или лихорадка. Ацетаминофен (Тайленол) — предпочтительный препарат от лихорадки или болей у пациентов моложе 18 лет.
— Распространение ветрянки. Оно имеет место, когда вирус распространяется в органы тела и является крайне серьезной проблемой для пациентов с ослабленной иммунной системой.

Статьи по теме:
Профилактика веряной оспы (верянки)
Единственным эффективным методом профилактики ветряной оспы на сегодняшний день является вакцинация. Есть два типа вакцин против ветрянки:
— прививки для вакцинации детей, подростков и взрослых;
— вакцины для вакцинации от черепицы взрослых от 50 лет и старше.
Живая вирусная вакцина против ветрянки (Варивакс) дает стойкий иммунитет против этой болезни. Вакцина может предотвратить ветрянку или уменьшить тяжесть заболевания, если она используется в течение 3 дней, и, возможно, до 5 дней после контакта с инфекцией.
Вакцина от ветрянки для детей может также быть задана как часть комбинированной вакцины, сочетающей в себе корь, эпидемический паротит, краснуху (вместе называемые ММР) и ветрянку в одном продукте. Тем не менее, сочетание инъекций ветрянки и прививки ММР в одном флаконе удваивает риск фебрильных (связанных с лихорадкой) судорог у детей в возрасте 12-24 месяцев. Даже при комбинированной вакцине риск невелик, но родители должны учитывать низкий риск, связанный с отдельной инъекцией.
Комбинированная вакцина против ветрянки и ММР обычно рекомендуется для второй дозы, детям в возрасте 4-6 лет, так как она не связана с повышенным риском развития фебрильных судорог в этой возрастной группе. Однако дети, которые имеют более высокий риск заболеть в связи с личной или семейной историей болезни, как правило, должны получить ММР вакцины против ветрянки отдельно.
Рекомендации по вакцинации ветрянки для детей
Специалисты рекомендуют, чтобы дети получали две дозы вакцины от ветрянки:
— первую дозу вводят, когда ребенку 12-15 месяцев;
— вторую дозу вводят, когда ребенку 4-6 лет.
Для детей, которые ранее получили одну дозу вакцины от ветрянки, необходимо получать «догоняющую» вторую дозу во время регулярных визитов к врачу. Вторая доза может быть дана в любое время, но не ранее чем через 3 месяца после первой дозы. Врачи настаивают на новой политике для второй дозы в связи с рядом недавних вспышек ветрянки среди ранее вакцинированных школьников. Исследования показывают, что вероятность развития ветрянки на 95% ниже у детей, которые получают две дозы вакцины по сравнению с теми, кто получает только одну.
Наиболее подвержены риску ветрянки дети, которые были вакцинированы только один раз в возрасте 8-12 лет, а также те, кто был вакцинирован не менее чем за 5 лет до их текущей инфекции ветрянки.
Рекомендации по вакцинации ветрянки для взрослых
Каждый здоровый взрослый без истории ветрянки должен быть от нее вакцинирован. Взрослые должны получать 2 дозы вакцины.
Взрослым в следующих группах следует особо рассмотреть вопрос о вакцинации:
— тем, у кого высокий риск заражения или передачи вируса (работники больниц, детских садов, родители маленьких детей);
— люди, которые могут вступать в контакт с теми, у кого ослабленная иммунная система;
— небеременные женщины детородного возраста;
— международные путешественники.
Как и другие живые вирусные вакцины, вакцины от ветрянки не рекомендуются для:
— женщин беременных или тех, которые могут забеременеть в течение 30 дней после вакцинации (женщины, которые уже беременны и не получили прививки, должны получить первую дозу вакцины сразу после завершения беременности);
— людей, иммунная система которых поражена болезнью (например, после трансплантации органов) или наркотиками;
— пациентам, которые не могут быть вакцинированы, но подвергаются опасности заражения ветрянкой – они должны получать иммунные антитела глобулина против вируса ветрянки. Это поможет предотвратить осложнения болезни, если они заразились.
Большинство побочных эффектов являются легкими и включают боль в месте инъекции и субфебрильную температуру. В редких случаях вакцина может вызывать легкую сыпь в течение примерно месяца после вакцинации. Людям, которым недавно были сделаны прививки, следует избегать тесного контакта со всеми, кто не восприимчив к серьезным осложнениям от ветрянки, пока сыпь не пройдет.
Иммуноглобулин от ветрянки
Иммуноглобулин — вещество, которое имитирует нормальный иммунный ответ против вируса ветрянки. Он используется для защиты пациентов с высоким риском, подвергающимся воздействию ветрянки:
— беременные женщины, не имеющие эпизодов ветрянки, которым ранее не были сделаны прививки;
— новорожденные, матери которых имеют признаки или симптомы ветрянки;
— недоношенные дети;
— дети с ослабленным иммунитетом и взрослые без антител к ветрянке;
— получатели путем трансплантации костного мозга (даже если у них уже была ветрянка);
— пациенты с изнурительной болезнью (даже если у них уже была ветрянка).
Для таких пациентов иммуноглобулин следует вводить в течение 96 часов после контакта с человеком, имеющим ветрянку.

- Проставив сноски, внести более точные указания на источники.
Пожалуйста, после исправления проблемы исключите её из списка параметров. После устранения всех недостатков этот шаблон может быть удалён любым участником.
| Ветряная оспа | |
|---|---|
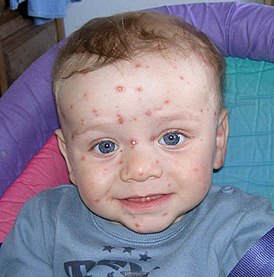 Ребёнок с ветряной оспой |
|
| МКБ-11 | 1E90 1E90 , KA62.2 KA62.2 |
| МКБ-10 | B 01 01. |
| МКБ-10-КМ | B01 и B01.9 |
| МКБ-9 | 052 052 |
| МКБ-9-КМ | 052 [1] [2] и 052.9 [2] |
| DiseasesDB | 29118 |
| MedlinePlus | 001592 |
| eMedicine | ped/2385 |
| MeSH | D002644 |
Ве́тряна́я [3] о́спа, ветря́нка (лат. Varicella ) — острое высококонтагиозное вирусное заболевание с воздушно-капельным путём передачи. Обычно характеризуется лихорадочным состоянием, папуловезикулезной сыпью с доброкачественным течением.
Возбудитель ветряной оспы — вирус варицелла-зостер, лат. Varicella Zoster семейства Herpesvir >[4] .
Заболеванию подвержены люди всех возрастов, болеют преимущественно дети. Переболевшие имеют пожизненный иммунитет [4] .
В большинстве случаев у детей ветряная оспа проходит в лёгкой форме. Однако болезнь может приводить к смерти, в частности, в результате осложнений. Более высокая заболеваемость и смертность — у новорождённых и людей с ослабленным иммунитетом [5] . У лиц старше 18 лет чаще наблюдается более тяжелое течение и осложнения [6] .
Ветряную оспу можно предотвратить с помощью иммунизации [5] .
Содержание
История [ править | править код ]
Ветряная оспа впервые описана в середине XVI века итальянскими врачами V >[4] .
Немецкий ученый Р. Фогель (1724—1774) впервые применил термин «варицелла» (1772) и выделил ветряную оспу как самостоятельную нозологическую форму [7] .
В 1911 году в содержимом везикул был обнаружен возбудитель ветряной оспы, после чего заболевание стали считать отдельной нозологической формой. Вирус-возбудитель был выделен в 1958 году [4] .
Эпидемиология [ править | править код ]
Эпидемиология ветряной оспы отличается в умеренном и тропическом климате, причины этого не ясны. Предположительно различия являются результатом свойств вируса — он чувствителен к температуре, климату, плотности населения, риску заражения [5] .
Заболеванию подвержены люди всех возрастов. Около половины детей болеют в возрасте 5−9 лет, реже — 1–4 и 10–14 лет. Около 10% заболевших — 14 лет и старше [4] .
Источник инфекции — больной человек с конца инкубационного периода (10–21 день) и до тех пор, пока все поражения не покроются коркой (7-10 дней). Возбудитель распространяется воздушно-капельным путём или при прямом контакте [5] . Контагиозность ветряной оспы 100% — заболевает каждый, ранее не встречавшийся с вирусом [4] .
Как и все герпесвирусы, вирус ветряной оспы обладает способностью подавлять иммунную систему [8] .
Иммунитет при ветряной оспе обусловливает невосприимчивость к новому заражению, но не обеспечивает удаление вируса из организма. Вирус пожизненно пребывает в спинальных ганглиях и/или ядрах черепно-мозговых нервов, которые связаны с зонами кожи, наиболее поражёнными при первичной инфекции. Повторная активация вируса происходит в условиях ослабленного иммунитета в виде опоясывающего герпеса [8] .
У лиц с тяжелым иммунодефицитом возможно повторное заражение [4] .
Больной опоясывающим лишаём является источником вируса и представляет эпидемиологическую опасность по ветряной оспе [9]
Этиология [ править | править код ]
Возбудителем ветряной оспы является Вирус ветряной оспы (Varicella Zoster), видимый в обычный световой микроскоп вирус, крупных размеров, который с 3—4-го дня обнаруживается в содержимом оспенных пузырьков. Вирус ветряной оспы нестоек во внешней среде — он быстро погибает при воздействии солнечного света, нагревании, ультрафиолетовом облучении. Вне организма, на открытом воздухе выживаемость вируса примерно 10 минут. Возбудитель ветряной оспы относится к вирусам группы герпеса третьего типа [10] .
Восприимчивость к ветряной оспе составляет 70 %. Заразными больные ветряной оспой становятся за 20—24 ч до появления сыпи и остаются ими до 4 дней. [ источник не указан 170 дней ]
Вирус ветряной оспы поражает только человека, единственный резервуар дикого вируса — человек [4] .
Вирус варицелла-зостер является причиной двух заболеваний: ветряной оспы, возникающей преимущественно в детском возрасте, и опоясывающего герпеса (опоясывающего лишая), в основном поражающего пожилых и людей с иммунодефицитом [4] . Ветряная оспа является первичной инфекцией вируса варицелла-зостер, а опоясывающий герпес в подавляющем большинстве случаев является результатом активизации латентного вируса варицелла-зостер [4] [5] .
Патогенез [ править | править код ]

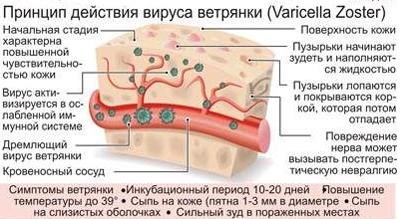
Вирус проникает в организм через слизистые оболочки верхних дыхательных путей и внедряется в эпителиальные клетки слизистой оболочки. Затем вирус проникает в кровь и фиксируется в коже, вызывая в её поверхностном слое патологический процесс: ограниченное расширение капилляров (пятно), серозный отёк (папула), отслоение эпидермиса (везикула).
Из-за размножения вируса и аллергического ответа организма возникают лихорадка и другие общие неспецифические проявления инфекции.
После болезни возникает стойкий иммунитет.
Возбудитель может персистировать в организме; в результате различных провоцирующих факторов он активируется и вызывает локальные кожные высыпания — опоясывающий лишай.
Клиника [ править | править код ]
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
- Инкубационный период для больных в возрасте от 30 лет составляет 11—21 день, до 30 лет 13—17 дней (в среднем 14).
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи).
Продромальные явления у детей могут быть не выражены. У взрослых продромальные явления проявляются чаще и протекают тяжелее (головная боль, пояснично-крестцовые боли, лихорадка).
- Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.
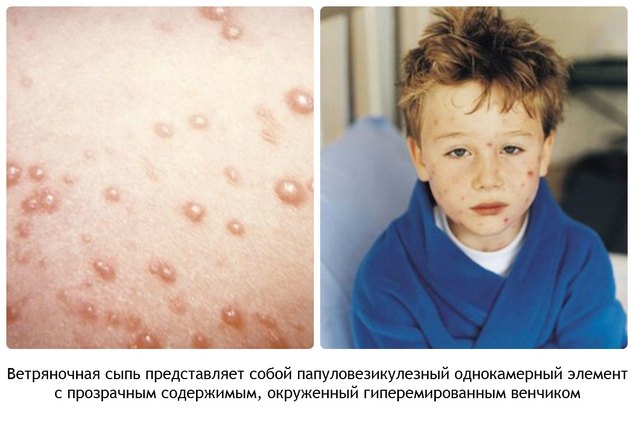
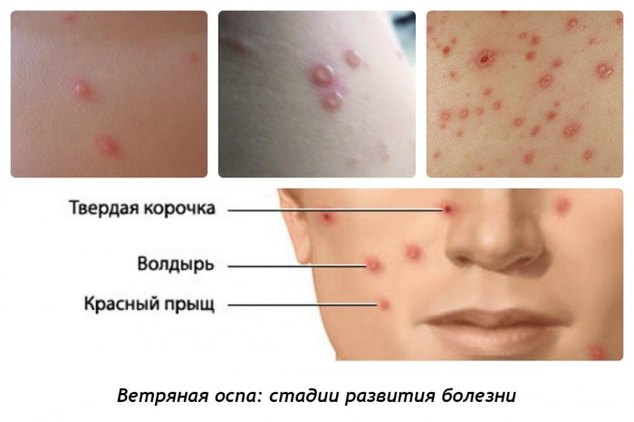
Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки темно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.
Одновременно с кожными высыпаниями, на слизистых оболочках появляется энантема. Это пузырьки, которые быстро мацерируются , превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные). Высыпания могут продолжаться как от 2 до 5 дней, так и до 7-9 дней.
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000 [11] .
Ветряная оспа у беременной женщины не рассматривается врачами как показание к искусственному прерыванию беременности. При заражении ветрянкой во время беременности в сроки до 14 недель риск для плода составляет 0,4 %, а при заражении в сроки от 14 до 20 недель — не более 2 %. После 20 недель для ребёнка риска фактически нет [ источник не указан 562 дня ] . Лечение специфическим иммуноглобулином во время беременности резко снижает даже этот очень маленький риск для будущего ребёнка.
Однако же при заболевании женщины за 4-5 дней до родов у ребёнка с вероятностью 17 % может развиться врождённая ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31 % заболевших [12] .
Беременные относятся к группе риска развития заболеваний, связанных с вирусом Варицелла Зостер. Внутриутробное инфицирование плода в течение первых 20 недель беременности может приводить к самопроизвольному аборту, внутриутробной смерти плода или рождению ребёнка с синдромом врождённой ветряной оспы. Синдром врождённой ветряной оспы характеризуется пороками развития конечностей, головного мозга и органов зрения [9] .
Лечение [ править | править код ]
Не существует методов, которые позволили бы полностью избавить организм от данного вируса.
Лечение проводится как в амбулаторных условиях (легкая форма), так и в условиях стационара (при наличии осложнений).
Принцип лечения предполагает одновременное решение следующих задач: предупреждение развития патологических процессов и осложнений, предупреждение формирования остаточных явлений и инвалидности.
При выборе методики лечения учитываются следующие факторы: клиническая картина, степень проявления симптомов, наличие осложнений, возраст, другие имеющиеся заболевания у больного.
Комплексное лечение наиболее эффективное и включает в себя: режим, диету, медикаментозное лечение, а также методы немедикаментозного лечения (аэрация помещения, гигиенические мероприятия, физическое снижение температуры) [13] . Постельный режим следует соблюдать в течение всего лихорадочного периода [14] .
Местное лечение в местах поражения предусматривает обработку кожи и слизистых оболочек дезинфицирующим раствором для профилактики бактериальных заражений (раствор Кастеллани, генциановый фиолетовый, метиленовый синий, раствор марганцово-кислого калия). Бриллиантовый зелёный не является обязательным лечением [15] . Для подсушивания везикул используют синтетические танины [16] , для смягчения и заживления кожи — наружные средства с аллантоином, декспантенолом.
Для снижения температуры широко используется парацетамол. Ибупрофен не рекомендуется из-за возможных осложнений [17] [18] . Аспирин и содержащие его продукты не должны даваться детям с ветрянкой (как и любой другой болезнью, вызывающей лихорадку), так как имеется риск возникновения тяжёлого и потенциально смертельного синдрома Рея [19] .
Прямое противовирусное действие обнаружено у глицирризиновой кислоты, которую используют в местной и системной терапии. При среднетяжелых и тяжелых формах заболевания назначают нуклеозиды и нуклеотиды, кроме ингибиторов обратной транскриптазы, например, ацикловир [19] [13] . Применение антивирусных средств является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых [4] .
Прогноз при ветряной оспе обычно благоприятный. Рекомендуется не срывать корочки во избежание остаточных следов.
Осложнения при ветряной оспе встречаются редко и могут быть связаны с действием самого вируса или наслоением бактериальной инфекции. В таком случае начинают приём антибиотиков. При инфицировании везикул применяют бацитрацин+неомицин (банеоцин) [20] .
Вирус ветряной оспы склонен к персистенции, как и вирус простого герпеса, и при ослаблении иммунитета (вследствие старения организма, химиотерапии злокачественных опухолей, и т. д.) может возникнуть рецидив в виде опоясывающего лишая (в то время как повторное заболевание собственно ветряной оспой встречается очень редко).
Традиционное «лечение» ветряной оспы «зеленкой» неэффективно. Более эффективны ванночки с добавлением соды, антигистаминные средства и обезболивающие мази [4] .
Профилактика и мероприятия в очаге [ править | править код ]
Методом специфической профилактики является вакцинация.
Вакцина была разработана Митиаки Такахаси в 1974 году в Японии в лабораториях Фонда Бикен. Полученный вакцинный штамм был назван Ока (в честь мальчика, из везикул ветряночной сыпи которого был выделен вирус). Первая вакцина получила название «Окавакс». Впоследствии японские разработчики передали штамм Ока фармацевтическим компаниям Merck & Co и GlaxoSmithKline, которые модифицировали штамм и разработали ещё две вакцины: «Варивакс» и «Варилрикс».
В США вакцинация против ветряной оспы с использованием вакцины «Варивакс» проводится с 1995 г., вакцина включена в схему национального прививочного календаря. На территории Российской Федерации первой была зарегистрирована вакцина для профилактики ветряной оспы — «Варилрикс» (GlaxoSmithKline Biologicals S.A.) в 2008 г., а с 2009 г. вакцинация стала широко применяться в рамках региональных программ иммунизации. В ряде стран Европы (напр., в Великобритании), вакцинация рекомендуется только лицам, находящимся в группе риска [21] . В 2010 году в России зарегистрирована оригинальная японская вакцина «Окавакс».
Вакцина против ветряной оспы включена в национальный прививочный календарь Австралии [22] , Австрии [23] , рекомендации постоянного комитета по вакцинации Германии [24] , прививочные календари большинства канадских провинций [25] . В Великобритании нежелание вводить прививку против ветряной оспы в национальный календарь мотивируется опасениями, что это может повысить риск заболевания опоясывающим герпесом среди пожилых людей, для которых контакт с больными детьми является бустером иммунитета [26] .
Вакцина формирует стойкий иммунитет на долгие годы. По опыту Японии, первой начавшей применять вакцину, иммунитет у пациентов сохранился через 20 лет после вакцинации, ни у одного вакцинированного заболевание не развилось [27] [4] .
Прививка производится по следующей схеме:
- вакцина «Окавакс»: все лица старше 12 месяцев — подкожно 1 доза (0,5 мл) однократно [28] ;
- вакцина «Варилрикс»: детям старше 12 месяцев и взрослым — 1 доза (0,5 мл) подкожно двукратно с интервалом не менее 6 недель [29] ;
- экстренная профилактика любой из вакцин: 1 доза (0,5 мл) в течение первых 96 часов после контакта, предпочтительно в течение первых 72 часов [29][28] .
В случае заболевания человек обычно изолируется на дому. Госпитализируются пациенты, проживающие в общежитиях, в специализированных учреждениях или в многодетных семьях. Также госпитализации подлежат тяжёлые формы ветряной оспы, дети раннего возраста, при наличии осложнений или другого тяжёлого заболевания. Изоляция прекращается через 5 дней после последнего высыпания. Для детей, посещающих организованные детские коллективы, существует предусмотренный инструкцией порядок допуска в детские учреждения. Дезинфекция ввиду нестойкости вируса не проводится, достаточно частого проветривания и влажной уборки помещения.
Эффективность вакцин [ править | править код ]
Эффективность вакцинации против ветряной оспы по данным Тайваня составила 82,6% [30] .
Существует опасность развития инфекции у вакцинированного пациента — ветрянка прорыва. Заболевание возможно как на фоне снижения поствакцинального иммунитета со временем (так называемая «вторичная вакцинальная недостаточность»), так и при первичной толерантности, неспособности организма индуцировать эффективный иммунный ответ. По опыту Тайваня прорыв инфекции произошел у 2,1% привитых, а в 0,016% для лечения болезни потребовалась госпитализация. Частота «ветрянки прорыва» была тем ниже, чем больше детей были охвачены вакцинацией [30] .
Ветряночные вечеринки [ править | править код ]
Поскольку ветряная оспа у взрослых протекает тяжелее, чем у детей, некоторые родители сознательно приводят своих детей в семью с ветряночным ребёнком, называя это «ветряночной вечеринкой». Такая практика была особенно широко распространена до того, как в 1995 году в США начала применяться вакцина против ветряной оспы. Врачи констатируют, что для детей безопаснее получить вакцину, которая содержит ослабленную форму вируса, а не заболевание, которое может быть фатальным [31] .
Одним из самых распространенных инфекционных заболеваний считается ветряная оспа – это болезнь, которая в большинстве случаев встречается в детском возрасте, реже данным недугом страдают взрослые. Эту болезнь сложно спутать с другой, поскольку она имеет характерные признаки в виде водянистых высыпаний по всему телу, которые вызывают зуд. При правильном и своевременном лечении болезнь проходит весьма быстро, но при расчесывании прыщей могут остаться некрасивые маленькие шрамы на теле. Как правило, страдают заболеванием один раз в жизни, после чего в организме вырабатываются клетки, которые способны бороться с вирусом ветрянки. Рецидивы возможны в исключительных случаях, когда в первый раз болезнь была в легкой форме.
Что такое ветрянка?
Ветрянка (ветряная оспа) – инфекционное заболевание, которое развивается остро и характеризуется появлением ряда специфических признаков. Болезнь очень заразна, поэтому при появлении первых симптомов рекомендован карантинный режим для больного. Переносчиком ветрянки является вирус Varicella Zoster, а передается заболевание воздушно-капельным путем, поэтому в зоне риска находятся все люди, которые контактировали с больным, не имеют прививки от болезни и не болели ею.
Заболевание проходит несколько этапов развития, для которых характерны особые признаки. Стадии ветрянки:
- Заражение и инкубационный период. На данном этапе происходит попадание вируса в организм, чаще всего через слизистую оболочку рта или носа. Во время инкубационного периода болезнь никак себя не проявляет, отсутствуют любые признаки и человек не является заразным.
- Первые симптомы ветрянки. Вирус развивается в клетках и иммунитет начинает активную борьбу с ним, что провоцирует повышение температуры, появление головной боли. С появления первых симптомов человек становится заразным для окружающих, поэтому его следует поместить в карантин.
- Острая стадия развития болезни. На данном этапе происходит поражение нервных клеток и кожи, появляются первые высыпания.
- Финальная стадия характеризуется улучшением общего состояния здоровья, нормализацией температуры и прекращением появления высыпаний на коже. Человек больше не представляет угрозу для окружающих и он может вернуться к привычному образу жизни.
Различают несколько форм ветрянки типичная и атипичная, последняя, в свою очередь, подразделяется на несколько видов:
- Рудиментарная форма развивается у тех, кому в инкубационный период была сделана инъекция иммуноглобулина, а также у детей, у которых остался остаточный иммунитет. Для данного типа ветряной оспы характерно слабое течение болезни, сыпь проявляется в минимальных количествах, не наблюдается лихорадка или ухудшение самочувствия.
- Геморрагическая. Тяжелая форма течения болезни, которая проявляется у людей с иммунодефицитом или тех, кто принимает гормоны. Основными характерными симптомами является очень высокая температура, ярко выраженная интоксикация организма, нередко наблюдается кровоизлияние в кожу, носовые кровотечения. Главную опасность данной формы составляет высокая вероятность летального исхода.
- Висцеральная форма. Проявляется данный вид у недоношенных, новорожденных детей, людей с синдромом иммунодефицита. Форма характеризуется тяжелым и длительным течением, продолжительным периодом лихорадки и обильными высыпаниями на коже. Часто наблюдается поражение внутренних органов, нервной системы.
- Гангренозная форма. Редкая форма ветряной оспы, которая характеризуется высокой интоксикацией, длительным периодом лечения и появлением высыпаний больших размеров, на которых за короткое время образовываются корочки с некрозом. После отпадания корочек остаются язвы и рубцы. Как правило, для данной формы характерно осложнение в виде сепсиса, и нередко болезнь заканчивается смертью.
Причины развития ветрянки
Главной причиной развития ветряной оспы является заражение вирусом. В медицине на данный момент нет четкого ответа, почему одни люди заражаются ветрянкой, а другие нет, но весомым фактором заражения является ослабленный иммунитет.
К причинам, способствующим развитию заболевания, относится:
- Ослабленный иммунитет, что может быть вызвано разными факторами: проведение химиотерапии, наличие иммунодефицита, детский ослабленный организм, прием медикаментозных препаратов определенной группы, например, антибиотиков.
- Тесный контакт с человеком, носителем вируса ветрянки и больного данным заболеванием.
- Отсутствие прививки от ветряной оспы.
Признаки ветрянки
Первые симптомы ветрянки могут появиться спустя 10-20 дней после контакта с больным и выражаются такими признаками:
- Значительное повышение температуры тела до сорока градусов, появление лихорадки.
- Увеличение лимфатических узлов.
- Появление головной боли.
- Отсутствие аппетита, общая слабость организма.
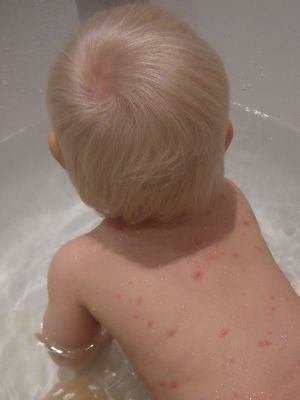
- Сыпь при ветрянке – специфический признак заболевания. По своей природе она представляет собой огромное количество одиночных волдырей, наполненных жидкость, которые очень зудят и доставляют массу дискомфорта. Изначально пузыри появляются на слизистых оболочках, на животе и лице, после чего распространяются по всему телу. Появление новых волдырей и сохранение высокой температуры может длиться несколько дней, после чего все симптомы стихают и остается лишь зудящая сыпь, которая также проходит со временем. Важно помнить, категорически запрещено расчесывать волдыри, иначе могут остаться рубцы, шрамы.
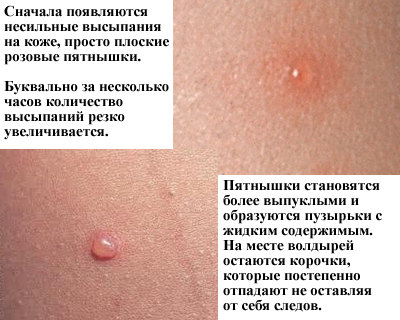
У взрослых заболевание протекает гораздо сложнее и тяжелее: очень высокая температура, которая сохраняется на протяжении длительного времени; обильные высыпания, локализация которых наблюдается на слизистых оболочках. Нередко больных с таким диагнозом госпитализируют и проводится лечение под контролем врачей.
Диагностика ветрянки
Диагностировать заболевание весьма просто по специфическим признакам (появлении сыпи и повышении температуры), что можно сделать и самостоятельно в домашних условиях. Для получения консультации и подтверждения диагноза необходимо обратиться за помощью к педиатру или терапевту (не стоит отправляться в больницу, чтобы не допустить распространение заболевания, а следует вызвать врача на дом).

Лечение ветрянки
Лечить ветрянку можно дома самостоятельно, если нет осложнений. Врач после осмотра пациента назначает ряд медикаментозных препаратов и дает рекомендации, которые помогут облегчить состояние больного. Главное, правильно выполнять все рекомендации доктора и не царапать кожу, чтобы избежать инфицирования или образования некрасивых рубцов, шрамов.
Как лечить ветрянку в домашних условиях:
- Прием антигистаминных препаратов, которые помогут облегчить состояние пациента, снимут зуд. К таковым препаратам относится: Диазолин, Супрастин, Лоратадин. Дозировка противоаллергенных препаратов назначается врачом и зависит от возраста пациента, количества высыпаний и других факторов.
- Медикаменты, нормализующие температуру тела. Важно помнить, ребенку категорически запрещено давать препараты, содержащие аспирин (ацетилсалициловую кислоту), поскольку такие лекарства могут привести к развитию опасного заболевания – синдрома Рея. Для детей чаще всего используется Парацетомол, Панадол, Нурофен.
- Прием успокаивающих ванн, которые также помогут избавиться от зуда. Для приготовления может использоваться овсянка, перемолотая в порошок и добавленная в воду, или сода.
- Противовирусная терапия: Ацикловир, Фамцикловир, Герпевир. Прием препаратов данной группы позволяет уменьшить проявление симптомов.
- Важно соблюдать гигиену: часто менять постельное белье, одежду; тщательно протирать высыпания, чтобы не допустить инфицирования.
- Использование зеленки или раствора марганцовки, что поможет присушить волдыри и ускорит процесс их подсушивания. Кроме того, такая обработка поможет следить за появлением новых высыпаний и отследить момент появления последних волдырей.
- Если имеются высыпания в ротовой полости следует полоскать рот фурацилином, настоем трав (календулой, корой дуба). Кроме того, не следует есть острую, чрезмерно соленую или кислую пищу. При поражении конъюктивы следует использовать интерферон для закапывания.
- Обильное питье для выведения из организма токсинов, восстановления водного баланса и улучшения общего состояния здоровья.
- Ультрафиолетовое облечение используется после образования корочек – такая процедура ускорит процесс отшелушивания.
В случае отсутствия своевременного лечения могут развиваться осложнения, которые нанесут существенный вред здоровью. У детей они встречаются гораздо реже, поскольку они все вакцинированы от ветрянки и их организм быстрее справляется с болезнью. У людей пожилого возраста развитие осложнений встречается весьма часто, при чем мужчины гораздо тяжелее переносят болезнь, нежели женщины.
Особенную опасность составляет ветрянка при беременности, поскольку инфицирование в первом триместре может спровоцировать заражение плода и привести к патологическим изменениям плода. Находясь в интересном положении, девушкам следует ограничить контакт с больными ветряной оспой, даже если сами они уже болели или привиты.
Частые вопросы при ветрянке
Можно ли заболеть ветрянкой второй раз?
Рецидив ветрянки встречается крайне редко, ведь, как правило, после перенесенного заболевания вырабатывается иммунитет к вирусу ветряной оспы. Чаще всего второй раз болеют люди, у которых значительно ослаблен иммунитет (в частности, ВИЧ-инфицированные, с наличием лейкоза после химиотерапии, с донорскими органами).
Чем мазать ветрянку?
Для быстрого заживления волдырей врачи рекомендуют использовать 1% спиртовой раствор бриллиантовый зеленый или 5% раствор калия перманганата. Смазывание высыпаний позволит предотвратить развитие инфекции и ускорит подсушивание корочки. Снизить зуд поможет протирание кожи глицеролом или водой с уксусом или спиртом.
Какой инкубационный период ветрянки?
От момента контакта с больным человеком до появления первых признаков может пройти 10-21 дней.
Как лечить ветрянку у взрослых?
Лечение ветряной оспы у взрослых включает основную терапию, как и у детей (антигистаминные препараты, противовирусные, препараты для снижения температуры). Для людей старшего возраста используются более сильные препараты, в том числе может применяться аспирин для понижения температуры, лекарства для борьбы с вирусом сильного действия.
Профилактика заболевания
Главным методом профилактики является вакцина от ветрянки. Детям и подросткам делают прививки во время которых вводится живая вирусная инфекция, что способствует выработке иммунитета от болезни или снижает тяжесть заболевания. Нередко проводят комбинированную вакцинацию, которая включает прививку от кори, краснухи и ветрянки.
В особенных случаях проводят вакцинацию иммуноглобулином для повышения иммунного ответа на вирус ветрянки. Вводится данный препарат в организме не позже чем через 36 часов после контакта с больным ветряной оспой. Как правило, это такая прививка показана в таких случаях:
- Во время беременности женщинам, не болевшим ветрянкой и не привитым от данной болезни.
- Недоношенным детям.
- Новорожденным малышам, матери которых имеют явные признаки ветряной оспы.
- Взрослым и детям, у которых ослаблен иммунитет и не вырабатываются антитела к вирусу ветрянки.