Восходящая инфекция мочевыводящих путей
Содержание
- 1 Инфекции мочевыводящих путей
- 2 Классификация болезни
- 3 Факторы способствующие развитию заболевания
- 4 Возбудители и пути их проникновения в организм
- 5 Проявление симптоматики
- 6 Методы диагностики
- 7 Способы терапии
- 8 Последствия недуга
- 9 Профилактические меры
- 10 Группы риска по инфекциям мочевыводящих путей:
- 11 Факторами, предрасполагающими к возникновению инфекций мочевыводящих путей, являются:
- 12 Причины возникновения инфекций мочевыводящих путей
- 13 Симптомы инфекций мочевыводящих путей
- 14 Особенности инфекций мочеполовых путей у детей
- 15 Особенности инфекции мочеполовых путей у беременных
- 16 Особенности инфекции мочевыводящих путей у мужчин
- 17 Диагностика инфекций мочевыводящих путей
- 18 Основные принципы лечения инфекций мочевыводящих путей
- 19 Профилактика инфекций мочевыделительной системы
- 20 КЛАССИФИКАЦИЯ ИМВП В зависимости от того, какой отдел мочевыводящих путей поражают инфекционные агенты, выделяют следующие виды ИМВП: инфекция верхних мочевых путей – это пиелонефрит, при котором страдают ткань почки и чашечно-лоханочная система; инфекция нижних мочевых путей – это цистит, уретрит и простатит (у мужчин), при которых воспалительный процесс развивается в мочевом пузыре, мочеточниках или предстательной железе соответственно. В зависимости от происхождения инфекции в мочевыделительной системе различают несколько ее видов: неосложненная и осложненная. В первом случае нарушение оттока мочи отсутствует, то есть нет ни аномалий развития органов мочевыделения, ни функциональных расстройств. Во втором случае имеют место аномалии развития или нарушения функций органов; госпитальная и внебольничная. В первом случае причинами развития инфекции становятся диагностические и лечебные манипуляции, проводимые больному. Во втором случае воспалительный процесс не связан с медицинскими вмешательствами. По наличию клинической симптоматики выделяют следующие типы заболевания: клинически выраженные инфекции; бессимптомная бактериурия. Инфекции мочевыводящих путей у детей, беременных женщин и у мужчин в большинстве случаев бывают осложненными и плохо поддаются лечению. В этих случаях всегда высок риск не только рецидивирования инфекции, но и развития сепсиса или абсцесса почки. Таким больным проводят расширенное обследование с целью выявления и устранения осложняющего фактора.
- 21 ФАКТОРЫ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ИМВП:
- 22 ВОЗБУДИТЕЛИ ИМВП И ПУТИ ИХ ПРОНИКНОВЕНИЯ В ОРГАНИЗМ
- 23 СИМПТОМЫ ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
- 24 ДИАГНОСТИКА ИНФЕКЦИЙ МОЧЕВЫХ ПУТЕЙ
- 25 ЛЕЧЕНИЕ ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
- 26 ПРОФИЛАКТИКА ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
 Мочевыделительная система играет важную роль в правильном функционировании организма.
Мочевыделительная система играет важную роль в правильном функционировании организма.
Фильтрация крови почками, выведение излишков жидкости с продуктами обмена веществ, поддержание водно-солевого баланса в организме, регуляция артериального давление – далеко не все процессы, которые могут быть нарушены при появлении воспаления.
Инфекции мочевыводящих путей могут поразить и взрослых, и детей, вызывая функциональные расстройства и значительно снижая качество жизни.
Инфекции мочевыводящих путей
 Понятие «Инфекции мочевыводящих путей» (ИМВП) объединяет группу воспалительных заболеваний органов мочевыделительной системы, которые развиваются при попадании в организм инфекционного возбудителя.
Понятие «Инфекции мочевыводящих путей» (ИМВП) объединяет группу воспалительных заболеваний органов мочевыделительной системы, которые развиваются при попадании в организм инфекционного возбудителя.
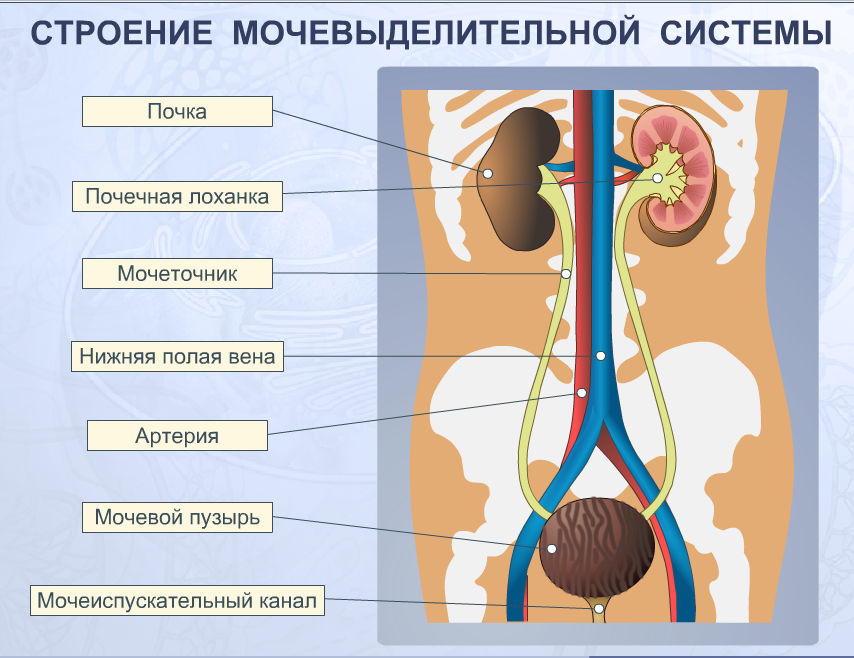
К органам мочевыделительной системы относятся:
- почки — парный орган, отвечающий за фильтрацию крови и образование мочи;
- мочеточники — полые трубки, через которые моча оттекает в мочевой пузырь;
- мочевой пузырь — полый орган, гладкомышечный резервуар, в котором происходит скопление мочи;
- уретра (или мочеиспускательный канал) — трубчатый орган, осуществляющий выведение мочи из организма.
Несмотря на то, что в норме мочевыводящие пути стерильны, любой из органов может быть подвержен развитию инфекционного процесса. Особенностью являются то, что в большинстве случаев воспаление передается между органами по восходящему (от уретры вверх к почкам) или нисходящему пути (от инфицированных почек к мочевому пузырю).
Классификация болезни
 Существует несколько классификаций инфекционных заболеваний мочевыделительной системы.
Существует несколько классификаций инфекционных заболеваний мочевыделительной системы.
- инфекции верхних мочевых путей, к ним относятся воспаление почек (пиелонефрит), мочеточников;
- нижних мочевых путей – мочевого пузыря (циститы) и уретры (уретриты).
По характеру течения заболевания:
- Неосложненные. Протекают без структурных изменений в тканях органов мочевыводящего аппарата, при отсутствии обструктивных уропатий или других сопутствующих заболеваний.
- Осложнённые. Возникают на фоне затрудненного мочеиспускания, при применении инструментальных методов исследования или лечения (катетеризация).
В зависимости от места заражения возбудителем:
- Госпитальные. Также известны как внутрибольничные или нозокомиальные. Развиваются при попадании в организм инфекционного возбудителя при нахождении в лечебном учреждении.
- Внебольничные. Развиваются в амбулаторных условиях при благоприятных для инфекции обстоятельствах.
По характеры проявления симптомов:
- Клинически выраженные инфекции. Характеризуются явной, часто интенсивно выраженной симптоматикой.
- Бессимптомные инфекции. Клиническая картина проявляется слабо, симптомы незначительно ухудшают качество жизни больного.
Факторы способствующие развитию заболевания
Инфекции мочевыводящих путей относятся к широко распространенным заболеваниям, они входят в пятерку наиболее часто встречающихся инфекционных болезней. Вот несколько признаков:
 Несоблюдение правил личной гигиены. Зона промежности анатомически устроена таким образом, что возможна миграция по коже патогенных возбудителей от анального отверстия или влагалища (у женщин). Игнорирование гигиенических правил, нечистоплотность рук при мочеиспускании могут привести к микробной контаминации.
Несоблюдение правил личной гигиены. Зона промежности анатомически устроена таким образом, что возможна миграция по коже патогенных возбудителей от анального отверстия или влагалища (у женщин). Игнорирование гигиенических правил, нечистоплотность рук при мочеиспускании могут привести к микробной контаминации.- Переохлаждение. Простуда мочеточника, один из главных врагов всей мочевой системы.
- Снижение иммунитета. Такое состояние свойственно людям старшего возраста, пациентам, страдающим иммунодефицитными, тяжелыми хроническими заболеваниями.
- Наличие других инфекционных заболеваний. Например, возбудитель ангины — стрептококк — при попадании в почки с кровью может вызвать тяжёлый пиелонефрит.
- Стационарное лечение или оперативное вмешательство. В случае реанимационных мероприятий или интенсивной терапии возникает необходимость катетеризации мочевого пузыря, что нарушает стерильность мочевыводящей системы, открывает ворота инфекции.
- Аномалии развития органов мочевыделительной системы. Диагностировать патологи можно еще при вынашивании ребенка.
- Обструктивная уропатия — затруднение выведения мочи вследствие мочекаменной болезни, простатита или других причин.
- Незащищенные сексуальные контакты. Некоторые половые инфекции способны к размножению в мочевыделительной системе и могут спровоцировать появление уретрита или цистита.
Течение ИМВП характеризуется рядом особенностей в зависимости от пола и возраста больного:
- Женщины болеют инфекционными заболеваниями мочевыделительной системы гораздо чаще мужчин. Это объясняется близостью расположения уретры, влагалища и анального отверстия, что способствует распространению патогенной микрофлоры. Также длина уретры у женщин значительно меньше, чем у мужчин, потому микроорганизмы при несвоевременно начатом лечении легко достигают мочевого пузыря, провоцируя развитие цистита.
- Мужчины болеют ИМВП реже женщин. В силу физиологических особенностей мочеиспускательный канал у мужчин значительно длиннее, чем женский. Поэтому инфекционные возбудители с меньшей частотой достигают мочевого пузыря или почек. Но течение болезни практически всегда более тяжёлое, с интенсивно-выраженным болевым синдромом, высоким риском развития осложнений в виде простатита и др.

В возрастной группе от 20 до 50 лет с проблемами ИМВП чаще сталкиваются женщины. Но в категории после 50 лет ситуация меняется: в этом возрасте увеличивается частота “мужских” заболеваний (простатит, аденома), которые могут дать осложнение и распространение инфекции на органы мочевыделительной системы.
Возбудители и пути их проникновения в организм
 Спровоцировать появление и развитие воспаления в органах мочевыделительного аппарата могут разные виды микроорганизмов:
Спровоцировать появление и развитие воспаления в органах мочевыделительного аппарата могут разные виды микроорганизмов:
- бактерии (кишечная палочка, уреаплазмы, гонококки, стрептококки, трихомонада, листерии, стафилококки);
- грибы (дрожжевые грибки рода Candida);
- вирусы (герпетичные, папилломавирусы, цитомегаловирус).
Самым частым возбудителем ИМВП является грамотрицательная бактерия — кишечная палочка Escherichia coli (Е. coli). Эта бактерия относится к условно-патогенным, является нормальной составляющей кишечной микрофлоры.
При пренебрежении гигиеническими процедурами, неправильном мытье промежности (от заднего прохода вперед), в случае падения защитных сил организма (при переохлаждении, наличии вирусных заболеваний), тяжелых формах дисбактериоза, Е. coli начинают активно размножаться по коже и могут мигрировать на слизистую уретры, развиваясь на которой вызывает воспаление.
Существует несколько возможных путей проникновения и распространения возбудителей в мочевыводящих путях:
- Контактный. Незащищенный половой контакт (вагинальный или анальный), миграция по коже от заднего прохода, катетеризация, цистоскопия.
- Геморрагический и лимфогенный. Попадание возбудителя по системе жидкостей организма (из крови или лимфы) в случае наличия в организме инфекционных очагов. Например, кариозные зубы, ангина, гайморит, воспаление легких (на фоне запущенной вирусной инфекции патогенный возбудитель может проникнуть в слизистую мочевого пузыря – развивается геморрагический цистит).
- Нисходящий. Перемещение возбудителя от почек через мочеточники, мочевой пузырь к уретре.
- Восходящий. Инфекционное воспаление распространяется снизу-вверх: от мочеиспускательного канала к почкам.
Новорожденные склонны к развитию ИМВП из-за возможных врожденных дефектов, недоразвитости или позднего формирования некоторых частей мочевой системы (уретральных клапанов, мочеточникового устья). Возникновение инфекционно-воспалительных заболеваний возможно при неправильном использовании подгузников.
Проявление симптоматики
 Клинические проявления ИМВП могут проявиться уже на начальном этапе заболевания. Но также процесс инфекционного воспаления длительное время может протекать бессимптомно.
Клинические проявления ИМВП могут проявиться уже на начальном этапе заболевания. Но также процесс инфекционного воспаления длительное время может протекать бессимптомно.
При инфекции мочевыводящих путей могут проявляться различные симптомы:
- болезненные ощущения в области малого таза, нижней части спины, боку;
- зуд в области мочеиспускательного канала;
- чувство жжения, боли, затруднения при мочеиспускании;
- учащение позывов к мочеиспусканию;
- нехарактерные жидкие выделения из мочевого пузыря (прозрачные, серозные, зеленовато-гнойные);
- гипертермия, озноб, лихорадка;
- изменение запаха, цвета мочи.
У детей, особенно младшего возраста, симптоматика ИМВП может быть еще более смазанная, чем у взрослых.
Родители могут заметить учащение мочеиспусканий, следы мочи необычного цвета на подгузнике, повышение температуры тела.
Методы диагностики
 Предварительный диагноз ставится после анализа жалоб пациента терапевтом или урологом. Для подтверждения диагноза и составления комплекса лечебных мероприятий назначают:
Предварительный диагноз ставится после анализа жалоб пациента терапевтом или урологом. Для подтверждения диагноза и составления комплекса лечебных мероприятий назначают:
- общий клинический анализ крови и мочи;
- биохимический анализ крови и мочи (такие показатели обмена веществ, как содержание мочевины, креатинина, некоторых ферментов характеризуют деятельность почек);
- бактериологический посев мочи или ПЦР-анализ (для установления природы возбудителя заболевания);
- инструментальные методы исследования (цистоскопию, биопсию, урографию, рентгеноконтрастные исследования, УЗИ почек и мочевого пузыря).
Своевременная и комплексная диагностика позволяет выявить заболевание на ранней стадии и предупредить распространение воспалительного процесса.
Способы терапии
Главная задача лечебных мероприятий при инфекции мочевыводящих путей- подавление инфекционно-воспалительного процесса и ликвидация возбудителя. В терапии ИМВП используют препараты разных групп антибактериальных средств:
 Сульфаниламидные препараты. К этой группе относятся Этазол, Уросульфан, комбинированные лекарственные средства (Бисептол). Применение сульфаниламидов показывает высокую эффективность, они выводятся с мочой, показывая высокие клинические концентрации в мочевыделительной системе, и малотоксичны для почек.
Сульфаниламидные препараты. К этой группе относятся Этазол, Уросульфан, комбинированные лекарственные средства (Бисептол). Применение сульфаниламидов показывает высокую эффективность, они выводятся с мочой, показывая высокие клинические концентрации в мочевыделительной системе, и малотоксичны для почек.- Нитрофурановые производные. Фуразолидон, Неграм, Невиграмон, Фурагин применяют внутрь, растворы Фурацилина используют для подмываний. Нитрофураны широко используются при лечении ИМВП, особенно, если установлена устойчивость микроорганизмов к другим антибактериальным препаратам. Они проявляют активность в отношении грамположительных и грамотрицательных бактерий, блокируя их клеточное дыхание. Однако при лечении хронических вялотекущих форм нитрофураны показывают более слабую эффективность.
- Антибиотики. Эта группа лекарственных средств является препаратом выбора при составлении лечебной программы врачом. С момента сдачи образцов на анализ до получения результатов, выявляющих возбудителя, может пройти 3-7 дней. Чтобы не терять время, врач назначает антибиотик широкого спектра действия. Чаще всего при лечении ИМВП применяют фторхинолоны. К препаратам этой группы относят Норфлоксацин (Номицин), Офлоксацин (Офлобак, Заноцин), Ципрофлоксацин. Кроме этого для лечения ИМВП назначают пенициллины (Аугментин), тетрацинкины (Доксициклин), цефалоспорины II, III поколений (Цефтриаксон, Цефиксим).
С целью предупреждения развития грибковой инфекции добавляют противомикозные средства (Флюконазол).
В составе лечебного комплекса назначают спазмолитические препараты (для восстановления мочеиспускательной функции), нестероидные противовоспалительные средства, комбинированные препараты растительного происхождения (Канефрон).
Во время лечения обязательно соблюдение диеты с ограничением употребления кислых, пряных, соленых продуктов, спиртных и газированных напитков, кофе и шоколада. Эти продукты питания, меняя рН мочи, могут вызвать раздражение слизистой органов мочевыводящей системы.
Последствия недуга
Инфекции мочевыводящих путей, поражая слизистую, могут вызвать тяжелые последствия для всего организма. Болевые ощущения, частые позывы к мочеиспусканию сильно ухудшают качество жизни больного.
На фоне прогрессирующего пиелонефрита может развиться почечная недостаточность, деформация мочеточников (опущение почки), нарушение выведение мочи (рефлюкс). Перенесение ИМВП при вынашивании ребенка может вызвать самопроизвольное прерывание беременности на любом сроке.
Профилактические меры
Профилактические меры для предупреждения ИМВП состоят в коррекции образа жизни и выполнении некоторых правил:
- своевременное лечение инфекционных очагов в организме;
- соблюдение гигиенических норм;
- не допускать переохлаждение организма;
- вовремя опорожнять мочевой пузырь;
- использование презервативов во время полового акта.
Но не выполняя медицинские назначения, игнорируя симптомы заболевания, можно вызвать распространение заболевания на соседние органы, спровоцировать переход ИМВП в хроническую форму.
 Каждый год огромное количество пациентов, как взрослых, так и детского возраста, независимо от половой принадлежности, сталкивается с такой серьезной медицинской проблемой, как инфекция мочевыводящих путей. Женщины страдают данной инфекцией намного чаще, нежели мужчины, однако мужчин при развитии инфекции мочевыводящих путей ожидает склонность к затяжному и даже тяжелому течению заболевания.
Каждый год огромное количество пациентов, как взрослых, так и детского возраста, независимо от половой принадлежности, сталкивается с такой серьезной медицинской проблемой, как инфекция мочевыводящих путей. Женщины страдают данной инфекцией намного чаще, нежели мужчины, однако мужчин при развитии инфекции мочевыводящих путей ожидает склонность к затяжному и даже тяжелому течению заболевания.
Инфекции мочевыводящих путей – это воспалительные заболевания мочевыделительной системы человека, вызываемые инфекционными микроорганизмами, имеющие рецидивирующее течение с возможным развитием осложнений.
Мочевыделительная система (мочевыводящие пути) представляет собой единый комплекс органов для образования мочи и ее выделения из организма, это серьезная система выделения, от четкого функционирования которой зависит не только состояние организма человека, но и жизнь пациента в некоторых случаях (при острой почечной недостаточности). Состоят мочевыводящие пути из почек бобовидной формы (в них происходит образование мочи), мочеточников (по ним моча попадает в мочевой пузырь), мочевого пузыря (резервуар для мочи), уретры или мочеиспускательного канала (высвобождение мочи наружу).
Мочевыводящие пути играют существенную роль в поддержании водно-солевого баланса организма, выработке ряда гормонов (эритропоэтин, например), высвобождению из организма ряда токсических веществ. За сутки в среднем выделяется до 1,5-1,7 литров мочи, количество которой может меняться в зависимости от потребляемой жидкости, соли, заболеваний мочевыводящих путей.
Группы риска по инфекциям мочевыводящих путей:
— Женский пол (женщины болеют такими инфекциями в 5 раз чаще, нежели мужчины, это связано с физиологической особенностью организма женщины – короткий и широкий мочеиспускательный канал, всвязи с чем инфекция легче проникает в мочевыводящие пути).
— Дети до 3хлетнего возраста (неполноценность иммунитета, в частности, инфекции сочевыделительной системы являются самой частой причиной лихорадки неясного генеза среди мальчиков до 3х лет).
— Лица пожилого возраста в силу развития возрастного иммунодефицита.
— Пациенты с особенностями строения мочевыделительной системы (например, увеличенная предстательная железа может затруднить отток мочи из мочевого пузыря).
— Пациенты с почечной патологией (например, мочекаменная болезнь, при которой камни являются дополнительным фактором риска для развития инфекций).
— Пациенты отделений реанимации и интенсивной терапии (таким пациентам требуется на какой-либо срок выведение мочи с помощью мочевого катетера – это входные ворота инфекции).
— Пациенты с хроническими заболеваниями (например, сахарный диабет, при котором имеется высокий риск развития инфекций мочевыводящих путей за счет снижения сопротивляемости организма).
— Женщины, применяющие некоторые методы контрацепции (например, диафрагмальное кольцо).
Факторами, предрасполагающими к возникновению инфекций мочевыводящих путей, являются:
1) переохлаждение (основная масса проблем такого характера возникает в прохладное время года),
2) наличие респираторной инфекции у пациента (отмечается частая активация урологических
инфекций в сезон простуд),
3) снижение иммунитета,
4) нарушения оттока мочи различного характера.
Причины возникновения инфекций мочевыводящих путей
В почках формируется абсолютно стерильная от микроорганизмов моча, она содержит лишь воду, соли и различные продукты обмена. Инфекционный возбудитель сначала проникает в уретру, где созданы благоприятные условия для его размножения – развивается уретрит. Далее распространяется выше к мочевому пузырю, в котором происходит воспаление его слизистой оболочки – цистит. При отсутствии адекватной лечебной помощи, по мочеточникам инфекция попадает в почки с развитием пиелонефрита. Это наиболее частый восходящий тип распространения инфекции.
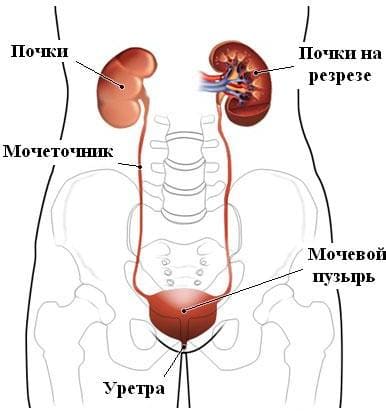
Анатомия мочевыделительной системы
Возбудители, вызывающие инфекции мочевыводящих путей:
1) Кишечная палочка (Escherichia coli). Данный возбудитель является представителем нормальной флоры толстого кишечника, а попадание ее в уретру связано в основном с несоблюдением правил личной гигиены. Также кишечная палочка практически всегда присутствует на наружних половых органах. 90% всех инфекций мочевыводящих путей связано именно с кишечной палочкой.
2) Хламидии и микоплазмы – микроорганизмы, поражающие в основном уретру и протоки репродуктивной системы. Передаются в основном половым путем и поражают мочеполовую систему.
3) Клебсиелла, синегнойная палочка могут явиться возбудителями инфекций мочевыводящих путей у детей.
4) Периодически встречаются стрептококки серогрупп А и В.
Как же микроорганизмы могут попасть в мочевыводящие пути:
1) При несоблюдении правил личной гигиены после посещения туалетной комнаты.
2) Во время полового контакта и при анальном сексе.
3) При использовании определенных методов контрацепции (диафрагмальное кольцо, спермициды).
4) У детей это воспалительные изменения вследствие застоя мочи при патологии мочевыводящих путей различного характера.
Симптомы инфекций мочевыводящих путей
Какие клинические формы инфекций мочевыводящих путей встречаются в медицинской практике? Это инфекция мочеиспускательного канала или уретры – уретрит; инфекция мочевого пузыря – цистит; инфекция и воспалительный процесс в почках – пиелонефрит.
Также выделяют два основных типа распространения инфекции – это восходящая инфекция и нисходящая. При восходящей инфекции воспалительный процесс затрагивает расположенные анатомически ниже органы мочевыделительной системы, а затем имеет место распространение инфекционного процесса на вышерасположенные органы. Примером может служить цистит и последующее развитие пиелонефрита. Одной из причин восходящей инфекции является так называемая проблема функционального характера в виде пузырно-мочеточникового рефлюкса, который характеризуется обратным током мочи из мочевого пузыря в мочеточники и даже почки. Нисходящая инфекция по происхождению более понятна. В данном случае происходит распространение возбудителя инфекции из более высоко расположенных отделов мочевывыделительной системы в более низкие, к примеру, из почек в мочевой пузырь.
 Многие случаи инфекционной патологии мочевыделительной системы носят бессимптомный характер. Но все же, для конкретных клинических форм есть определенные симптомы, на которые чаще всего жалуются пациенты. Для большинства больных характерны неспецифические симптомы: слабость, плохое самочувствие, переутомление, раздражительность. Такой симптом как беспричинная на первый взгляд лихорадка (температура) — в подавляющем большинстве случаев признак воспалительного процесса в почках.
Многие случаи инфекционной патологии мочевыделительной системы носят бессимптомный характер. Но все же, для конкретных клинических форм есть определенные симптомы, на которые чаще всего жалуются пациенты. Для большинства больных характерны неспецифические симптомы: слабость, плохое самочувствие, переутомление, раздражительность. Такой симптом как беспричинная на первый взгляд лихорадка (температура) — в подавляющем большинстве случаев признак воспалительного процесса в почках.
При уретрите больных беспокоят: резь при мочеиспускании, боль и жжение в начале процесса мочеиспускания, выделения из уретры слизисто-гнойного характера, имеющие специфический запах.
При цистите отмечается частое мочеиспускание, которое может быть болезненным, сопровождаться болезненными ощущениями внизу живота, чувством недостаточного опорожнения мочевого пузыря, иногда может подниматься температура.
Пиелонефрит характеризуется появлением болей в поясничной области, повышением температуры тела (при остром процессе), ознобом, симптомами интоксикации (слабость, ломота в теле), нарушений мочеиспускания пациент может и не чувствовать. Только при восходящей инфекции могут беспокоить сначала боли при мочеиспускании, учащенное мочеиспускание.
Обобщая вышеизложенное, перечислим симптомы, характерные для инфекций мочеполовых путей, требующие обращения к врачу:
1) боли, жжение и рези при мочеиспускании;
2) частое мочеиспускание;
3) боли внизу живота, в поясничной области;
4) боли в надлобковой области у женщин;
5) температура и симптомы интоксикации без явлений простуды;
6) выделения из уретры слизисто-гнойного характера;
7) изменение цвета мочи – становится мутной, появление слизи, хлопьев, прожилок крови;
Особенности инфекций мочеполовых путей у детей
Частые причины инфекций мочевыделительной системы у детей – это обструкция мочеполовых путей, различного рода функциональные расстройства, фимоз, врожденные аномалии мочеполового тракта, редкое опорожнение мочевого пузыря.
Симптомы инфекций мочевыводящих путей у малышей могут быть стертыми. Детки до 1,5 лет при такой инфекции могут стать раздражительными, плаксивыми, отказываться от еды, может быть не очень высокая, но беспричинная температура, плохо купируемая обычными жаропонижающими препаратами. Только с двухлетнего возраста ребенок пожалуется на боли в животе или спине, боль внизу живота, вы заметите учащенное мочеиспускание, расстройства мочеиспускания, температура тела чаще повышается, нежели остается нормальной.
Исход инфекции мочевыводящих путей у ребенка чаще благоприятный, однако встречаются такие последствия как склероз ткани почек, артериальная гипертензия, белок в моче, функциональные нарушения почек.
Особенности инфекции мочеполовых путей у беременных
До 5% беременных женщин страдают воспалительными заболеваниями почек. Основные причины этого включают в себя гормональную перестройку организма во время беременности, снижение иммунологический защиты организма, изменение месторасположения некоторых органов, связанное с растущим плодом. К примеру, в силу увеличения размеров матки, происходит давление на мочевой пузырь, возникают застойные явления в мочевыделительных органах, что и приведет в итоге к размножению микроорганизмов. Такие изменения требуют частого мониторинга этой системы у беременной женщины.
Особенности инфекции мочевыводящих путей у мужчин
Прежде всего, причины, приводящие к возникновению инфекций мочевыделительной системы у мужчин отличаются от женских. Это в основном такая патология как мочекаменная болезнь и увеличение размеров предстательной железы. Отсюда нарушенный отток мочи и воспалительные изменения в мочевыделительной системе. В программу лечения мужчин в связи с этим включен такой пункт как удаление препятствия для оттока мочи (камень, например). Также определенные проблемы доставляет хронический воспалительный процесс в предстательной железе, что требует массивной антибиотикотерапии.
Диагностика инфекций мочевыводящих путей
Предварительный диагноз выставляется на основании клинических жалоб пациента, однако не во всех случаях этого достаточно для постановки верного диагноза. К примеру, пиелонефрит может сопровождаться только температурой и симптомами интоксикации, боли в пояснице появляются не в первые сутки болезни. Поэтому без дополнительных лабораторных методов исследования доктору поставить диагноз сложно.
Лабораторная диагностика включает:
1) общеклинические анализы: общий анализ крови, общий анализ мочи, биохимические исследования крови (мочевина, креатинин) и мочи (диастаза).
Наиболее информативным на первичном этапе является общий анализ мочи. Для исследования берется средняя порция утренней мочи. При исследовании подсчитывают количество лейкоцитов, эритроцитов, благодаря чему можно заподозрить бактериурию (бактериальный воспалительный процесс). Также информативны такие показатели как белок, сахар, удельный вес.
2) бактериологический метод (посев мочи на специальные питательные среды с целью обнаружения роста в них определенных видов микроорганизмов), при котором средняя порция утренней мочи забирается в стерильную посуду;
3) метод ПЦР (при отрицательном бакпосеве и продолжающейся инфекции мочевывыодящих путей) – для выявления таких микроорганизмов как хламидии, микоплазмы.
4) Инструментальные методы диагностики: УЗИ почек и мочевого пузыря, цистоскопия, рентгеноконтрастное исследование или внутривенная урография, радионуклеидные исследования и другие.
Основные принципы лечения инфекций мочевыводящих путей
1. Режимные мероприятия: домашний полупостельный режим лечения при инфекциях мочевыделительной системы, а по показаниям госпитализация в терапевтическое или урологическое отделение стационара. Соблюдение диетного режима с ограничением соли и достаточным количеством жидкости при отсутствии почечной недостаточности. При заболеваниях почек показаны диеты № 7, 7а, 7б по Певзднеру.
2. Этиотропное лечение (антибактериальное) включает различные группы препаратов, которые
назначаются ТОЛЬКО ВРАЧОМ после постановки правильного диагноза. САМОЛЕЧЕНИЕ приведет к формированию устойчивости к антибиотикам возбудителя инфекции и возникновения частых рецидивов заболевания. Для лечения применяются: приметоприм, бактрим, амоксициллин, нитрофураны, ампициллин, фторхинолоны (офлоксацин, ципрофлоксацин, норфлоксацин), в случае необходимости — комбинации препаратов. Курс лечения должен составлять 1-2 недели, реже дольше (при сопутствующей патологии, развитии септических осложнений, аномалий мочевыделительной системы). После окончания лечения обязательно проводится контроль эффективности лечения полным лабораторным обследованием, назначенным лечащим врачом.
Запущенные случаи инфекций мочевыводящих путей с формирование затяжного течения иногда требуют более длительных курсов этиотропного лечения общей продолжительностью в несколько месяцев.
Рекомендации врача для профилактики затяжного течения инфекций мочевыводящих путей:
— питьевой режим (достаточный прием жидкости в течение дня);
— своевременное опорожнение мочевого пузыря;
— гигиена области промежности, ежедневный душ вместо приема ванной;
— тщательная гигиена после половых контактов;
— не допускать самолечения антибиотиками;
— избегать острой и соленой пищи, приема кофе;
— пить клюквенный сок;
— резко сократить вплоть до полного исключения курение;
— на период лечения избегать половой близости;
— исключить алкоголь.
Особенности лечебных мероприятий у беременных женщин:
При регистрации инфекций мочевыводящих путей у беременной лечебные мероприятия проводятся без промедления для профилактики более серьезных проблем (преждевременные роды, токсикоз, артериальная гипертензия). Выбор антибактериального препарата остается за врачом и зависит от срока беременности, оценки его эффективности и возможных рисков для плода. Назначение препаратов строго индивидуально.
3. Посиндромальная терапия (жаропонижающие при температуре, урологические сборы, травяные
уросептики, например, фитолизин, иммуномодуляторы и другие).
4. Фитотерапия при инфекциях мочевыводящих путей: применяют настои трав (листья березы, толокнянки, трава хвощя полевого, корень одуванчика, плоды можжевельника, плоды фенхеля, бузина черная, плоды петрушки, цветки ромашки и другие).
Основная проблема инфекций мочевыводящих путей – частое развитие рецидивирующей формы инфекции. Данная проблема характерна в основном для женщин, каждая 5-я женщина после первичного дебюта инфекции мочевыделительной системы встречается с повторением всех симптомов, то есть развитием рецидива, а иногда и частых рецидивов. Одно из важных свойств рецидивов – это формирование новых видоизмененных штаммов микроорганизмов с увеличением частоты рецидивов. Данные видоизмененные штаммы бактерий уже приобретают и устойчивость к специфическим препаратам, что, безусловно, отразится на качестве лечения последующих обострений инфекции.
Рецидивы инфекции мочевыводящих путей могут быть связаны:
1) с незавершившейся первичной инфекцией (в силу неправильных низких доз антибактериальных препаратов, несоблюдения режима лечения, развитием устойчивости возбудителя к препаратам);
2) с длительным персистированием возбудителя (способность возбудителя прикрепляться к слизистой оболочке мочевыводящих путей и длительно находиться в очаге инфекции);
3) с возникновением повторной инфекции (реинфекции новым возбудителем периуретрального пространства, прямой кищки, кожи промежности).
Профилактика инфекций мочевыделительной системы
1) Важное значение в профилактических мерах отводится своевременной санации хронических очагов
бактериальной инфекции (тонзиллит, гайморит, холецистит, кариес зубов и прочие), из которых инфекция может с током крови распространиться и поразить мочевыделительную систему.
2) Соблюдение гигиенических правил ухода за интимными зонами, особенно девочками и
женщинами, беременными женщинами.
3) Избегать переутомления, переохлаждения организма.
4) Своевременная коррекция изменений в иммунной системе человека.
5) Своевременное лечение заболеваний мочевыделительной системы (мочекаменная болезнь, простатиты, аномалии развития).

Инфекции мочевыводящих путей (ИМВП) – это группа заболеваний органов мочеобразования и мочевыделения, развивающихся вследствие инфицирования мочеполового тракта патогенными микроорганизмами. При ИМВП бактериологическое исследование в 1 мл мочи выявляет не менее ста тысяч колониеобразующих микробных единиц. У женщин и девочек заболевание встречается в десятки раз чаще, чем у мужчин и мальчиков. В России ИМВП считается самой распространенной инфекцией.
КЛАССИФИКАЦИЯ ИМВП
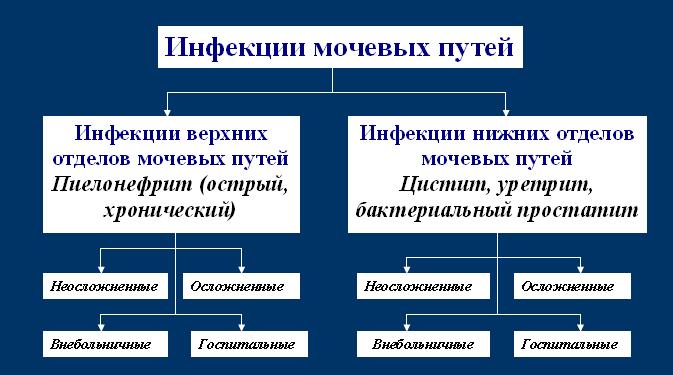
В зависимости от того, какой отдел мочевыводящих путей поражают инфекционные агенты, выделяют следующие виды ИМВП:
- инфекция верхних мочевых путей – это пиелонефрит, при котором страдают ткань почки и чашечно-лоханочная система;
- инфекция нижних мочевых путей – это цистит, уретрит и простатит (у мужчин), при которых воспалительный процесс развивается в мочевом пузыре, мочеточниках или предстательной железе соответственно.
- В зависимости от происхождения инфекции в мочевыделительной системе различают несколько ее видов:
- неосложненная и осложненная. В первом случае нарушение оттока мочи отсутствует, то есть нет ни аномалий развития органов мочевыделения, ни функциональных расстройств. Во втором случае имеют место аномалии развития или нарушения функций органов;
- госпитальная и внебольничная. В первом случае причинами развития инфекции становятся диагностические и лечебные манипуляции, проводимые больному. Во втором случае воспалительный процесс не связан с медицинскими вмешательствами.
- По наличию клинической симптоматики выделяют следующие типы заболевания:
- клинически выраженные инфекции;
- бессимптомная бактериурия.
Инфекции мочевыводящих путей у детей, беременных женщин и у мужчин в большинстве случаев бывают осложненными и плохо поддаются лечению. В этих случаях всегда высок риск не только рецидивирования инфекции, но и развития сепсиса или абсцесса почки. Таким больным проводят расширенное обследование с целью выявления и устранения осложняющего фактора.

ФАКТОРЫ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ИМВП:
- врожденные аномалии развития мочеполовой системы;
- функциональные расстройства (пузырно-мочеточниковый рефлюкс, недержание мочи и пр.);
- сопутствующие заболевания и патологические состояния (мочекаменная болезнь, сахарный диабет, почечная недостаточность, нефроптоз, рассеянный склероз, киста почки, иммунодефицит, поражения спинного мозга и пр.);
- половая жизнь, гинекологические операции;
- беременность;
- преклонный возраст;
- инородные тела в мочевыводящих путях (дренаж, катетер, стент и пр.).
Люди преклонного возраста – это отдельная группа риска. Инфицированию мочеполовых путей у них способствуют несостоятельность эпителия, ослабление общего и местного иммунитета, снижение секреции слизи клетками слизистых оболочек, расстройства микроциркуляции.
Инфекции мочевыводящих путей у женщин развиваются в 30 раз чаще, чем у мужчин. Это происходит в силу некоторых особенностей строения и функционирования женского организма. Широкая и короткая уретра расположена в непосредственной близости с влагалищем, что делает ее доступной для патогенных микроорганизмов в случае воспаления вульвы или влагалища. Высок риск развития инфекции мочевыводящих путей у женщин с цистоцеле, сахарным диабетом, гормональными и неврологическими расстройствами. В группу риска по развитию ИМВП попадают все женщины во время беременности, женщины, рано начавшие половую жизнь и сделавшие несколько абортов. Несоблюдение личной гигиены также является фактором, способствующим развитию воспаления мочевыводящих путей.
С возрастом у женщин частота ИМВП возрастает. Заболевание диагностируется у 1% девочек школьного возраста, у 20% женщин в возрасте 25–30 лет. Своего пика заболеваемость достигает у женщин старше 60 лет.
В подавляющем большинстве случаев инфекции мочевыводящих путей у женщин рецидивируют. Если симптомы ИМВП появляются вновь в течение месяца после выздоровления, это говорит о недостаточности проведенной терапии. Если инфекция возвращается по прошествии месяца после лечения, но не позднее полугода, считается, что произошло повторное инфицирование.
ВОЗБУДИТЕЛИ ИМВП И ПУТИ ИХ ПРОНИКНОВЕНИЯ В ОРГАНИЗМ
В этиологии всех типов ИМВП основную роль играет кишечная палочка. Возбудителями заболевания могут быть клебсиеллы, протеи, синегнойная палочка, энтерококки, стрептококки, грибы рода кандида. Иногда инфекционный процесс вызывают микоплазмы, хламидии, стафилококки, гемофильная палочка, коринебактерии.
Этиологическая структура ИМВП различна у женщин и у мужчин. У первых доминирует кишечная палочка, а у вторых заболевание чаще вызывают синегнойная палочка и протей. Госпитальные ИМВП у амбулаторных пациентов по сравнению со стационарными в два раза чаще вызывает кишечная палочка. При бактериологическом исследовании мочи у больных, находящихся на лечении в стационаре, чаще высеваются клебсиеллы, синегнойная палочка, протей.
Для оценки результатов бактериологического исследования мочи врачи используют следующие количественные категории:
- до 1000 КОЕ (колониеобразующих единиц) в 1 мл мочи – естественное инфицирование мочи при прохождении ее через уретру;
- от 1000 до 100 000 КОЕ/мл – результат сомнительный, и исследование повторяют;
- 100 000 и более КОЕ/мл – инфекционный процесс.
Пути проникновения возбудителей в мочевыводящие пути:
- уретральный (восходящий) путь, когда инфекция из мочеиспускательного канала и мочевого пузыря «поднимается» по мочеточникам к почкам;
- нисходящий путь, при котором патогенные микроорганизмы из почек «спускаются» вниз;
- лимфогенный и гематогенный пути, когда возбудители попадают в мочевыводящие органы из близлежащих тазовых органов с током лимфы и крови;
- через стенку мочевого пузыря из прилежащих к нему очагов инфекции.
СИМПТОМЫ ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
У новорожденных при инфекции мочевыводящих путей симптомы заболевания неспецифичны: рвота, раздражительность, повышение температуры, плохой аппетит, малая прибавка массы тела. При появлении у малыша хотя бы одного из перечисленных симптомов следует незамедлительно проконсультироваться у педиатра.
Клиническая картина инфекции мочевыводящих путей у детей дошкольной возрастной группы – это чаще всего дизурические расстройства (болезненность и рези при мочеиспускании, частое выделение мочи малыми порциями), раздражительность, апатия, иногда лихорадка. Ребенок может жаловаться на слабость, озноб, боли в животе, в боковых его отделах.
Дети школьного возраста:
- У девочек школьного возраста при инфекции мочевыводящих путей симптомы заболевания в большинстве случаев сводятся к дизурическим расстройствам.
- У мальчиков младше 10 лет нередко повышается температура тела, а у мальчиков 10–14 лет преобладают расстройства мочеиспускания.
Симптоматика ИМВП у взрослых – это учащение и нарушение мочеиспускания, лихорадка, слабость, озноб, боли над лобком, нередко иррадиирующие в боковые отделы живота и в поясницу. Женщины часто жалуются на выделения из влагалища, мужчины – на выделения из мочеиспускательного канала.
Клиническая картина пиелонефрита характеризуется ярко выраженной симптоматикой: высокая температура тела, боли в животе и в поясничной области, слабость и утомляемость, дизурические расстройства.
ДИАГНОСТИКА ИНФЕКЦИЙ МОЧЕВЫХ ПУТЕЙ
Для постановки диагноза врач выясняет жалобы пациента, расспрашивает его о начале заболевания, о наличии сопутствующей патологии. Затем доктор проводит общий осмотр больного и дает направления на обследования.
Основным биологическим материалом для исследования при подозрении на ИМВП является моча, собранная в середине мочеиспускания после тщательного туалета промежности и наружных половых органов. Для бактериологического посева мочу следует собирать в стерильную посуду. В лаборатории проводят клинические и биохимические анализы мочи, выполняют посев материала на питательные среды для выявления возбудителя инфекционного процесса.
Важно: подготовленную для анализа мочу нужно быстро доставить в лабораторию, так как каждый час количество бактерий в ней удваивается.
При необходимости врач назначает УЗИ органов мочеполового тракта, рентгенологические исследования, КТ, МРТ и др. И затем на основании полученных результатов подтверждает или нет диагноз ИМВП, дифференцируя уровень поражения и указывая на наличие или отсутствие осложняющих течение болезни факторов.
ЛЕЧЕНИЕ ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ

Больной с диагнозом инфекции мочевыводящих путей лечение может получать как в амбулаторных условиях, так и в стационаре. Все зависит от формы и тяжести течения заболевания, от наличия осложняющих факторов.
Важно: лечением любого инфекционного процесса в органах мочевыделения должен заниматься врач: терапевт, педиатр, нефролог или уролог. Самолечение грозит развитием осложнений и рецидивов заболевания.
При инфекции мочевыводящих путей лечение начинают с режимных мероприятий. Они включают ограничение физических нагрузок, частые и регулярные (каждые два часа) мочеиспускания, обильное питье для увеличения количества выделяемой мочи. В тяжелых случаях больным назначается постельный режим.
Из рациона питания следует исключить копчености и маринады, больше нужно употреблять продуктов, содержащих аскорбиновую кислоту. Это необходимо для подкисления мочи.
Из лекарственных препаратов в обязательном порядке назначаются антибиотики или сульфаниламиды, к которым чувствителен выявленный у больного возбудитель инфекции. Проводится лечение сопутствующих заболеваний.
При ярко выраженной клинической картине ИМВП применяются спазмолитики, жаропонижающие, антигистаминные и обезболивающие препараты. Хороший эффект дают фитотерапия и физиотерапия. По показаниям проводится местное противовоспалительное лечение – инсталляции через уретру в мочевой пузырь лекарственных растворов.
ПРОФИЛАКТИКА ИНФЕКЦИЙ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Профилактика ИМВП заключается в следующем:
- своевременное выявление и устранение факторов, способствующих развитию инфекции в мочевыводящих путях (анатомические аномалии, воспалительные процессы в организме, гормональные расстройства и пр.);
- ведение здорового образа жизни и соблюдение правил личной гигиены;
- лечение имеющихся заболеваний;
- для женщин – постановка на учет к врачу по беременности на самых ранних ее сроках.
Залужанская Елена Александровна, медицинский обозреватель
30,376 просмотров всего, 2 просмотров сегодня


